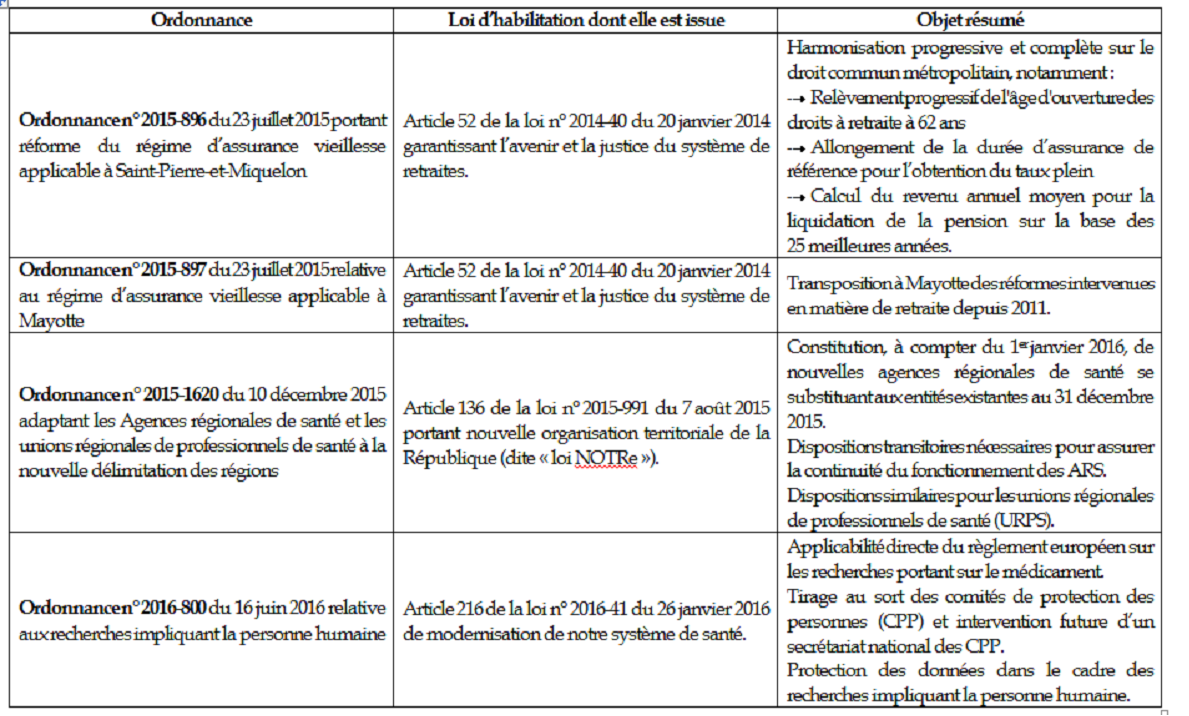
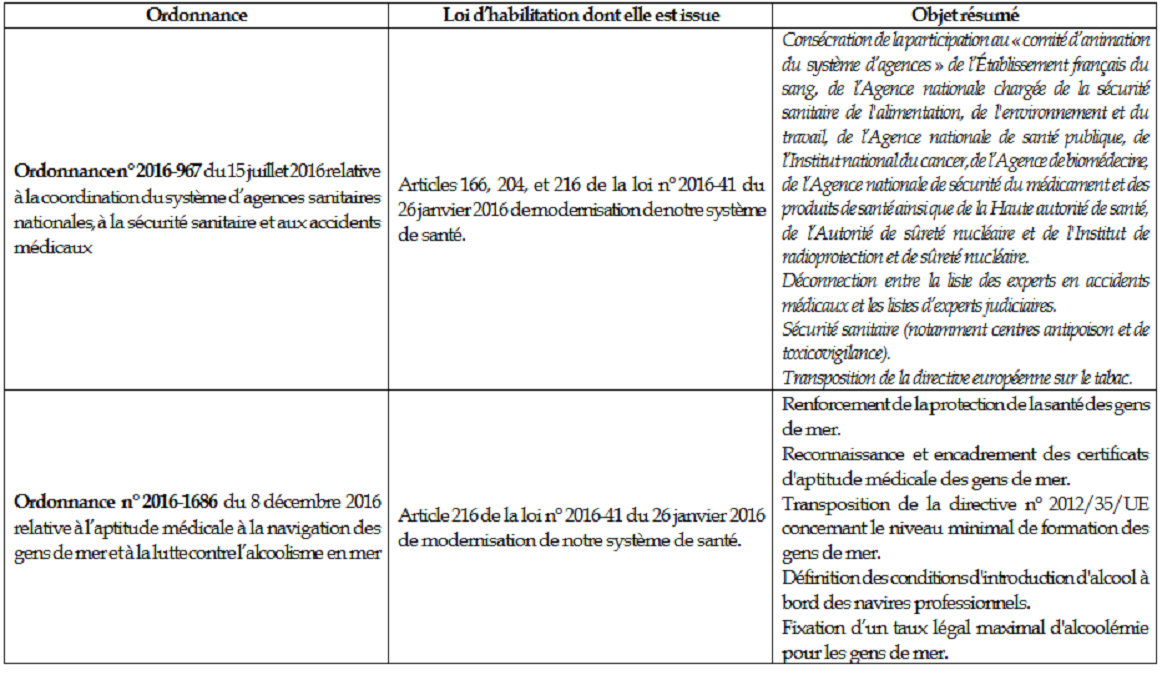
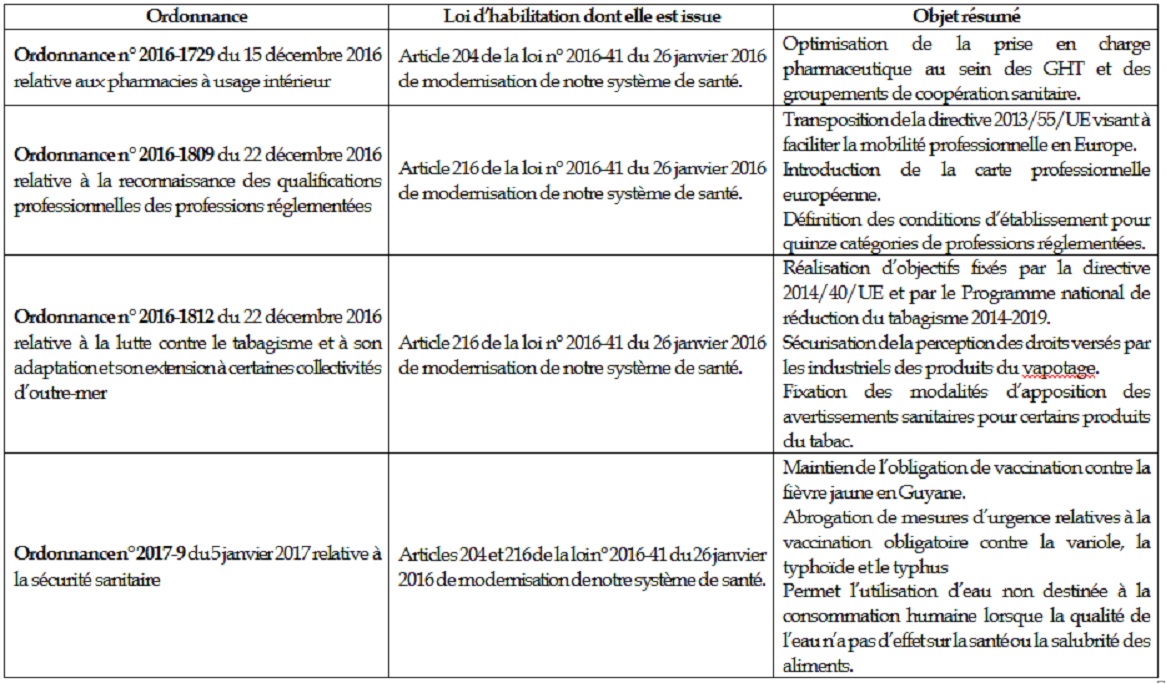
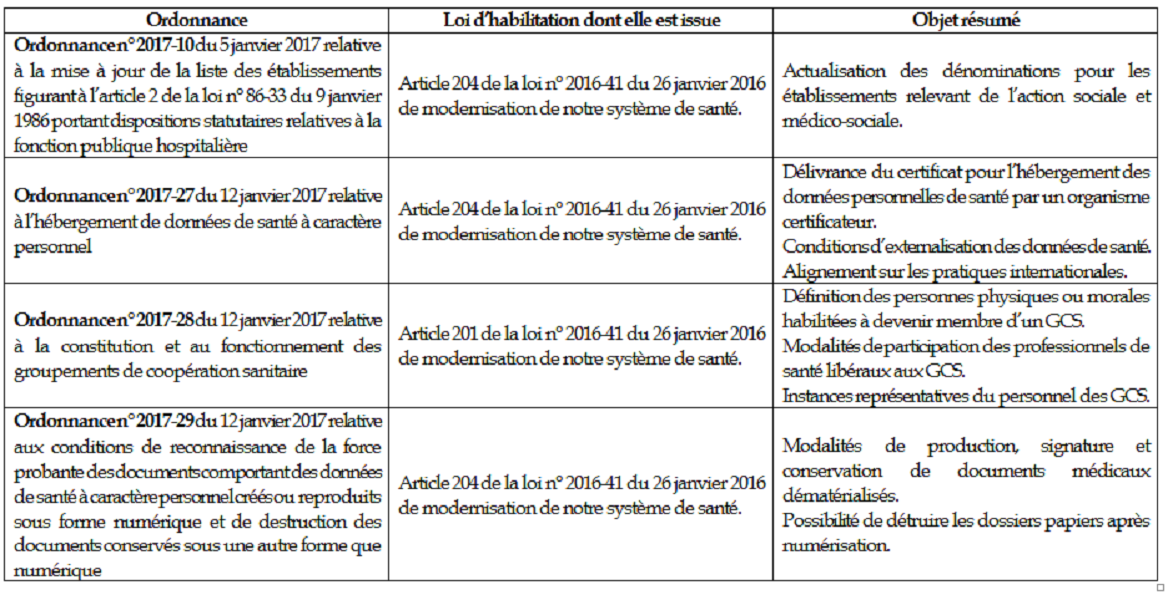
Rapport n° 524 (2018-2019) de M. Alain MILON , fait au nom de la commission des affaires sociales, déposé le 22 mai 2019
Disponible au format PDF (9,7 Moctets)
Tableau comparatif au format PDF (3,3 Moctets)
Synthèse du rapport (197 Koctets)
-
LES CONCLUSIONS DE LA COMMISSION DES AFFAIRES SOCIALES
-
AVANT-PROPOS
-
EXPOSÉ GÉNÉRAL
-
I. UNE RÉNOVATION EN TROMPE-L'OEIL DES
PARCOURS DE FORMATION DES PROFESSIONNELS DE SANTÉ
-
II. DES MESURES ÉPARSES TOUCHANT À
L'ORGANISATION DES CARRIÈRES EN SANTÉ
-
III. L'ORGANISATION DE LA SANTÉ DANS LES
TERRITOIRES : LA CONTINUITÉ AVEC LES DISPOSITIFS EXISTANTS
-
IV. LA TRANSFORMATION NUMÉRIQUE DU
SYSTÈME DE SANTÉ
-
V. UN ENSEMBLE DE MESURES DISPARATES DE
SÉCURISATION, DE SIMPLIFICATION ET DE RATIFICATION D'ORDONNANCES
-
I. UNE RÉNOVATION EN TROMPE-L'OEIL DES
PARCOURS DE FORMATION DES PROFESSIONNELS DE SANTÉ
-
EXAMEN DES ARTICLES
-
TITRE IER
DÉCLOISONNER LES PARCOURS DE FORMATION
ET LES CARRIÈRES DES PROFESSIONNELS DE SANTÉ
-
CHAPITRE IER
Réformer les études en santé
et renforcer la formation tout au long de la vie
-
Article 1er
(art. L 612-3, L. 631-1, L. 631-2, L. 632-1 du code de l'éducation,
art. 39 de la loi n° 2013-660 du 22 juillet 2013 relative à l'enseignement supérieur et à la recherche et art. L. 1431-2 du code de la santé publique)
Refonte du premier cycle des études de médecine,
maïeutique, odontologie et pharmacie
-
Article 2
(art. L. 632-2, L. 632-3, L. 681-1, L. 683-1, L. 683-2, L. 684-1
et L. 684-2 du code de l'éducation, art. 39 de la loi n° 2007-1199 du 10 août 2007 relative aux libertés et responsabilités des universités, art. 20 de la loi n° 2011-884 du 27 juillet 2011 relative aux collectivités territoriales de Guyane
et de Martinique, art. 125 de la loi n° 2013-660 du 22 juillet 2013
relative à l'enseignement supérieur et à la recherche)
Réforme des modalités de l'accès au troisième cycle des études médicales
-
Article 2 bis
(art. L. 632-1 du code de l'éducation)
Objectifs de l'organisation des études médicales et évaluation triennale
du déploiement de l'offre de formation et de stage en zones sous-denses
-
Article 2 ter
(art. L. 4131-6 du code de la santé publique)
Élargissement aux spécialités autres que la médecine générale
de la possibilité d'effectuer leurs stages de troisième cycle
auprès de praticiens agréés
-
Article 3
Habilitation à légiférer par ordonnance
pour créer une procédure de recertification des professionnels de santé
-
Article 3 bis A
(art. L. 1110-1-1 du code de la santé publique)
Sensibilisation au handicap des professionnels de santé
et du secteur médico-social
-
Article 3 bis B
(art. L. 4311-15 du code de la santé publique)
Publication des titres professionnels
sur les listes dressées par l'ordre national des infirmiers
-
Article 3 bis
(art. L. 1411-1 du code de la santé publique)
Objectifs de la politique de santé relatifs à la formation des professionnels
-
Article 1er
-
CHAPITRE II
Faciliter les débuts de carrière
et répondre aux enjeux des territoires
-
Article 4
(art. L. 632-6 et L. 634-2 du code de l'éducation)
Rénovation du cadre juridique
du contrat d'engagement de service public (CESP)
-
Article 4 bis
[nouveau]
(art. L. 722-4-1 du code de la sécurité sociale)
Exonération de cotisations sociales incitative
à l'installation rapide des jeunes médecins
-
Article 4 ter [nouveau]
(art. L. 4131-2 du code de la santé publique)
Limitation à trois ans de la durée de l'exercice
en tant que médecin remplaçant
-
Article 5
(art. L. 4131-2, L. 4131-2-1 [nouveau], L. 4421-1,
L. 4421-1-3, L. 4431-1 et L. 4431-6-1 du code de la santé publique)
Recours au statut de médecin adjoint
-
Article 5 bis
(art. L. 1434-4 du code de la santé publique)
Détermination des zones sous-denses pour chaque profession de santé
et pour chaque spécialité ou groupe de spécialités médicales
-
Article 5 ter
(art. L. 2223-42 du code général des collectivités territoriales)
Élargissement de la compétence d'établissement des certificats de décès
aux médecins retraités et aux étudiants de troisième cycle
-
Article 5 quater
(art. L. 1434-4 du code de la santé publique)
Révision tous les deux ans des zonages
relatifs à la répartition de l'offre de soins effectués par les ARS
-
Article 4
-
CHAPITRE III
Fluidifier les carrières entre la ville et l'hôpital
pour davantage d'attractivité
-
Article 6
Habilitation à légiférer par ordonnance pour modifier les statuts et conditions d'exercice des personnels médicaux hospitaliers
-
Article 6 bis A [nouveau]
(art. L. 6152-1 du code de la santé publique)
Régulation des situations de concurrence entre les activités des praticiens hospitaliers à temps complet
-
Article 6 bis
(art. L. 6151-3 du code de la santé publique)
Obligation pour les professeurs des universités-praticiens hospitaliers
en consultanat de réaliser une partie de leurs activités hospitalières
en dehors des centres hospitaliers universitaires
-
Article 6 ter
(art. 107 de la loi n° 86-33 du 9 janvier 1986
portant dispositions statutaires relatives à la fonction publique hospitalière)
Application sélective du recrutement sous statut à temps non complet
dans la fonction publique hospitalière
-
Article 6
-
TITRE II
CREER UN COLLECTIF DE SOINS AU SERVICE DES PATIENTS ET MIEUX STRUCTURER L'OFFRE DE SOINS DANS LES TERRITOIRES
-
CHAPITRE IER
Promouvoir les projets territoriaux de santé
-
Article 7 A
(art. L. 1111-2 du code général des collectivités territoriales)
Reconnaissance de la promotion de la santé
comme compétence partagée des collectivités territoriales avec l'État
-
Article 7 B
(art. L. 1411-2-1 [nouveau] du code de la santé publique)
Association des collectivités territoriales
à la mise en oeuvre de la politique de santé
-
Article 7 C
(art. L. 1411-11-1 du code de la santé publique)
Création des équipes de soins spécialisés
-
Article 7 D
(art. L. 1434-10 du code de la santé publique)
Intégration des parlementaires
à la composition des conseils territoriaux de santé
-
Article 7 E
(art. L. 1434-10 du code de la santé publique)
Affirmation de la responsabilité populationnelle
des acteurs de santé d'un territoire
-
Article 7
(art. L. 1434-10, L. 1434-12, L. 1434-13,
L. 1441-5 et L. 1441-6 du code de la santé publique)
Projets territoriaux de santé et conditions d'approbation
des projets des communautés professionnelles territoriales de santé
-
Article 7 bis A
(art. L. 6323-1-2 et L. 6323-3 du code de la santé publique)
Extension aux facultés de pharmacie et d'odontologie
du conventionnement avec des centres et maisons de santé universitaires
-
Article 7 bis
(art. L. 4311-1 du code de la santé publique)
Possibilité pour les infirmiers d'adapter la posologie
de certains traitements et de prescrire certains produits en vente libre
-
Article 7 ter A
[nouveau]
(art. L. 4311-1 du code de la santé publique)
Possibilité de désignation d'un infirmier référent
-
Article 7 ter
(art. L. 4322-1 du code de la santé publique)
Clarification des missions des pédicures-podologues
-
Article 7 quater
(art. L. 5125-1-1 A du code de la santé publique
et art. L. 162-31-1 du code de la sécurité sociale)
Pharmacien correspondant dans le cadre d'un exercice coordonné
-
Article 7 quinquies A
[nouveau]
(art. L. 5125-1 du code de la santé publique)
Missions des pharmacies d'officine
-
Article 7 quinquies
(art. L. 5125-1-1 A du code de la santé publique)
Délivrance par des pharmaciens de médicaments
sur prescription médicale obligatoire
-
Article 7 sexies A
(art. L. 4151-1 du code de la santé publique)
Vaccination des enfants par des sages-femmes
-
Article 7 sexies B
(art. L. 4161-1 et L. 5125-1-1 A du code de la santé publique)
Prescription de vaccins par des pharmaciens
-
Article 7 sexies C
(art. L. 4342-1 du code de la santé publique)
Adaptation des prescriptions par des orthoptistes
-
Article 7 sexies
(art. L. 5125-23 du code de la santé publique)
Substitution d'un médicament en rupture de stock par un pharmacien
-
Article 7 septies A
[nouveau]
(art. L. 162-9, L. 162-12-2 et L. 162-12-9 du code de la sécurité sociale)
Possibilité d'une négociation conventionnelle sur la mise en place d'avantages financiers pour les professionnels de santé interrompant leur activité pour cause de maternité ou de paternité
-
Article 7 septies
(art. L. 162-5-3 du code de la sécurité sociale)
Proposition d'un médecin traitant dans les zones sous-dotées
-
Article 7 A
-
CHAPITRE II
Développer une offre hospitalière de proximité,
ouverte sur la ville et le secteur médico-social,
et renforcer la gradation des soins
-
CHAPITRE III
Renforcer la stratégie et la gouvernance médicales
au niveau du groupement hospitalier de territoire
et accompagner les établissements volontaires
pour davantage d'intégration
-
Article 10
(art. L. 6132-2, L. 6132-3, L. 6132-5-1 [nouveau],
L. 6132-7 et L. 6144-2-1 [nouveau] du code de la santé publique)
Renforcement de l'intégration au sein
des groupements hospitaliers de territoire
-
Article 10 bis
A
(art. L. 6143-2-1 du code de la santé publique)
Intégration de la qualité de vie au travail des personnels
dans le projet social de chaque établissement public de santé
-
Article 10
bis
(art. L. 6141-7-1 du code de la santé publique)
Maintien d'une commission des usagers
dans chaque établissement en cas de fusion
-
Article 10 ter
(art. L. 6143-5 du code de la santé publique)
Participation des parlementaires
au conseil de surveillance d'un établissement public de santé
-
Article 10 quater
[nouveau]
(art. L. 6143-1 du code de la santé publique)
Prérogatives du conseil de surveillance d'un établissement public de santé
-
Article 10 quinquies
[nouveau]
(art. L. 6143-1 du code de la santé publique)
Délibération du conseil de surveillance d'un établissement public de santé sur les orientations stratégiques et financières pluriannuelles
-
Article 10
-
TITRE III
DEVELOPPER L'AMBITION NUMERIQUE EN SANTE
-
CHAPITRE IER
Innover en valorisant les données cliniques
-
Article 11
(art. L. 1460-1, L. 1461-1, L. 1461-3, L. 1461-4, L. 1461-5, L. 1461-6, L. 1461-7, L. 1462-1 et L. 1462-2 [nouveau] du code de la santé publique, art. L. 2223-42
du code général des collectivités territoriales, art. 30, 66, 72, 73, 76 et 77 de la loi n° 78-17 du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés)
Élargissement du champ du système national des données de santé
et création de la plateforme des données de santé
-
Article 11 bis
A
(art. L. 1413-3 du code de la santé publique)
Désignation de l'État comme titulaire des droits
sur les bases de données anonymisées et sur le matériel biologique transmis en cas de risque grave pour la santé humaine
-
Article 11
bis
(art. L. 161-28-1 du code de la sécurité sociale, art. 65 de la loi n° 78-17 du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés)
Permettre à l'assurance maladie d'utiliser le SNIIRAM
pour l'ensemble de ses missions
-
Article 11
-
CHAPITRE II
Doter chaque usager d'un espace numérique de santé
-
Article 12 A
[nouveau]
(art. L. 1110-4-1 et L. 1110-4-1-1 [nouveau] du code de la santé publique)
Exigences d'interopérabilité et de sécurité
applicables au numérique en santé
-
Article 12
(art. L. 1111-13, L. 1111-13-1
et L. 1111-13-2 [nouveaux] du code de la santé publique)
Ouverture d'un espace numérique de santé pour chaque usager
-
Article 12 bis
(art. L. 1111-23 du code de la santé publique)
Enregistrement des dispositifs médicaux
implantables dans le dossier pharmaceutique
-
Article 12 ter A
(art. L. 162-17-1-2 du code de la sécurité sociale)
Traçabilité nationale des dispositifs médicaux implantables
non pris en charge en sus des prestations d'hospitalisation
-
Article 12 ter
Identification et authentification des acteurs de santé
-
Article 12 quater
(art. L. 1111-14 et L. 1111-21 du code de la santé publique)
Ouverture automatique du dossier médical partagé
pour les personnes nées à compter du 1er janvier 2021
-
Article 12
quinquies
(art. L. 1111-15 et L. 1111-18 du code de la santé publique,
et art. L. 4624-8 du code du travail)
Accès au dossier médical partagé
par les professionnels de la santé du travail
-
Article 12 sexies [nouveau]
(art. L. 1111-21-1 [nouveau] du code de la santé publique)
Accès au dossier médical partagé en cas de prise en charge dans un autre État membre de l'Union européenne
-
Article 12 A
[nouveau]
-
CHAPITRE III
Déployer pleinement la télémédecine et les télésoins
-
Article 13
(art. L. 6316-1 et L. 6316 2 [nouveau] du code de la santé publique,
art. L. 162-14-1, L. 162-15-15 [nouveau], L. 162-16-1
et L. 162-16-1-3 [nouveau] du code de la sécurité sociale)
Définition du télésoin
-
Article 13 bis
(art. L. 6316-1 du code de la santé publique)
Suppression de la prise en compte de certaines zones géographiques
dans les conditions de mise en oeuvre de la télémédecine
-
Article 14
(art. 34 de la loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie
et art. L. 161-35 et L. 161-35-1 du code de la sécurité sociale)
Modernisation du cadre de la prescription dématérialisée
-
Article 13
-
TITRE IV
MESURES DIVERSES
-
CHAPITRE IER
Dispositions de simplification
-
Article 15
(art. L. 1434-14, L. 1441-6, L. 1443-6, L. 5125-10, L. 6143-7,
L. 6152-1-1 et L. 6152-6 du code de la santé publique, art. 2 de la loi n° 2017-220
du 23 février 2017 ratifiant l'ordonnance n° 2016-966 du 15 juillet 2016
portant simplification des procédures mises en oeuvre par l'Agence nationale
de sécurité du médicament et des produits de santé et comportant
diverses dispositions relatives aux produits de santé)
Abrogations de dispositions législatives
-
Article 16
(art. 107 de la loi n° 2016-41 du 26 janvier 2016
de modernisation de notre système de santé)
Mesures de sécurisation des établissements de santé
-
Article 17
(art. L. 2212-10, L. 2422-1 et L. 2422-2 du code de la santé publique)
Suppression des bulletins d'interruption volontaire de grossesse
-
Article 17 bis
Rapport sur l'amélioration de l'accompagnement au cours de la grossesse
-
Article 17 ter
(art. L. 1112-1 du code de la santé publique)
Rédaction de la lettre de liaison de sortie d'hospitalisation
par la sage-femme responsable du séjour
-
Article 18
(art. L. 313-1-1 et L. 313-11 du code de l'action sociale et des familles, art. L. 1321-2, L. 1321-2-2 [nouveau], L. 1332-8, L. 1432-1
et L. 5141-14-1 du code de la santé publique,
art. L. 212-1 et L. 652-3-1 [nouveau] du code de l'environnement,
art. 142-11 du code de la sécurité sociale)
Mesures de simplification
-
Article 18 bis
(art. L. 162-16-1 du code de la sécurité sociale)
Simplification du régime d'approbation
des conventions pharmaceutiques
-
Article 15
-
CHAPITRE II
Mesures de sécurisation
-
Article 19
(art. L. 1443-1 à L. 1443-8, L. 1446-1, L. 1446-2 [nouveau], L. 1446-3 [nouveau], L. 1447-1 [nouveau], L. 4412-1, L. 5511-5 du code de la santé publique,
art. L. 543-1, L. 545-1 et L. 545-3 du code de l'action sociale et des familles,
art. 20-3 et 20-5-6 de l'ordonnance n° 96-1122 du 20 décembre 1996)
Habilitations de simplification
-
Article 19 bis AA
[nouveau]
(art. L. 1432-3 du code de la santé publique)
Composition et rôle du conseil de surveillance des ARS
-
Article 19 bis A
(art. L. 1432-3 du code de la santé publique)
Participation de parlementaires au conseil de surveillance des ARS
-
Article 19 bis
(art. L. 1435-7 et L. 1441-6 du code de la santé publique
et L. 315-1 du code de la sécurité sociale)
Modalités de contrôle du recueil
des indicateurs de qualité et de sécurité des soins
-
Article 19 ter
(art. L. 4011-1, L. 4011-2, L. 4011-3, L. 4011-4, L. 4011-5, L. 6323-1-1,
L. 4113-5 et L. 4444-1 du code de la santé publique, art. L. 161-37, L. 162-31-1,
L. 161-1-7-1 et L. 162-1-7-4 du code de la sécurité sociale)
Refonte du cadre juridique des protocoles
de coopération entre professionnels de santé
-
Article 19 quater
(art. L. 4161-1 du code de la santé publique)
Sécurisation de l'exercice de gestes soignants par des assistants médicaux
-
Article 20
(art. L. 3131-7, L. 3131-8, L. 3131-9, L. 3131-9-1,
L. 3131-10-1 [nouveau], L. 3131-11, L. 3134-2-1, L. 3135-4 [nouveau],
L. 3821-11, L. 4211-5-1 et L. 6143-7 du code de la santé publique)
Mesures de renforcement de la préparation du système de santé
pour faire face aux situations sanitaires exceptionnelles
-
Article 20 bis
(art. 10-6 et 804 du code de procédure pénale)
Échanges d'informations sur les victimes d'accidents,
de sinistres, de catastrophes ou d'infractions
-
Article 21
(art. L. 4111-2, L. 4221-12 et L. 6152-1 du code de la santé publique,
art. 83 de la loi n° 2006-1640 du 21 décembre 2006
de financement de la sécurité sociale pour 2007)
Mesures relatives aux praticiens à diplôme hors Union Européenne
-
Article 21 bis
[nouveau]
(art. L. 4131-5 du code de la santé publique)
Ouverture d'un accès dérogatoire à l'autorisation d'exercice de la médecine
en Martinique et en Guadeloupe
-
Article 19
-
TITRE V
RATIFICATIONS ET MODIFICATIONS D'ORDONNANCES
-
Article 22
(art. L. 161-37 du code de la sécurité sociale, art. L. 1528-1, L. 1528-2 [nouveau], L. 2445-1, L. 2445-3, L. 2445-5, L. 2446-2 et L. 6431-9 du code de la santé publique)
Ratification de l'ordonnance relative à la Haute Autorité de santé
et de l'ordonnance portant extension et adaptation outre-mer
de dispositions de la loi n° 2016-41 du 26 janvier 2016
de modernisation de notre système de santé
-
Article 22 bis A
[nouveau]
(art. L. 1121-16-1 du code de la santé publique)
Suppression de l'avis de la Haute Autorité de santé et de l'union nationale des caisses d'assurance maladie dans la procédure de prise en charge des médicaments expérimentaux ou auxiliaires
-
Article 22
-
TITRE V
RATIFICATIONS ET MODIFICATIONS D'ORDONNANCES
-
Article 22 bis
(art. L. 312-8 et L. 313-1 du code de l'action sociale et des familles)
Compétences de la Haute Autorité de santé en matière d'évaluation
des établissements et services sociaux et médico-sociaux
-
Article 22 ter
(art. L. 161-37 du code de la sécurité sociale)
Compétence de la Haute Autorité de santé
en matière de prévention des actes de maltraitance
-
Article 23
(art. L. 4122-3, L. 4124-7, L. 4125-8, L. 4233-9, L. 4234-3, L. 4234-4,
L. 4234-8 et L. 4321-19 du code de la santé publique, L. 145-6, L. 145-6-2, L. 145-7, L. 145-7-1, L. 145-7-4, L. 146-6 et L. 146-7 du code de la sécurité sociale)
Ratification d'ordonnances et modifications diverses
-
Article 24
(art. L. 1453-1 du code de la santé publique)
Encadrement des pratiques commerciales des entreprises
du champ sanitaire au travers des « influenceurs »
-
Article 25
(art. L. 4123-14 du code de la santé publique)
Co-présidence des réunions communes
des deux conseils départementaux des sages-femmes et médecins
-
Article 26
Rapport sur les perspectives de créer aux Antilles
une faculté de médecine de plein exercice
-
Article 27
Rapport sur l'accès effectif à l'IVG
-
Article 22 bis
-
EXAMEN EN COMMISSION
-
I. AUDITION DES MINISTRES
-
II. EXAMEN DU RAPPORT
-
LISTE DES PERSONNES ENTENDUES
N° 524
SÉNAT
SESSION ORDINAIRE DE 2018-2019
|
Enregistré à la Présidence du Sénat le 22 mai 2019 |
RAPPORT
FAIT
au nom de la commission des affaires sociales (1) sur le projet de loi , ADOPTÉ PAR L'ASSEMBLÉE NATIONALE APRÈS ENGAGEMENT DE LA PROCÉDURE ACCÉLÉRÉE , relatif à l' organisation et à la transformation du système de santé ,
Par M. Alain MILON,
Sénateur
|
(1) Cette commission est composée de : M. Alain Milon , président ; M. Jean-Marie Vanlerenberghe , rapporteur général ; MM. René-Paul Savary, Gérard Dériot, Mme Colette Giudicelli, M. Yves Daudigny, Mmes Michelle Meunier, Élisabeth Doineau, MM. Michel Amiel, Guillaume Arnell, Mme Laurence Cohen, M. Daniel Chasseing , vice-présidents ; M. Michel Forissier, Mmes Pascale Gruny, Corinne Imbert, Corinne Féret, M. Olivier Henno , secrétaires ; Mme Cathy Apourceau-Poly, M. Stéphane Artano, Mmes Martine Berthet, Christine Bonfanti-Dossat, MM. Bernard Bonne, Jean-Noël Cardoux, Mmes Annie Delmont-Koropoulis, Catherine Deroche, Chantal Deseyne, Nassimah Dindar, Catherine Fournier, Frédérique Gerbaud, M. Bruno Gilles, Mmes Michelle Gréaume, Nadine Grelet-Certenais, Jocelyne Guidez, Véronique Guillotin, Victoire Jasmin, M. Bernard Jomier, Mme Florence Lassarade, M. Martin Lévrier, Mmes Monique Lubin, Viviane Malet, Brigitte Micouleau, MM. Jean-Marie Morisset, Philippe Mouiller, Mmes Frédérique Puissat, Marie-Pierre Richer, Laurence Rossignol, Patricia Schillinger, MM. Jean Sol, Dominique Théophile, Jean-Louis Tourenne, Mme Sabine Van Heghe . |
Voir les numéros :
|
Assemblée nationale ( 15 ème législ.) : |
1681 , 1762 , 1767 et T.A. 245 |
|
|
Sénat : |
404 , 515 , 516 et 525 (2018-2019) |
|
|
AVANT-PROPOS
Mesdames, Messieurs,
Le projet de loi relatif à l'organisation et à la transformation du système de santé traduit plusieurs engagements du plan « Ma Santé 2022 » annoncés par le Président de la République le 18 septembre 2018 à l'issue de six mois de concertation.
Le contexte dans lequel s'est inscrite la genèse de ce texte a fait naître de nombreuses attentes : les chantiers ouverts dans le cadre de la « stratégie de transformation de notre système de santé » ont reposé sur une méthode unanimement saluée et ont débouché sur un diagnostic largement partagé, faisant émerger une volonté commune des acteurs de moderniser et de refonder un modèle qualifié, à juste raison, comme « à bout de souffle ».
L'intitulé du projet de loi signe une ambition riche de promesses : il entend non seulement réformer l'organisation de notre système de santé, mais également le transformer.
Pour votre commission, le texte soumis à l'examen du Parlement n'est pas, cependant, à la hauteur de cette ambition annoncée .
Sur la forme , il est plus exact de présenter ce texte comme un cadre d'orientations , tant les mesures principales qui en forment le contenu s'en tiennent, dans la majorité des cas, au rang de principes ou d'objectifs généraux, dont les contours précis sont renvoyés à des ordonnances ou décrets ultérieurs.
Initialement resserré, lors de son dépôt au Parlement, autour de 23 articles, ce texte en contient sept portant habilitation du Gouvernement à légiférer par voie d'ordonnance et deux engageant la ratification d'une longue série d'ordonnances prises pour l'essentiel sur la base de la loi n° 2016-41 de modernisation de notre système de santé du 26 janvier 2016.
Si l'on peut comprendre la volonté du Gouvernement de poursuivre la concertation sur des sujets aussi majeurs que le devenir des hôpitaux de proximité ou la structuration des soins de ville, le calendrier retenu pour l'examen d'un projet de loi encore en grande partie inabouti traduit soit une précipitation regrettable, soit un choix délibéré de corseter le débat parlementaire. Dans tous les cas, il eût été préférable de différer de quelques mois l'examen de certaines dispositions de manière à ce que le Parlement puisse jouer pleinement son rôle.
Sur le fond , la promesse de « transformation » du système de santé n'est pas au rendez-vous .
Certes, il faut reconnaître au projet de loi des inflexions positives , comme la transformation attendue des études de santé, la volonté de bâtir des ponts entre les soins de ville et l'hôpital ou encore l'attachement à faire véritablement entrer notre système de santé dans l'ère numérique.
On peut également saluer un certain pragmatisme à étendre la « boîte à outils » mise à la disposition des professionnels de santé pour les accompagner et les inciter à repenser leurs pratiques comme leurs modes d'organisation, sans imposer des carcans trop rigides.
Toutefois, le projet de loi n'engage pas de rupture avec les deux lois « santé » qui l'ont précédé. Il s'inscrit d'une part dans une certaine continuité par rapport à la loi « HPST » qui avait en 2009 plus substantiellement repensé l'organisation territoriale du système de santé en créant les agences régionales de santé, renouvelé la gouvernance hospitalière et incité à plus de coopérations entre les professions de santé. Il se réapproprie d'autre part les outils institués par la loi « Touraine » de 2016, en faisant des communautés professionnelles territoriales de santé (CPTS) ou des groupements hospitaliers de territoire (GHT) créés par cette loi les deux principaux leviers de la structuration des soins en ville ou à l'hôpital.
Concernant ces outils, nos collègues Yves Daudigny, Catherine Deroche et Véronique Guillotin en ont fait un récent bilan en présentant les conclusions de leurs travaux sur l'organisation territoriale de la santé 1 ( * ) .
En dix ans, ce projet de loi est le troisième à répondre à un même constat de crise de notre système de santé .
Peut-il être à la hauteur des enjeux ?
Ceux-ci ont été justement résumés par le Haut conseil pour l'avenir de l'assurance maladie (HCAAM) 2 ( * ) : « On peut estimer que des ajustements, un approfondissement des actions déjà entreprises suffiraient pour atteindre les objectifs maintes fois réaffirmés et sur lesquels tout le monde s'accorde : recentrage des établissements de santé sur leurs missions techniques, d'urgence et d'expertise ; structuration de la ville dans le cadre d'un exercice collectif coordonné permettant de garantir l'accès aux soins, leur continuité et de développer la prévention ; lutte contre le gaspillage, la non pertinence, la non qualité. Mais, force est de constater que la réalité résiste et que, malgré des efforts constants, notre système a peu bougé dans ses grandes caractéristiques héritées des réformes des années 1960-1970 . Ce modèle, orienté vers une approche curative et individuelle de la santé, ne parvient pas à se transformer pour répondre aux nouveaux besoins de la population qui résultent de la transition démographique et épidémiologique. »
Pour votre commission, plus que le projet de loi en lui-même, ce sont ses manques ou lacunes qui invitent à douter de sa capacité à opérer une réelle transformation de notre système de santé .
Nous allons discuter en effet d'un texte d'organisation et de transformation du système de santé qui n'évoque à nul moment sa gouvernance ou ses modalités de financement .
Peut-on ériger en priorité le décloisonnement des acteurs du système de santé sans remettre en cause un pilotage national qui contribue à accentuer des logiques de « silos » ?
Peut-on véritablement adapter les moyens d'action aux besoins des territoires dans une administration de la santé encore très centralisée ?
Votre rapporteur regrette que ce projet de loi, replié sur une ambition plus étriquée, ne pose pas les bases de telles évolutions. Les règles de recevabilité constitutionnelle ne lui ont pas permis de traduire sous forme d'amendements deux sujets majeurs.
Le premier est celui de l'architecture de notre système de prise en charge des soins , avec ses deux « étages » (assurance maladie de base et complémentaire) qui font perdre de vue, à plusieurs égards, les exigences d'efficience et de lisibilité.
Le second est celui de la confiance à accorder aux acteurs locaux et aux collectivités territoriales dans la conduite des politiques de santé . Le texte échoue, à travers quelques mesures sans véritable portée, à vraiment les « associer » quand celles-ci demandent à être considérées comme de véritables partenaires. Mais c'est tout le lien entre l'État en région, à travers les agences régionales de santé et les élus du territoire, notamment à l'échelon régional, qu'il faudrait aujourd'hui repenser.
Votre commission poursuivra ses réflexions sur ces enjeux structurants pour être force de proposition.
Elle attachera la plus grande vigilance aux décrets et aux ordonnances qui donneront véritablement le ton de la réforme ainsi que, dans le cadre de l'examen des prochains projets de loi de financement de la sécurité sociale, aux moyens qui seront consacrés à son déploiement, qui signeront ou non la réussite de ce projet.
Pour l'heure, elle a abordé l'examen de ce projet de loi, plus proche du cadre d'orientations que du big bang législatif en santé, dans un esprit constructif.
Elle l'a adopté en y apportant plusieurs améliorations .
EXPOSÉ GÉNÉRAL
I. UNE RÉNOVATION EN TROMPE-L'OEIL DES PARCOURS DE FORMATION DES PROFESSIONNELS DE SANTÉ
A. UNE PHILOSOPHIE D'ENSEMBLE SATISFAISANTE MAIS UN LARGE RENVOI AU RÈGLEMENT ET UNE COMMUNICATION GOUVERNEMENTALE PARTIELLEMENT TROMPEUSE
Le titre I entend réformer le parcours de formation des professionnels de santé. Trois moments-clés de ce parcours sont visés : l'entrée dans les études de santé (c'est l'objet de l'article 1 er ), l'entrée dans le troisième cycle de médecine et le choix d'une spécialité (article 2), et la formation des professionnels de santé tout au long de leur exercice (article 3).
• L' article 1 er et l' article 2 mettent fin à trois dispositifs emblématiques des études de santé, dont l'inadaptation à la formation des futurs professionnels de santé est dénoncée depuis plusieurs années : la première année commune aux études de santé (Paces) et le concours qui la sanctionne, le numerus clausus et les épreuves classantes nationales (ECN).
Le nouveau dispositif proposé pour le premier cycle repose sur des fondements qui recueillent le consensus des acteurs concernés. L'orientation progressive des étudiants sera opérée à partir de plusieurs portails de licence , qui permettront l'accès aux filières de médecine, de maïeutique, d'odontologie et de pharmacie (MMOP) selon un système de majeures et de mineures. Les étudiants auront la possibilité d'intégrer une filière MMOP en deuxième ou en troisième année, ou de poursuivre dans leur cursus initial sans perdre une année en cas d'échec. La régulation du nombre d'étudiants admis à poursuivre des études de santé se fera dans un cadre plus souple que le numerus clausus , reposant sur des objectifs de formation définis aux niveaux universitaire, régional et étatique selon une logique ascendante et non plus descendante, et sous la forme d'une fourchette plutôt que d'un nombre rigide. Les formations seront par ailleurs organisées de manière plus interprofessionnelle , au travers notamment d'enseignements communs.
Le dispositif proposé pour l'accès au troisième cycle tend à la fois à s'assurer du niveau de connaissances des étudiants par la mise en place d'une note minimale conditionnant l'accès au troisième cycle, et à prendre en compte les compétences et le parcours des candidats pour le choix de leur spécialité.
• Ces orientations générales ne constitueront pas, loin s'en faut, le coeur des réformes qui seront mises en place en 2020. L'article 1 er comme l'article 2 se bornent en effet à l'affirmation de grands principes, pour la plupart très flous, dont la traduction concrète est renvoyée à la voie réglementaire. Même s'il n'y a aucune raison de douter de sa bonne foi, il faut donc croire sur parole le Gouvernement quant aux modalités effectives de la réorganisation des études de santé qui figureront dans les décrets à venir.
La communication faite par le Gouvernement autour de ces mesures apparaît en outre partiellement trompeuse . S'agissant du premier cycle, l'accent est mis sur la suppression du numerus clausus ; or les effectifs d'étudiants en études MMOP continueront d'être à la fois contraints - par les moyens universitaires notamment, qui ne sont pas extensibles à l'infini - et sélectionnés. Il est donc à craindre que la réforme des études de santé ne fasse au total de nombreux déçus, à la fois chez les étudiants et dans la population, qui peut légitimement s'attendre à ce que la suppression du numerus clausus emporte l'arrivée prochaine de très nombreux professionnels de santé sur le terrain. Il en va de même pour les mesures touchant au troisième cycle : une présentation plus fidèle aurait consisté à indiquer que la réforme réside moins dans la suppression du principe du concours que dans la réduction de la place faite au contrôle de connaissances dans l'orientation vers une spécialité.
• L' article 3 vise à la mise en place d'une procédure de recertification des professionnels de santé à échéances régulières au cours de leur activité professionnelle. Initialement limité aux médecins, le dispositif a été étendu à six autres professions à ordre lors de son examen à l'Assemblée nationale.
Il est difficile d'en dire davantage sur la forme que prendra cette obligation nouvelle, sinon que le principe en paraît indispensable, et que le rapport de préfiguration de la réforme, élaboré par le Pr Serge Uzan, est de grande qualité. Sa mise en oeuvre concrète est en effet renvoyée à une ordonnance, et les travaux de concertation seront entamés pour l'été.
• L' article 2 ter , ajouté à l'Assemblée nationale, permet aux étudiants de troisième cycle de toutes spécialités de réaliser leurs stages auprès de praticiens de ville.
L'équilibre ainsi trouvé paraît satisfaisant : ces stages ambulatoires interviendront suffisamment tard dans le cursus pour être profitables à la fois aux étudiants, aux maîtres de stage, aux patients et aux territoires.
B. LA POSITION DE LA COMMISSION : LA SUPPRESSION DES DISPOSITIONS VISANT À INSCRIRE LE CONTENU DES FORMATIONS EN SANTÉ DANS LA LOI
Les amendements retenus par la commission sur le premier chapitre du texte visent principalement à améliorer la qualité de la loi, en particulier par la suppression des dispositions visant à inscrire le contenu de certaines parties de la formation des professionnels de santé dans la loi . Outre que cela n'a pas vocation à figurer au niveau législatif, l'effet pourrait en être contre-productif - car on pourrait alors se demander ce qu'il adviendra de tout le contenu qui ne serait pas énuméré.
À l'initiative du rapporteur pour avis de la commission de la culture, notre collègue Laurent Lafon, la commission a par ailleurs adopté deux dispositions visant à inscrire dans la loi la possibilité pour les étudiants en médecine de participer à des programmes d'échanges internationaux .
II. DES MESURES ÉPARSES TOUCHANT À L'ORGANISATION DES CARRIÈRES EN SANTÉ
A. DE NOMBREUSES MESURES PONCTUELLES AJOUTÉES AU TEXTE LORS DE SON EXAMEN À L'ASSEMBLÉE NATIONALE
Un deuxième ensemble de mesures porte sur l'organisation des carrières des professionnels de santé, jeunes ou moins jeunes, dans le but de « faciliter des débuts de carrière en répondant aux enjeux des territoires » et de « fluidifier les carrières hospitalières ».
On y trouve notamment un toilettage du contrat d'engagement de service public (CESP) proposé aux étudiants en médecine pour les inciter à s'installer en zones sous-denses ( article 4 ), un élargissement de l'exercice en tant que médecin adjoint ( article 5 ), ou encore l'obligation pour les professeurs des universités-praticiens hospitaliers (PU-PH) en fin de carrière de réaliser une partie de leurs activités hospitalières en dehors des CHU ( article 6 bis ).
L'Assemblée nationale y a ajouté plusieurs mesures ponctuelles, comme l'élargissement de la compétence d'établissement des certificats de décès aux médecins retraités et aux étudiants ( article 5 ter ) ou la mise en place d'un zonage par spécialités ( article 5 bis ).
La principale mesure de cet ensemble est portée par l' article 6 : il s'agit de réformer l'emploi hospitalier pour créer un statut unique de praticien hospitalier et un cadre unique pour l'emploi contractuel, dans le but notamment d'assouplir l'exercice mixte entre la ville et l'hôpital et de renforcer l'attractivité des carrières hospitalières.
Le texte lui-même n'annonce pas directement ces orientations : ici encore, l'élaboration concrète de la réforme est renvoyée à l'ordonnance, et le plus grand flou entoure les contours envisagés par l'administration. Outre en effet que le cadre d'habilitation proposé est particulièrement vague, les travaux de concertation n'ont en effet démarré qu'il y a un mois.
B. VERS UN RÈGLEMENT PÉRENNE DE LA SITUATION DES PADHUE ?
Le règlement de la situation des praticiens à diplôme hors Union européenne (Padhue), porté par l' article 21 , peut être rattaché à cet ensemble de dispositions.
Leur sort a été largement présenté dans le rapport de notre collègue Martine Berthet, adopté par la commission, en décembre dernier 3 ( * ) : le cadre juridique encadrant l'exercice des Padhue résulte de mesures d'urgence et transitoires successives, sans cohérence d'ensemble ; ces praticiens servent de palliatif au manque de professionnels dans les établissements de santé des zones sous-denses, où ils sont employés en toute illégalité et en toute précarité. Il en résulte des situations humaines inacceptables, en même temps qu'une perte de ressources pour notre système de santé.
Le dispositif proposé vise à régler cet état de fait de deux manières : en premier lieu, en résorbant la situation actuelle par la mise en place d'un dispositif transitoire ad hoc permettant de valider définitivement les compétences des Padhue actuellement en exercice ; en deuxième lieu, en réservant pour l'avenir l'exercice des Padhue à ceux qui auront réussi le concours dit de la « liste A ».
Tout en apportant des aménagements substantiels à l'équilibre proposé par le Gouvernement, qui apparait par ailleurs satisfaisant, votre rapporteur a mis en garde contre la tentation d'un élargissement trop important des conditions d'accès au dispositif de qualification . Nombre de parlementaires ont en effet été sensibilisés à la situation particulière de certains Padhue qui ne répondent pas aux conditions fixées par l'article 21, en raison souvent d'un parcours de vie accidenté. Tout en reconnaissant les difficultés rencontrées par ces profils, qui résultent de l'absence de choix opéré quant à la situation de ces praticiens au cours des deux dernières décennies, votre commission a rappelé que la condition d'exercice proposée par le texte vise à garantir la qualité des soins qui seront dispensés aux futurs patients de ces praticiens.
C. LA POSITION ET LES APPORTS DE LA COMMISSION
1. Inciter les jeunes professionnels à s'installer et limiter la portée des dispositifs d'exercice particulier
• Sur la proposition de son rapporteur, la commission a proposé de créer une incitation fiscale forte à l'installation rapide des jeunes médecins , en complément de l'outil du CESP. Ceux qui s'installeront dès la fin de leurs études bénéficieront d'une large exonération de cotisations sociales, qui sera dégressive pour les installations allant jusqu'à la troisième année après les études.
Elle a par ailleurs souhaité limiter l'exercice en remplacement à une période de trois ans sur l'ensemble de la carrière des médecins diplômés.
En conséquence de cette position, elle s'est montrée défavorable aux amendements visant au renforcement des dispositifs d'exercice alternatif à l'installation, tels que le remplacement, l'adjuvat ou l'assistanat, en considérant que la multiplication de ces outils pourrait au total avoir des effets délétères sur l'installation pérenne de médecins dans un territoire de santé.
• Dans le même ordre d'idées, la commission a souhaité préciser l'objectif de renforcement de l'attractivité hospitalière sous statut en indiquant que l'ordonnance devra aborder l'encadrement des écarts de rémunération entre les personnels titulaires et contractuels . Il ne s'agit pas d'un ajout, puisque le Gouvernement a annoncé son intention de travailler sur ce point, notamment dans le cadre de la lutte contre le développement de l'intérim médical ; il paraît cependant plus clair de faire explicitement figurer cette orientation dans le texte de l'habilitation.
Elle a enfin étendu le dispositif de limitation des activités concurrentielles des praticiens hospitaliers, prévu par le code de la santé publique pour les praticiens démissionnaires, aux praticiens exerçant à temps partiel. Il s'agit ainsi de tirer les conséquences de l'objectif de promotion de l'exercice mixte poursuivi par l'article 6.
2. Un élargissement limité du dispositif transitoire de qualification professionnelle des Padhue
Prenant en compte les observations formulées lors des auditions de son rapporteur, votre commission a adapté le dispositif proposé pour la qualification des Padhue sur deux points , afin de couvrir davantage de situations qui lui ont paru justifiées.
Un premier amendement porte sur les conditions permettant l'accès au dispositif transitoire de validation des compétences, qui comprennent une condition d'exercice de deux ans entre 2015 et 2018 ainsi qu'une condition de présence effective dans un établissement de santé au 31 octobre 2018. Cette seconde condition n'apparaissant pas adaptée à des personnes qui, pour la plupart, multiplient les contrats précaires, le rapporteur a proposé de la formuler sous la forme d'un intervalle de présence entre le 1 er octobre 2018 et le 31 janvier 2019.
Il a en second lieu été proposé d'ouvrir l'accès au dispositif transitoire aux professionnels qui, faute d'avoir pu exercer dans un établissement de santé, auront accompli leur condition d'exercice dans le médico-social .
Un amendement adopté par l'Assemblée nationale avait pris en compte une préoccupation similaire en ouvrant l'accès au dispositif de qualification aux Padhue ayant exercé comme professionnels de santé, et non pas seulement comme médecins.
III. L'ORGANISATION DE LA SANTÉ DANS LES TERRITOIRES : LA CONTINUITÉ AVEC LES DISPOSITIFS EXISTANTS
A. LE CONTENU DU PROJET DE LOI : L'« ACTE II » DE LA LOI DE 2016
Le titre II du projet de loi porte sur la structuration de l'offre de soins dans les territoires .
Il comportait initialement quatre articles resserrés autour de plusieurs objectifs mis en avant dans le cadre du plan « Ma Santé 2022 » : la promotion d'un collectif de soins dans les territoires, le développement d'une offre hospitalière de proximité selon le principe de gradation des soins, et le renforcement de la gouvernance médicale au sein des groupements hospitaliers de territoire.
• L 'article 7 institue un projet territorial de santé présenté comme un levier de décloisonnement entre les professionnels de ville, structurés à l'avenir autour des communautés professionnelles territoriales de santé (CPTS) destinées à mailler l'ensemble du territoire, et les établissements de santé ou acteurs médico-sociaux.
Il prévoyait par ailleurs le principe d'une approbation du projet de santé des CPTS par les ARS, alors que ces structures de coopération devraient prochainement bénéficier de financements pérennes par l'assurance maladie pour accompagner leur déploiement.
Concernant ces outils de coopération entre professionnels de ville, notamment les CPTS, nos collègues Yves Daudigny, Catherine Deroche et Véronique Guillotin ont présenté le 15 mai dernier, dans une communication sur l'organisation territoriale de la santé 4 ( * ) , la manière dont les acteurs de terrain commencent à se les approprier, leur intérêt et leurs limites.
Sans revenir sur l'ensemble de leurs constats, il faut reconnaître que le nouvel outil mis en place par le projet de loi, le projet territorial de santé, s'inscrit sur une ligne de crête entre l'incitation à changer les pratiques et la souplesse indispensable à la prise d'initiatives par les acteurs .
C'est également le sens de plusieurs évolutions bienvenues introduites par l'Assemblée nationale, pour revenir sur la possibilité pour l'ARS de suppléer à la carence d'initiative des professionnels de santé en constituant des CPTS ou en allégeant le formalisme de l'approbation de leur projet de santé.
Votre commission avait déjà insisté lors de l'examen du projet de loi « santé » de 2016 sur l'importance de laisser les acteurs locaux garder la main sur des outils dont la réussite est étroitement conditionnée à leur bonne appropriation par les professionnels de santé.
Toutefois, en ajoutant une strate de plus à un édifice de dispositifs déjà lourd, force est de reconnaître que le projet territorial de santé, dont la portée réelle demeure limitée, ne participe pas d'une logique de simplification qu'il aurait été utile d'engager .
• L 'article 8 engage le « renouveau » du modèle des hôpitaux de proximité , présenté comme le premier niveau de la gradation des soins hospitaliers sur les territoires.
Le plan « Ma Santé 2022 » a fixé l'ambition de porter leur nombre à 500 ou 600 à l'horizon 2022, contre 243 établissements portant ce « label » aujourd'hui, publics (217) ou privés (26).
Initialement renvoyée à des ordonnances ultérieures, cet article du projet de loi a été remanié lors de son examen à l'Assemblée nationale :
- d'une part, en renvoyant la réforme du financement de ces établissements - qui est depuis la loi de financement de la sécurité sociale pour 2015 mixte, entre tarification à l'activité et dotation forfaitaire - à l'examen du projet de loi de financement de la sécurité sociale pour 2020 ;
- d'autre part, en inscrivant dans la loi, à l'initiative du Gouvernement, une définition rénovée de leurs missions et activités.
Si ce modèle soulève encore de nombreuses interrogations quant à l'impact concret dans les territoires de son développement annoncé , la commission a considéré qu'il pouvait contribuer à repenser l'offre de soins à l'échelle des territoires en consolidant des établissements qui jouent un rôle de service public indéniable, et constituer un pivot essentiel à l'interface du monde de l'ambulatoire et en relais des établissements de recours.
L'enjeu demeure toutefois de définir un modèle d'organisation et de financement qui permette de préserver des missions hospitalières à proximité de la population, qui soit propice aux innovations organisationnelles et susceptible de constituer le cadre de relations renouvelées entre la ville et l'hôpital .
• Concernant l'article 9 , il renvoie à des ordonnances la poursuite de la réforme du régime des autorisations de soins, pourtant essentielle à la structuration de l'offre de soins sur les territoires.
Les enjeux que soulève cette réforme pour concilier proximité et qualité des soins conduisent votre rapporteur à formuler plusieurs observations dans le commentaire de cet article. Les acteurs ont notamment mis en avant un enjeu de simplification et de mise en cohérence de règles qui se sont stratifiées au fil du temps.
• L 'article 10 engage enfin une nouvelle étape dans l'intégration des établissements de santé au sein des groupements hospitaliers de territoire (GHT).
S'agissant de ces outils créés par la loi « santé » de 2016 dans le prolongement des communautés hospitalières de territoire issues de la loi « HPST » de 2009, votre rapporteur renvoie également au bilan dressé par Yves Daudigny, Catherine Deroche et Véronique Guillotin dans leur communication sur l'organisation territoriale de la santé 5 ( * ) .
Le projet de loi engage une étape de plus en confortant la gouvernance médicale au sein de ces groupements, par la généralisation des commissions médicales de groupement et la mutualisation de la fonction de gestion des ressources humaines médicales.
Il renvoie par ailleurs à des ordonnances ultérieures le soin de préciser les contours plus précis de ces dispositions, notamment l'articulation entre ces nouvelles commissions médicales de groupement et les commissions médicales d'établissement.
• On peut également mentionner, dans cet objectif d'organisation territoriale des soins, les dispositions de l' article 19 qui renvoient à des ordonnances deux sujets majeurs en matière d'organisation territoriale : le fonctionnement des agences régionales de santé (ARS), dans le sens d'un allègement des procédures et de mutualisations de leurs actions, et des mesures techniques ou financières visant à favoriser le développement de l'exercice coordonné , parallèlement aux négociations engagées sur ce sujet entre les professionnels de santé et l'assurance maladie.
B. DES MESURES DISPARATES RELATIVES AUX PROFESSIONS DE SANTÉ AJOUTÉES AU TEXTE LORS DE SON EXAMEN À L'ASSEMBLÉE NATIONALE
L'Assemblée nationale a complété ce titre de 18 articles 6 ( * ) , à la portée disparate, dont les principales peuvent se réunir en deux catégories :
- une première série de mesures porte sur le rôle des élus du territoire : c'est le cas de l' article 7 A qui se contente toutefois d'ajouter la « promotion de la santé » en compétence partagée entre les collectivités territoriales et l'État au-delà du « développement sanitaire », de l' article 7 B ou encore des articles 7 D ou 10 ter , qui comme le 19 bis A ajoutent la participation de parlementaires au sein de diverses instances locales ;
- une autre série de mesures engage des redistributions de tâches entre professionnels de santé , sur des champs souvent très ponctuels, concernant les infirmiers ( article 7 bis ), les sages-femmes ( article 7 sexies A ), les orthoptistes ( article 7 sexies C ) ou encore les pharmaciens, en engageant, s'agissant de ces derniers, des évolutions de plus grande portée. L'une d'entre elles ouvre, suivant une proposition formulée par la mission d'information du Sénat sur les pénuries de médicaments 7 ( * ) , un droit de substitution dans ces situations ( article 7 sexies ) ; une autre autorise les pharmaciens à délivrer certains médicaments pour répondre à des « petites urgences » ( article 7 quinquies ) ; une autre enfin vise à développer le dispositif de pharmacien correspondant ( article 7 quater ).
On peut également « raccrocher » à cette dernière thématique le dispositif introduit à l'initiative des rapporteurs de l'Assemblée nationale pour refondre le dispositif des protocoles de coopération entre professionnels de santé ( article 19 ter ) issu de l'article 51 de la loi « HPST » de 2009. En raison notamment de sa lourdeur, que votre commission avait soulignée dans un rapport sur le sujet 8 ( * ) , ce levier de transfert d'actes au service d'une meilleure prise en charge du patient et d'une libération du temps médical n'a pas trouvé jusqu'à présent, en effet, le succès escompté.
C. LA POSITION DE LA COMMISSION : POUR UNE MEILLEURE ADÉQUATION DE L'OFFRE DE SOINS AUX BESOINS DES TERRITOIRES
1. Privilégier la souplesse pour accompagner les initiatives des acteurs de terrain
• Sans en remettre en cause l'équilibre général, la commission, à l'initiative de son rapporteur, a tenu à resserrer le projet territorial de santé institué par le projet de loi (article 7) sur ses priorités , à savoir la coordination des acteurs au service de la continuité des parcours de santé des patients entre la ville et l'hôpital ou le secteur médico-social.
• Elle a également insisté sur les nécessaires complémentarités entre l'offre libérale de ville et l'offre hospitalière au sein des hôpitaux de proximité présentés comme « les hôpitaux de la médecine de ville » ( article 8 ).
• Constatant par ailleurs la grande hétérogénéité entre les 136 groupements hospitaliers de territoire constitués depuis 2016, elle a souhaité privilégier la souplesse et les démarches de volontariat , en soutien des dynamiques locales, plutôt que d'imposer à tous une évolution à marche forcée selon des schémas homogènes ( article 10 ).
• S'agissant des transferts de tâches entre professionnels de santé, la commission a confirmé plusieurs des avancées de bon sens qui sont engagées, tout en regrettant que cet ensemble de dispositions forme un ensemble disparate et sans ligne directrice claire.
Elle a toutefois considéré que certaines mesures ne relevaient pas d'une réflexion cohérente : souhaitant privilégier une mise à plat plus globale de la répartition des compétences au sein de la « filière visuelle », elle a ainsi supprimé les évolutions ponctuelles proposées s'agissant des orthoptistes ( article 7 sexies C ).
Elle a supprimé , de même, l'article 7 septies en considérant qu'il appartient en priorité aux professionnels de santé, comme le prévoient les missions « socles » des CPTS, de veiller à l'accès au médecin traitant pour les quelque 10 % des assurés qui n'en ont pas déclaré un.
Elle a tenu enfin à souligner l'impérieuse nécessité d'associer les représentants des professionnels de santé à la démarche d'élaboration des protocoles de coopération ( article 19 ter ).
2. Renforcer véritablement le pilotage territorial de la santé
• La commission a par ailleurs engagé, à l'initiative de son rapporteur, une évolution de la composition et des attributions du conseil de surveillance des ARS ( article 19 bis AA ) visant à une meilleure association des élus locaux et à un renforcement de son rôle pour lui permettre d'être un « contre-pouvoir » de son directeur général .
S'inspirant des recommandations du rapport de sa mission d'évaluation et de contrôle de la sécurité sociale sur les agences régionales de santé (ARS) 9 ( * ) , l'évolution proposée vise :
- d'une part, à rééquilibrer la composition de ce conseil et à en confier la présidence à un représentant des collectivités territoriales, en lieu et place de la présidence de droit confiée au préfet de région ;
- d'autre part, à étendre le droit d'auto-saisine de ce conseil à toute question relevant du champ de compétences de l'ARS.
• Parallèlement, elle a supprimé des dispositions introduites à l'Assemblée nationale ne présentant pas une portée à la hauteur des enjeux . C'est notamment le cas de l' article 7 B dont la rédaction, redondante et source de confusion, lui est apparue ainsi très en-deçà de la réalité des attentes exprimées par les représentants des collectivités territoriales.
IV. LA TRANSFORMATION NUMÉRIQUE DU SYSTÈME DE SANTÉ
A. L'ANNONCE GOUVERNEMENTALE D'UN VIRAGE NUMÉRIQUE
1. Une nouvelle plateforme des données de santé
Le titre III vise à enclencher une nouvelle dynamique dans la transformation numérique de notre système de santé, un des axes majeurs de la stratégie nationale de santé.
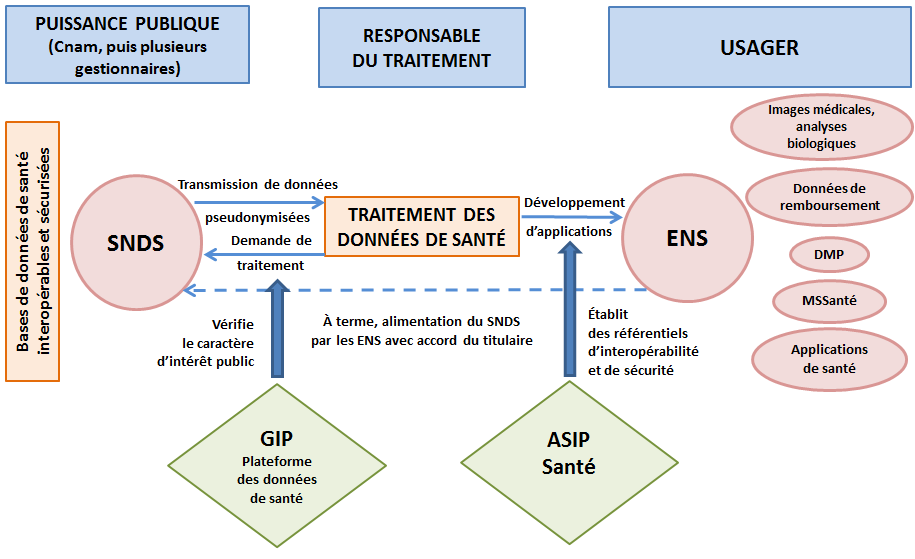
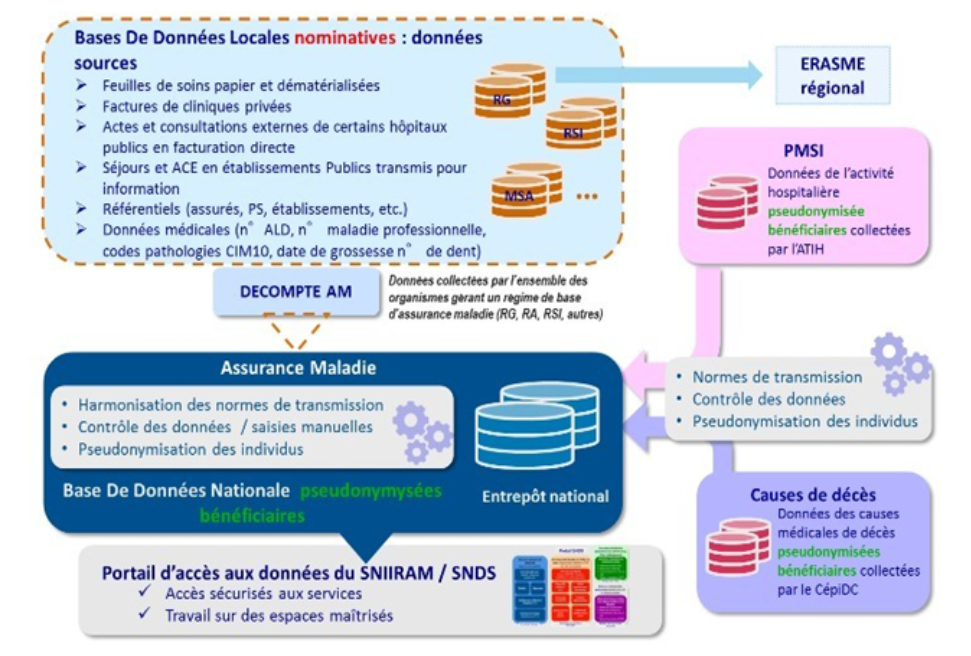
L' article 11 modifie en profondeur la composition du système national des données de santé (SNDS), en ajoutant les données cliniques recueillies par les professionnels de santé aux données médico-administratives déjà retracées : les données de l'assurance maladie, le système national d'information inter-régimes de l'assurance maladie (Sniiram), le programme de médicalisation des systèmes d'information (PMSI) ou encore les données du centre d'épidémiologie sur les causes de décès (CépiDc). Le croisement de ces deux types de données, qui devront rester rigoureusement anonymes et pseudonymisées, permettra par exemple aux responsables de traitement de déterminer des profils de soins dans l'étude de certaines pathologies, notamment de maladies chroniques comme le diabète, l'insuffisance rénale, l'insuffisance cardiaque ou encore certains cancers.
Il s'agit d'un enjeu majeur pour la qualité et l'efficience de notre système de santé , à l'heure où la France accuse un certain retard par rapport à d'autres pays dans le numérique en santé, alors même que nous disposons de nombreuses banques de données de qualité que les entreprises du big data convoitent.
L'article 11 substitue par ailleurs à l'institut national des données de santé (INDS), chargé de l'instruction des demandes d'accès aux données de santé, une plateforme des données de santé (PDS), avec des missions et un fonctionnement rénovés afin de maximiser l'exploitation des données de santé au service de la recherche clinique et de l'amélioration des soins.
L'Assemblée nationale, à l'issue d'un débat particulièrement dense, s'est appliquée, d'une part, à enrichir de façon notable les données de santé versées au SNDS , et, d'autre part, à raffermir les garanties de sécurité pour l'accès à ces données en renforçant l'indépendance du comité éthique de la PDS, responsable de l'instruction des demandes de traitement .
2. La création de l'espace numérique de santé
L'ambition numérique du projet de loi repose également sur la mise en place d'un espace numérique de santé (ENS) pour chaque usager ( article 12 ). Créé à l'initiative de chaque assuré, et de façon automatique pour toutes les personnes à partir du 1 er janvier 2022 grâce à une modification adoptée par l'Assemblée nationale en première lecture, cet espace a vocation à rassembler sur un portail personnel unique l'ensemble des données, documents et services relatifs au parcours de soins et au suivi de l'état de santé de son titulaire : ses données administratives telles que l'identité de son médecin traitant, ses données de remboursement de l'assurance maladie, son dossier médical partagé mais aussi toutes les données de santé produites par des applications ou objets connectés comme les tensiomètres ou encore les lecteurs glycémiques.
Par rapport au DMP, en complémentarité duquel il est conçu, l'ENS vise à répondre à trois problèmes :
- le faible nombre de services numériques disponibles en santé . L'ENS se présentera donc sous la forme d'un « store » qui réunira les applications pertinentes ;
- l' absence de certification éthique des applications existantes . Outre l'installation d'une messagerie sécurisée de santé (MSSanté), les applications référencées dans l'ENS seront triées et garanties, notamment en regard du respect de la pseudonymisation des données ;
- l' absence d'interopérabilité entre les différents systèmes d'informations des différents professionnels de santé . L'ENS introduit dans l'historique clinique du patient une fluidité informatique qui permettra un meilleur dialogue entre les professionnels intervenant dans son parcours.
3. Le déploiement de la télémédecine et du télésoin
En complément de la télémédecine mise en place par la loi HPST, l' article 13 du projet de loi définit la notion de télésoin permettant les téléconsultations entre le patient, les pharmaciens et les auxiliaires médicaux, tels que les infirmiers, les kinésithérapeutes, les orthophonistes, les orthoptistes, les pédicures-podologues, etc .
Votre commission se félicite de la possibilité désormais offerte à l'ensemble des professionnels de santé de pouvoir exercer leurs compétences à distance au moyen des technologies de l'information et de la communication : le déploiement des téléconsultations dans plusieurs champs de prise en charge permettra de maximiser l'accès aux soins au bénéfice tant des patients situés dans des zones présentant des déficiences de l'offre de soins que des patients isolés et ne pouvant se rendre à un cabinet ou à l'hôpital.
B. LA POSITION DE LA COMMISSION : ACCOMPAGNER UNE NOUVELLE AMBITION POUR LE NUMÉRIQUE EN SANTÉ
En réaction aux débats qui se sont tenus à l'Assemblée nationale, au cours desquels les sujets abordés aux articles 11 et 12 n'ont pas, au sens de votre commission, fait l'objet d'un examen suffisamment conjoint, il lui paraît important de rappeler la complémentarité des deux dispositifs.
En effet, l'article 11 précise l'architecture globale des données de santé sous leur forme agglomérée, réaffirme le rôle de la puissance publique dans leur gestion (en maintenant notamment le statut de la PDS comme groupement d'intérêt public) et régit les modalités d'accès en cas de demandes émises par des responsables de traitement.
A contrario , l'article 12 pose le cadre juridique d'un espace numérique de santé personnel , dont le gestionnaire n'est plus la puissance publique garante de la confidentialité desdites données, mais la personne titulaire de l'espace. Contrairement au SNDS, l'ENS contient par nature des données personnelles ou fortement identifiantes, dont l'accès est exclusivement régi par la personne.
Une bonne appréhension du titre III du projet de loi nécessite de bien saisir les distinctions , ainsi que les complémentarités entre ces deux espaces numériques, dont le premier (le SNDS) est composé de données agrégées, pseudonymisées et protégées par la puissance publique, et les seconds (les ENS) comprennent des données personnelles dont l'accès est entièrement géré par leurs titulaires. L'interaction de ces deux espaces se fera principalement par le biais d' applications numériques développées par des responsables de traitement qui, pour leur conception, auront eu recours aux données globalisées du SNDS. Ces applications génériques pourront ensuite enrichir l'ENS de chaque patient, à la condition d'avoir été préalablement certifiées sur le plan éthique.
Le futur écosystème du numérique en santé
Source : Commission des affaires sociales
• Votre commission a souhaité intégrer les informations relatives à la perte d'autonomie des personnes âgées dans le périmètre du SNDS, en intégrant à celui-ci les données issues du groupe iso-ressources ( GIR ) des personnes âgées dépendantes.
• Votre commission a par ailleurs souhaité réunir les conditions d'une véritable appropriation du numérique par les usagers et les professionnels de santé.
Comme pour le DMP, le succès de l'espace numérique de santé est tributaire de sa parfaite appropriation par l'usager et par l'ensemble des professionnels de santé qui le suivent et qui doivent pouvoir l'alimenter et en exploiter les données, avec le consentement de l'intéressé. Or, pour que l'espace numérique de santé s'impose comme un levier puissant dans la coordination des parcours de soins, les données qu'il centralise doivent pouvoir être réexploitées et actualisées par n'importe quel professionnel, en ville comme à l'hôpital, quel que soit le logiciel ou système d'information utilisé.
Dans cet esprit, votre commission a adopté un amendement visant à renforcer les obligations d'interopérabilité applicables aux éditeurs de logiciels et systèmes d'information en santé, en instituant un mécanisme de certification et des outils incitatifs à la mise en conformité des logiciels de santé aux référentiels d'interopérabilité.
• Par ailleurs, votre commission est convaincue de la nécessité de combler les retards accusés par les pouvoirs publics dans le déploiement du DMP et de ne pas répéter de tels atermoiements dans la mise en oeuvre de l'espace numérique de santé. À cet effet, elle a adopté des amendements tendant à rendre automatique la création de ces deux outils, indispensables pour la coordination des parcours de soins, pour tous les usagers du système de santé , tout en ménageant la possibilité pour les personnes concernées d'exercer leur droit d'opposition.
V. UN ENSEMBLE DE MESURES DISPARATES DE SÉCURISATION, DE SIMPLIFICATION ET DE RATIFICATION D'ORDONNANCES
Outre la refonte du statut des Padhue et des protocoles de coopération ( cf. plus haut) et plusieurs habilitations à légiférer par ordonnance, les titres IV et V du projet de loi se composent d'un ensemble disparate de mesures .
Ainsi, l' article 20 complète les dispositifs existants destinés à répondre aux situations sanitaires d'urgence en renforçant la planification sanitaire au niveau régional et en facilitant le recours aux dispositifs de gestion des situations exceptionnelles.
Parmi les diverses mesures de simplification proposées, on peut noter la suppression de la production de bulletins d'interruption volontaire de grossesse (IVG) en version papier, rendue inutile depuis le recensement des IVG dans le cadre d'autres dispositifs ( article 17 ).
Est également assouplie la procédure d'autorisation des projets d'extension et de transformation d'établissements et services médicaux sociaux (ESMS) pour les gestionnaires signataires de contrats pluriannuels d'objectifs et de moyens ( article 18 ). On remarque par ailleurs au même article 18 la reprise d'une disposition du projet de loi portant suppression de sur-transpositions de directives européennes en droit français, adopté par le Sénat le 7 novembre 2018, qui simplifie les formalités de déclaration des cessions d'antibiotiques par certains professionnels du médicament vétérinaire . De manière plus inattendue, ce même article simplifie l'élaboration des périmètres de protection des captages d'eau destinés à la consommation humaine ainsi que le contrôle des eaux de piscine.
Le projet de loi procède enfin à la ratification de diverses ordonnances et rétablit des dispositions annulées par le Conseil d'État ( articles 22 et 23 ).
À l'Assemblée nationale , quelques apports substantiels se sont ajoutés à cet ensemble.
En commission, un amendement du Gouvernement a notamment substitué à une habilitation à légiférer par ordonnance un ensemble de dispositions législatives qui mettent en oeuvre la création d'une ARS à Mayotte à compter du 1 er janvier 2020 ( article 19 ). En outre, l'Assemblée nationale a adopté en séance publique un amendement à cet article permettant l'extension à Mayotte du dispositif du médecin traitant.
Une autre reprise du projet de loi « sur-transpositions », concernant la gestion environnementale des masses d'eau, a également été ajoutée à l'Assemblée nationale ( article 18 ) bien qu'elle n'ait qu'un lien très indirect avec l'organisation du système de santé.
Par ailleurs, la commission des affaires sociales de l'Assemblée nationale a décidé de confier à la Haute Autorité de santé (HAS) une compétence dans l'élaboration de la procédure d'évaluation des établissements et services sociaux et médico-sociaux et l'habilitation des organismes pouvant procéder à cette évaluation ( article 22 bis ). Se félicitant du renforcement des responsabilités de la HAS en matière d'évaluation des établissements des secteurs social et médico-social, votre commission a adopté un amendement augmentant d'une unité le nombre de membres de son collège afin qu'il comprenne une personnalité justifiant d'une expérience dans ces secteurs ( article 22 ).
Soucieuse de faciliter le travail de la HAS, votre commission a également supprimé l'avis que la Haute Autorité et l'union nationale des caisses d'assurance maladie étaient appelées à rendre sur la prise en charge des médicaments expérimentaux ou auxiliaires, avis qui s'est en pratique révélé fortement redondant par rapport à l'examen des projets de recherche déjà effectué par les comités de protection des personnes et l'agence nationale de sécurité du médicament et des produits de santé ( article 22 bis A ).
Se sont enfin greffées au texte plusieurs demandes de rapport.
Conformément à sa position habituelle de ne pas multiplier les demandes de rapport dont la remise dans les délais est loin d'être acquise, votre commission a procédé à la suppression de trois articles confiant au Gouvernement le soin de remettre au Parlement des rapports sur des sujets présentant un intérêt et une importance essentiels mais qui ont d'ores et déjà fait l'objet de rapports et d'enquêtes, ou sur lesquels des travaux sont en cours : il s'agit des demandes de rapports concernant l'accompagnement au cours de la grossesse (article 17 bis ), les perspectives de création d'une faculté de médecine de plein exercice aux Antilles (article 26) et l'accès effectif à l'interruption volontaire de grossesse (article 27).
Enfin, la commission a enrichi le texte de plusieurs dispositions relatives aux outre-mer :
- afin de répondre à l'insuffisante densité du maillage sanitaire de ces territoires, elle a étendu à la Guadeloupe et à la Martinique le dispositif dérogatoire en vigueur en Guyane permettant au directeur général de l'ARS d'autoriser un médecin ressortissant d'un pays non membre de l'Union européenne, ou titulaire d'un diplôme de médecine, quel que soit le pays dans lequel ce diplôme a été obtenu, à exercer dans la région ( article 21 bis ) ;
- elle a également clarifié, à l'article 19, l'adaptation aux collectivités d'outre-mer des territoires de démocratie sanitaire , en alignant par cohérence le dispositif applicable à La Réunion avec ceux en vigueur à la Martinique et en Guyane et avec celui proposé pour Mayotte.
EXAMEN DES ARTICLES
TITRE IER
DÉCLOISONNER LES
PARCOURS DE FORMATION
ET LES CARRIÈRES DES PROFESSIONNELS DE
SANTÉ
CHAPITRE IER
Réformer les études en
santé
et renforcer la formation tout au long de la vie
Article 1er
(art. L 612-3, L. 631-1,
L. 631-2, L. 632-1 du code de l'éducation,
art. 39 de
la loi n° 2013-660 du 22 juillet 2013 relative à
l'enseignement supérieur et à la recherche et
art. L. 1431-2 du code de la santé publique)
Refonte du
premier cycle des études de médecine,
maïeutique,
odontologie et pharmacie
Objet : Cet article détermine une nouvelle organisation du premier cycle des études de médecine, maïeutique, odontologie et pharmacie (MMOP), en supprimant la première année commune aux études de santé (Paces), en introduisant le principe d'une orientation progressive des étudiants à partir de plusieurs parcours de licence initiaux, et en modifiant les modalités de la régulation du nombre des étudiants admis en deuxième et en troisième année des études de santé.
I - Le dispositif proposé
A. Une réforme reposant sur le constat largement partagé d'un échec de la Paces, objectivé par les constats et les propositions du rapport Saint-André
1. L'organisation actuelle de l'accès aux études MMOP : une « sélection par l'échec » et un risque de choix par défaut de certaines filières
• L'organisation du premier cycle des études en santé repose actuellement sur deux principes structurants :
- l'existence d'une première année commune aux études de santé (Paces) , créée par la loi n° 2009-833 du 7 juillet 2009, qui rassemble les étudiants candidats aux filières médicale, maïeutique, odontologique et pharmaceutique (MMOP) ;
- la limitation de l'accès en deuxième année de ce premier cycle par le numerus clausus , instauré par la loi 71-557 du 12 juillet 1971 aménageant certaines dispositions de la loi n° 68- 978 du 12 novembre 1968 d'orientation de l'enseignement supérieur.
Depuis la mise en place effective de la Paces en 2010, les étudiants souhaitant devenir médecin, sage-femme, dentiste ou pharmacien suivent une première année d'enseignement commune, avec la possibilité de choisir des enseignements spécifiques à la filière de leur choix au cours du deuxième semestre. Cette première année est sanctionnée par un concours permettant aux étudiants de présenter leur candidature à une ou plusieurs de ces filières. Le nombre d'étudiants admis en seconde année pour chacune de ces filières est fixé chaque année par arrêté ministériel.
• Cette organisation présente, selon un constat unanimement partagé, trois défauts principaux .
En premier lieu, ce concours organise en pratique une « sélection par l'échec » d'une petite minorité des étudiants inscrits en Paces . L'étude d'impact indique que, pour l'année universitaire 2017-2018, seuls 23 % des 59 753 étudiants inscrits en Paces ont été autorisés à poursuivre leurs études en filière MMOP. La réussite au concours concerne 12 % des étudiants inscrits pour la première fois en Paces, et 21 % de ceux qui suivent cette année d'enseignement pour la seconde fois.
Cette sélectivité pose d'autant plus question que, si le format des épreuves, qui reposent sur des questionnaires à choix multiple, est reconnu comme équitable par la plupart des acteurs entendus, leur pertinence pour la sélection des futurs professionnels de santé ne va pas de soi . Ces épreuves font en effet, aux termes de l'étude d'impact, « une place très importante à la mémorisation d'un grand nombre d'informations », sans que des critères relatifs à la motivation des étudiants et à leurs qualités humaines ne soient aucunement pris en compte.
En second lieu, l'organisation de cette première année ne permet pas aux candidats aux filières MMOP de tirer un bénéfice universitaire des années consacrées à la préparation du concours . Les 67 % d'étudiants non admis qui choisissent de poursuivre un cursus universitaire doivent, pour la plupart, se réinscrire en première année dans un autre cursus. Le dispositif de la Paces ne permet en effet pas de progresser dans le système universitaire LMD. Un certain nombre d'entre eux obtiennent pourtant des résultats qui, sans leur ouvrir la réussite au concours d'accès en deuxième année, leur permettraient de valider une année universitaire dans tout autre cursus ; si certains dispositifs d'équivalence peuvent être prévus pour ces « reçus-collés », tous n'en bénéficient cependant pas. Au total, aux termes de l'étude d'impact, « alors même que [ce dispositif] accueille d'excellents étudiants, il génère un grand nombre de redoublements et d'allongements de parcours universitaires ».
Pour mémoire, au titre de l'année scolaire 2017-2018, 18 367 étudiants redoublaient la Paces et 330 la triplaient : ceux de ces étudiants qui ont connu un nouvel échec au concours n'ont pas obtenu de crédits ECTS supplémentaires, ni même engrangé de connaissances nouvelles.
Enfin, le dispositif actuel, en ce qu'il focalise les étudiants sur la réussite au concours sans les inciter à mûrir un véritable projet professionnel, favoriserait une orientation par défaut vers les autres filières que la médecine, ce qui n'est satisfaisant ni pour ces étudiants ni pour la formation des futurs professionnels de santé.
Ces constats avaient été clairement formulés dès décembre 2012 par le rapport conclusif des Assises de l'enseignement supérieur, soit deux ans après la mise en place de la Paces : « Dans certains cas l'échec atteint des proportions importantes, indignes du service public que l'on doit aux étudiants. En Première Année Commune aux Études de Santé par exemple, le nombre d'étudiants attirés par la perspective d'un métier de médecin est tellement élevé par rapport au nécessaire numerus clausus que la proportion d'échec est considérable. Le grand nombre d'étudiants fait que les conditions d'accueil et d'études ne sont pas à la hauteur d'un service public d'enseignement supérieur de qualité. La grande majorité des étudiants échouent, deux années de suite - ce qui les affecte souvent profondément et durablement. Ils reprennent des études dans des filières souvent fort différentes (filières courtes diverses, droit, économie, etc.) et le sentiment d'avoir perdu leur temps n'en est que plus fort. Il faut préciser que le bachotage intense résultant de l'hypersélectivité du concours de fin d'année n'est pas à la gloire de notre pédagogie. Une sélection par l'argent est instaurée de facto à travers un circuit parallèle d'écoles privées. La notion même de service public est remise en cause. Les études de santé doivent être réformées . »
2. Une réforme inspirée par le succès des expérimentations PluriPass et AlterPaces
Ainsi que l'indique l'étude d'impact, le modèle proposé est très largement inspiré des expérimentations d'alternatives à la première année commune aux études de santé ouvertes par la loi n° 2013-660 du 22 juillet 2013 relative à l'enseignement supérieur et à la recherche, puis prolongées par la loi n° 2018-166 du 8 mars 2018 relative à l'orientation et à la réussite des étudiants (dite loi « ORE »). Ces expérimentations ont été progressivement déployées, depuis septembre 2014, dans 16 universités au total, dont 3 universités parisiennes.
Ces expérimentations concernent deux types de profils :
- des étudiants qui, après avoir validé au moins une première année de licence, souhaitent candidater à l'intégration en deuxième année des études médicales ( dispositif AlterPaces ) ;
- des étudiants qui, après avoir suivi une Paces sans avoir réussi l'un des concours MMOP, poursuivent leur parcours vers d'autres études tout en conservant la possibilité de présenter une nouvelle candidature à l'admission en deuxième année des études de santé ( dispositif PluriPass ).
|
Une évaluation globalement positive
Le bilan des expérimentations mises en place en 2013 a été dressé en juillet 2018 par les conférences des doyens de médecine, odontologie, pharmacie et par la conférence nationale des enseignants de maïeutique. Leurs conclusions ont été retranscrites en ces termes par le rapport de Jean-Paul Saint-André du 17 décembre 2018 sur la suppression du numerus clausus et de la Paces : « Les AlterPaces et Pluripass ont démontré leur faisabilité et leur acceptabilité par les enseignants et les étudiants. Le bilan quantitatif des AlterPaces est mitigé avec peu d'étudiants recrutés en comparaison du nombre de places offertes (15 %). Les étudiants recrutés apparaissent comme très bien intégrés dans les promotions et sont souvent rapportés comme les meilleurs et les plus motivés. Pour les filières hors médecine, l'AlterPaces est un mode de recrutement qui évite le choix par défaut des étudiants Paces et apporte une solidité des acquis dans les disciplines fondamentales. En ce qui concerne le parcours Pluripass, le recul n'est pas encore suffisant mais il semble que l'objectif d'amener une proportion importante d'une promotion d'étudiants rentrant en première année vers une poursuite d'études universitaires, même en cas d'échec à la sélection dans les filières contingentées, soit en passe d'être atteint. Il convient d'augmenter les moyens de diffusion de l'information AlterPaces, en particulier dans les lycées, par les universités et filières qui souhaitent poursuivre ce dispositif. Il est à noter que deux dispositifs de type AlterPaces incluent des licences d'universités qui n'ont pas de composante santé, dans le cadre d'une convention avec une université avec composante santé porteuse du projet : Le Mans avec Angers et Orléans avec Tours ». |
B. Les contours de la réforme proposée
1. La suppression de la première année commune des études de santé (Paces) au profit d'une nouvelle organisation du premier cycle des filières MMOP
• Le paragraphe I du présent article procède à une nouvelle rédaction globale de l'article L. 631-1 du code de l'éducation , qui détermine actuellement le principe de l'accès aux études MMOP par la voie de la Paces. La nouvelle rédaction proposée supprime toute référence à la Paces et définit plus largement l'organisation du premier cycle des études pour les trois professions médicales ainsi que celle de pharmacien.
• Cette nouvelle organisation devra permettre, aux termes de l'étude d'impact, de promouvoir la diversité des cursus antérieurs à l'intégration d'une filière MMOP et de laisser aux étudiants la possibilité de mûrir leur choix professionnel, par la mise en place de passerelles systématiquement organisées entre différentes formations.
Par la reconnaissance de la distinction entre la progression dans le premier cycle universitaire, première marche du système LMD, et le concours d'entrée dans les filières MMOP, elle vise par ailleurs à supprimer les redoublements des étudiants qui auront validé une année universitaire , qu'ils aient ou non réussi ce concours.
Par la mise en place d'enseignements communs entre différentes filières en santé, elles ouvriront également la voie à l'acquisition d'une « culture partagée » entre les futurs professionnels de santé .
La réforme proposée vise enfin à préserver la professionnalisation précoce des étudiants en santé , caractéristique du modèle de formation français 10 ( * ) .
• Cette nouvelle rédaction se compose de deux paragraphes. Le premier, qui comporte cinq alinéas, fixe les grands principes et la philosophie de la nouvelle organisation de ce premier cycle. Le second effectue un large renvoi au décret en Conseil d'État sur neuf aspects permettant la traduction concrète de ces grandes lignes.
a) Les grands principes de l'organisation du premier cycle pour les filières MMOP
Le premier alinéa du paragraphe I de la rédaction proposée, qui a pour objet, selon la DGOS 11 ( * ) , de « constituer une définition générique des caractéristiques des formations de santé et des diplômes qui leur sont associés », affirme quatre principes.
• En premier lieu, le caractère dérogatoire de l'organisation des formations en médecine, en pharmacie, en odontologie et en maïeutique : celles-ci ne relèvent pas de la seule autorité ou du seul contrôle du ministre en charge de l'enseignement supérieur (auquel l'article L. 611-1 du code de l'éducation reconnaît cette compétence de principe sur l'ensemble des formations du supérieur), mais également de ceux du ministre en charge de la santé.
• En second lieu, la délivrance, dans le cadre de ces différentes formations, de diplômes au nom de l'État. Il est à noter que cette précision ne figure pas dans la rédaction actuelle de l'article L. 631-1.
• Il affirme par ailleurs la notion d' orientation progressive des étudiants vers la filière la plus adaptée à leurs connaissances, leurs compétences et leurs aptitudes. L'étude d'impact indique sur ce point que « l'adaptation progressive des étudiants à la poursuite de leur cursus » reposera notamment sur le dispositif de majeures et de mineures prévu par l'arrêté du 30 juillet 2018 relatif au diplôme national de licence.
Cette orientation progressive, qui sera opérée à partir de plusieurs portails de licence initiaux , doit être entendue par opposition au modèle actuel, dans lequel la réorientation s'opère de manière forcée après un ou plusieurs échecs.
• Il affirme enfin le caractère interprofessionnel de ces différentes formations : des enseignements communs devront être organisés entre plusieurs filières dans le but de favoriser le partage et la coordination des pratiques professionnelles. Selon les précisions fournies par la DGOS, ces enseignements communs concerneront les seules filières MMOP 12 ( * ) .
b) La substitution au numerus clausus d'objectifs pluriannuels d'admission en deuxième cycle
Le second alinéa renvoie aux modalités de détermination des effectifs des étudiants en filières MMOP après la première année du premier cycle.
• Cet alinéa a été largement présenté comme mettant fin au système du numerus clausus . Il est vrai que la rédaction proposée diffère sensiblement de celle actuellement en vigueur, qui renvoie à la voie réglementaire la détermination du « nombre des étudiants admis dans chacune des filières à l'issue de la première année des études de santé » : il est fait référence, plutôt qu'à un nombre d'étudiants, à des capacités d'accueil des formations en deuxième et troisième année du premier cycle, qui seront déterminées par les universités elles-mêmes et révisées chaque année.
Ces capacités d'accueil devront cependant tenir compte d'objectifs pluriannuels d'admission en deuxième cycle , déterminés au niveau local et national selon une mécanique à triple détente . Afin de déterminer leurs capacités d'accueil, les universités devront tout d'abord « prendre en compte » des objectifs pluriannuels arrêtés par elles-mêmes en tenant compte des capacités de formation et des besoins de santé du territoire concernés et sur avis conforme de la ou des agences régionales de santé (ARS) concernées. Ces objectifs pluriannuels seront eux-mêmes définis au regard d'objectifs nationaux , qui seront établis par l'État dans le triple objectif de répondre aux besoins du système de santé, de réduire les inégalités territoriales d'accès aux soins et de permettre l'insertion professionnelle des étudiants.
• Selon les informations transmises à votre rapporteur, ce mécanisme permettra d'apporter davantage de souplesse aux universités dans la détermination des effectifs d'étudiants admis à passer en deuxième ou troisième année d'études médicales ou de pharmacie. Les facultés ne seront en effet plus contraintes par le seuil rigide du numerus clausus ; elles pourront par exemple décider l'intégration en année supérieure de candidats méritants, mais dont le classement se situe tout juste en-deçà des objectifs fixés.
c) Les formations en santé demeureront sélectives
Les trois alinéas suivants portent sur les modalités d'admission en deuxième puis en troisième année des études médicales et pharmaceutiques .
• Le premier de ces alinéas est très vague , puisqu'il indique simplement que l'admission en deuxième ou en troisième année des formations MMOP « est subordonnée à la validation d'un parcours de formation antérieur dans l'enseignement supérieur et à la réussite à des épreuves, qui sont déterminées par décret en Conseil d'État ». Des précisions concrètes ont donc été demandées sur ce point par votre rapporteur à la DGOS du ministère de la santé ainsi qu'à la DGESIP 13 ( * ) du ministère de l'enseignement supérieur, de la recherche et de l'innovation.
Puisqu'il est expressément prévu qu'elle sera subordonnée à la fois à la validation d'un parcours de formation antérieur dans l'enseignement supérieur et à la réussite à des épreuves, dont la définition est renvoyée à un décret en Conseil d'État, cette admission demeurera sélective . La nouvelle organisation proposée combinera les modalités courantes de progression dans le système LMD et l'organisation d'un concours d'accès aux études MMOP.
Selon les précisions fournies par la DGOS à la demande de votre rapporteur, l'admission en deuxième ou en troisième année se fera en trois phases :
- la première sera celle de la recevabilité de la candidature : le candidat devra être inscrit dans un parcours de formation éligible à l'intégration des études en santé, et avoir validé, selon le cas, au moins 60 ou 120 ECTS ;
- la deuxième organisera l'admissibilité des candidats , qui devront se prévaloir d'un dossier universitaire répondant aux critères fixées par chaque université 14 ( * ) , sur des critères académiques. Des exigences spécifiques, telles que la validation de la mineure en santé ou l'obtention d'une note minimale pour certaines unités d'enseignement (UE) 15 ( * ) , pourront également être définies pour l'intégration de certaines filières. La DGOS précise que les meilleurs candidats pourront être directement reçus en filière MMOP à ce stade, sans passer par la phase d'admission ;
- les candidats admissibles seront enfin convoqués à des épreuves d'admission « visant à l'évaluation des compétences transversales par des épreuves écrites ou orales ».
La DGOS précise que la décision rendue par le jury lors de la phase d'admission portera non seulement sur l'intégration d'une filière de santé, mais également sur le niveau académique de cette intégration (en deuxième ou troisième année) : il n'y aura en effet « pas de caractère d'automaticité entre le fait d'avoir validé 120 ECTS et l'entrée en troisième année ».
• Il sera possible aux étudiants de concourir deux fois à l'accès à ces formations, comme c'est le cas aujourd'hui, tout en continuant de progresser dans le cycle de licence 16 ( * ) . Ce principe sera, selon la DGOS, clairement explicité par le décret, qui précisera que les candidats disposeront de deux chances d'accéder aux études médicales.
Certaines des personnes auditionnées par votre rapporteur ont exprimé leur inquiétude quant au fait que le nouveau système mis en place permette aux étudiants d' « organiser » leur redoublement afin de disposer de davantage de chances de présenter le concours en deuxième puis en troisième année de licence. Selon la DGOS, ce risque sera écarté par les conditions de recevabilité et d'admissibilité des candidatures : les candidats devront obligatoirement avoir validé 60 ECTS pour présenter leur candidature à l'intégration en deuxième année des filières MMOP, et 60 ECTS supplémentaires correspondant à une deuxième année de licence pour présenter leur candidature à la troisième année de ces filières. La qualité des dossiers universitaires des étudiants fera en outre l'objet d'une appréciation de la part du jury.
• Une possibilité de réorientation vers les deuxième et troisième années des études médicales et pharmaceutiques est ensuite affirmée par un deuxième alinéa dans deux cas de figure :
- en premier lieu, pour les candidats qui justifieraient « notamment » de certains grades, titres ou diplômes. Selon l'étude d'impact, il s'agira ainsi d'intégrer aux nouveaux modes d'accès aux études en santé les dispositifs d'accès déjà existants à partir d'autres formations de niveau master ou plus, ou, pour les paramédicaux en exercice, après une expérience professionnelle ;
- en second lieu, ceux déjà engagés dans des études de médecine, pharmacie, odontologie ou maïeutique et qui souhaiteraient poursuivre leur parcours dans une filière différente de leur filière d'origine.
La détermination des modalités de ces possibilités est renvoyée à un décret en Conseil d'État.
• Un dernier alinéa précise enfin que ces différentes modalités d'admission doivent garantir la diversité du parcours des étudiants des filières de la santé.
L'étude d'impact est plus bavarde sur ce point, et précise que :
- cette diversité sera elle-même diversifiée entre les différentes universités. Chacune d'entre elles aura en effet la possibilité de déterminer les cursus à partir desquels il sera possible d'accéder aux études médicales et pharmaceutiques ;
- l'accès sera ouvert à la fois aux étudiants inscrits dans les formations relevant du domaine « Sciences technologies santé » ( sic ), et à ceux inscrits dans des cursus relevant du domaine « Sciences humaines et sociales ». Il s'agira notamment de renforcer la proportion d'étudiants disposant de compétences en chimie ou en biologie.
- il sera ouvert aux étudiants en fonction de la « coloration disciplinaire » donnée par les étudiants à leur parcours par le choix de différentes majeures et mineures.
• Le rapport Saint-André propose sur ce point, afin de garantir l'effectivité de la diversification des profils recrutés en études MMOP, qu'aucune voie d'accès ne représente plus de 60% des places disponibles. Si cette proposition ne trouvait pas de traduction dans la rédaction initiale du présent article, elle y a cependant été introduite, sous une forme assouplie, par un amendement adopté par la commission des affaires sociales de l'Assemblée nationale (cf. infra ).
d) Un large renvoi au décret en Conseil d'État
Le deuxième paragraphe du nouvel article L. 631-1 procède ensuite à un large renvoi au décret en Conseil d'État s'agissant des modalités pratiques de mise en oeuvre des principes ainsi énoncés , classées en neuf points .
Il est à noter que dans sa rédaction actuelle, l'article L. 631-1 se compose principalement d'un renvoi à la compétence réglementaire s'agissant de l'organisation du premier cycle des études médicales et pharmaceutiques. Ce large recours à la voie réglementaire ne constitue donc pas une nouveauté ; c'est au contraire la fixation des grands principes de l'organisation du premier cycle des études en santé qui diffère de l'actuelle rédaction de l'article précité.
• Les deux premiers points portent sur les conditions d'accès en deuxième et troisième années du premier cycle des formations en médecine, en pharmacie, en odontologie et en maïeutique.
Le décret devra notamment préciser quels sont les parcours de formation ainsi que les grades, titres et diplômes qui ouvriront une possibilité d'accès à ces études. Il devra également fixer les modalités d'admission ou de réorientation vers ces études.
Le quatrième point renvoie par ailleurs au décret pour la définition des modalités d'évaluation des étudiants ainsi que des conditions de délivrance de leurs diplômes.
• Le troisième point porte sur la définition des objectifs nationaux pluriannuels d'admission en première année du deuxième cycle des formations médicales et pharmaceutiques, dont les modalités sont, sans plus de précision, renvoyées au décret.
• Les cinquième et sixième points portent sur les dispositions spécialement applicables aux élèves des écoles du service de santé des armées .
Le cinquième point ouvre implicitement la possibilité pour ces élèves de se réorienter vers une formation médicale ou pharmaceutique en deuxième ou troisième année du premier cycle, les modalités de fixation de leur nombre ainsi que leur répartition par université étant renvoyées au décret.
Le sixième point porte sur les objectifs d'admission en deuxième cycle fixés pour ces élèves. Il est prévu, d'une part, que ces objectifs ainsi que leur répartition par université soient fixés par décret. Il est indiqué, d'autre part, que ces éléments seront pris en compte par les universités et les ARS pour la fixation de leurs propres objectifs d'admission en deuxième cycle, dans des conditions qui seront-elles aussi fixées par décret.
• Les trois derniers items sont relatifs à l'intégration des titulaires de diplômes étrangers dans le parcours d'études français.
Le septième point renvoie au décret la détermination des conditions et des modalités d'accès dans les formations médicales et pharmaceutiques pour les titulaires d'un diplôme d'un État membre de l'UE ou partie à l'accord sur l'EEE, ainsi que pour les titulaires d'un diplôme suisse ou andorran. Le huitième prévoit le même renvoi pour les titulaires d'un diplôme d'un autre État, c'est-à-dire pour les praticiens à diplôme hors UE (Padhue), dont le sort est par ailleurs réglé par l'article 21 du présent projet de loi.
Le neuvième point porte sur les conditions dans lesquelles les titulaires d'un diplôme étranger en santé leur permettant d'exercer dans le pays leur ayant délivré ce titre peuvent postuler aux diplômes français correspondants.
2. Coordinations
Les paragraphes II à VI du présent article procèdent, en conséquence de ces différentes modifications, à divers ajustements dans le corpus législatif.
• Le paragraphe II abroge tout d'abord l'article L. 631-2 du code de l'éducation, qui renvoie au décret la détermination des conditions dans lesquelles les formations de médecine et de chirurgie dentaire sont ouvertes aux étudiants de nationalité étrangère, ainsi que celles dans lesquelles les titulaires français ou étranger d'un diplôme autre que le diplôme français d'État pour les professions de médecin, de sage-femme et de chirurgien-dentiste peuvent y postuler.
Ces points étant réglés par le paragraphe I et la nouvelle rédaction proposée pour l'article L. 631-1, ces dispositions n'ont en effet plus de raison d'être.
• Le paragraphe III tend ensuite à l'abrogation de l'article 39 de la loi n° 2013-660 du 22 juillet 2013 relative à l'enseignement supérieur et à la recherche, qui encadre aujourd'hui les expérimentations pour l'accès dérogatoire au premier cycle des études en santé.
Selon l'étude d'impact, le bilan positif de ces expérimentations a en effet servi de base à la refonte proposée par le présent article ; leurs principes se verront donc inscrits dans le droit commun, et il apparaît inutile de les conserver à titre dérogatoire.
• Le paragraphe IV modifie l'article L. 632-1 du code de l'éducation, qui porte sur l'organisation « théorique et pratique » des études médicales. Il est proposé de prévoir que le régime des études médicales et postuniversitaires ainsi que l'organisation de la recherche soient fixés non plus par arrêté conjoint des ministres en charge de l'enseignement supérieur et de la santé, mais par décret - sans autre précision quant à ses auteurs.
• Le paragraphe V ajoute aux compétences des ARS, énumérées par l'article L. 1431-2 du code de la santé publique, celle de se prononcer sur les capacités d'accueil en deuxième cycle des études médicales et pharmaceutiques, telles que déterminées par les universités.
Il s'agit d'une coordination avec le deuxième alinéa de la rédaction proposée pour l'article L. 631-1 du code de l'éducation. La formulation retenue apparaît cependant curieuse, dans la mesure où ce deuxième alinéa mentionne l'avis conforme des ARS au sujet des objectifs pluriannuels d'admission en deuxième cycle, et non au sujet des capacités d'accueil des universités.
• Le paragraphe VI effectue une coordination à l'article L. 612-3 du code de l'éducation, relatif à l'accès au premier cycle des études supérieures, en ce qu'il mentionne la première année commune aux études de santé supprimée par le présent article.
3. Une entrée en vigueur pour la rentrée universitaire 2020
• Le paragraphe VII porte sur l'entrée en vigueur de la réforme de l'accès aux études médicales. Son premier alinéa prévoit le principe d'une application à compter de la rentrée universitaire 2020.
• Le second alinéa règle, de manière transitoire , la question des étudiants qui se seraient engagés dans un parcours universitaire permettant l'accès aux études médicales avant l'entrée en vigueur de la réforme .
Deux situations sont couvertes par la rédaction proposée : les étudiants qui auraient suivi une Paces ; ceux qui relevaient de l'un des dispositifs expérimentaux ouverts par l'article 39 de la loi du 22 juillet 2013 précités pour l'accès aux études médicales ou pharmaceutiques. Dans tous les cas où le parcours engagé leur aurait permis, à droit inchangé, de candidater pour l'accès à la deuxième année des études médicales ou pharmaceutiques, cette possibilité leur sera conservée . La définition des modalités pratiques de des dispositions transitoires est renvoyée à un décret en Conseil d'État.
La DGOS a précisé à votre rapporteur les possibilités qui seront ouvertes aux étudiants par ce décret, qui seront identiques à celles ouvertes par le régime actuel :
- un étudiant ayant effectué une Paces en 2019-2020 se verra proposer, pour l'année 2020-2021, le maintien d'une structure de formation similaire à une Paces et pourra tenter une seconde fois sa chance selon des modalités identiques à celles de la Paces ;
- un étudiant ayant effectué une Paces adaptée en 2019-2020 pourra s'inscrire dans un des parcours de formation de niveau licence proposé par son université ;
- un étudiant ayant suivi un parcours de licence adaptée et ayant déjà tenté une fois sa chance pourra poursuivre dans un des parcours de niveau licence proposé par l'université et tenter une nouvelle fois sa chance.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté seize amendements à cet article, dont onze au stade de l'élaboration du texte de la commission et cinq en séance publique.
A. Les amendements adoptés en commission
Un amendement conjointement porté par nos deux collègues rapporteurs de l'Assemblée nationale, Stéphanie Rist et Thomas Mesnier, a introduit l'obligation pour la ou les ARS compétentes de consulter, préalablement à la définition par les universités des objectifs pluriannuels d'admission en deuxième cycle des formations médicales et pharmaceutiques et au rendu de l'avis de ces ARS, la ou les conférences régionales de la santé et de l'autonomie (CRSA) concernées .
Un amendement porté par Justine Benin (Modem) et plusieurs de ses collègues, a précisé que l'établissement par l'État d'objectifs nationaux pluriannuels pour l'accès au deuxième cycle des mêmes formations, dont il est prévu par le troisième alinéa du projet de loi qu'il doit être fait dans l'objectif notamment de réduire les inégalités territoriales d'accès aux soins, doit spécifiquement prendre en compte la question, notamment, des territoires périurbains, ruraux et ultramarins .
Un amendement porté par Gaël Le Bohec, rapporteur pour avis au nom de la commission des affaires culturelles et de l'éducation de l'Assemblée nationale, a ajouté au champ du décret en Conseil d'État prévu pour la définition de l'application pratique de la réforme « les modalités de définition d'objectifs de diversification des voies d'accès à la deuxième ou troisième année du premier cycle des formations en médecine, en pharmacie, en odontologie ou en maïeutique » - sur le modèle du renvoi au décret pour la définition des objectifs nationaux pluriannuels d'accès au deuxième cycle. Selon l'objet de l'amendement, il s'agit de prendre en compte à la fois la nécessité de définir de tels objectifs de diversification et celle de laisser une marge de souplesse à chaque université, ce qui justifie, selon l'auteur, leur inscription dans le cadre réglementaire plutôt que dans celui de la loi.
Un amendement de Stéphanie Rist, rapporteure pour le présent article, a par ailleurs réintroduit un mécanisme d'expérimentation d'une durée de trois ans à l'article 39 de la loi du 22 juillet 2013 précitée . Ce nouveau mécanisme porte cette fois sur une organisation des formations en santé dérogatoire permettant d'introduire une dose de transversalité entre les formations aux professions médicales et pharmaceutiques et celles aux professions paramédicales . Cette transversalité passera, aux termes de l'amendement, par la mise en place d'enseignements en commun et l'accès à la formation par la recherche. Les expérimentations déployées seront celles retenues par les ministres en charge de l'enseignement supérieur et de la santé au terme d'une procédure d'appel à projets national. Elles seront évaluées, au cours de leur dernière année de mise en oeuvre, dans le cadre d'un rapport transmis au Parlement.
Stéphanie Rist a par ailleurs été suivie en proposant de prévoir la remise au Parlement par le Gouvernement de deux rapports successifs d'évaluation de la réforme du premier cycle des études médicales et pharmaceutiques . Ces rapports interviendront en 2021 et 2023, soit respectivement un an et quatre ans après la mise en oeuvre des évolutions proposées.
La commission des affaires sociales a par ailleurs adopté six amendements rédactionnels à l'initiative de sa rapporteure.
B. Les amendements adoptés en séance publique
À l'initiative de notre collègue député Philippe Berta (Modem) et de plusieurs de ses collègues, l'Assemblée nationale a souhaité préciser que l'orientation progressive des étudiants en santé vers une filière devra prendre en compte , outre ses connaissances, ses compétences et des aptitudes, son projet d'études .
Par cinq amendements identiques, Damien Abad (Les Républicains), Vincent Descoeur (Les Républicains), Jeanine Dubié (Liberté et Territoires), Jean-Félix Acquaviva (Liberté et Territoires) ainsi que Frédérique Lardet (La République En Marche) et plusieurs de leurs collègues ont proposé d'ajouter aux territoires pris en compte pour l'objectif de réduction des inégalités territoriales d'accès, dans le cadre de la définition des objectifs pluriannuels d'admission en deuxième cycle, les territoires de montagne . M. Jean-Félix Acquaviva et plusieurs de ses collègues y ont ajouté, par un second amendement, les territoires insulaires .
Un amendement gouvernemental est venu étendre le champ de l'expérimentation proposée par Stéphanie Rist en commission, tout en allégeant les modalités de sa mise en oeuvre . La rédaction retenue en séance publique prévoit que les expérimentations seront conduites pour une durée de six ans , et qu'elles porteront sur l'ensemble des formations en santé . La rédaction retenue au stade des affaires sociales prévoyait que les échanges seraient organisés entre les formations paramédicales d'une part et les formations médicales et pharmaceutiques d'autre part : le champ des échanges possibles est donc ici plus large, puisqu'ils pourront également être organisés entre les différentes filières des formations médicales et pharmaceutiques. Il n'est plus fait référence à un appel à projets national, ni à un cahier des charges encadrant les projets d'expérimentation ; en outre, une seule évaluation sera organisée, au cours de la sixième année de la période expérimentale.
À l'initiative de notre collègue député Sébastien Leclerc (Les Républicains), l'Assemblée nationale a enfin adopté un amendement rédactionnel.
III - La position de la commission
A. Un cadre juridique très vague pour une réforme majeure faisant l'objet d'une large communication
1. Une réforme essentiellement portée par des mesures réglementaires qui n'ont pas été intégralement présentées au Parlement
Votre commission souligne tout d'abord le décalage entre les annonces gouvernementales, très précises quant aux modalités pratiques de la réforme des études médicales, et le contenu de cet article, qui se borne à l'affirmation de principes souvent flous.
L'essentiel de la réforme découlera des mesures qui seront prises par voie réglementaire ; sur ce point comme sur d'autres, il est donc demandé aux parlementaires de signer une forme de « chèque en blanc » au Gouvernement - même si rien, il est vrai, ne permet de douter de la bonne foi de ce dernier quant à la mise en oeuvre effective de mesures déjà largement annoncées.
2. Une communication gouvernementale potentiellement trompeuse quant à la suppression du numerus clausus et à ses conséquences
• Votre commission relève par ailleurs que l'étude d'impact insiste largement sur la suppression de la régulation du nombre de professionnels de santé en exercice par le numerus clausus , qui serait la principale mesure portée par cet article premier. Elle souligne le caractère potentiellement trompeur de cette présentation de la réforme, dans la mesure où les effectifs d'étudiants en filières MMOP continueront d'être à la fois contraints et sélectionnés .
Contraints en droit tout d'abord, par la définition d'objectifs nationaux pluriannuels au niveau étatique. Contraints en fait ensuite, par les capacités d'accueil des universités qui, sans moyens supplémentaires, ne sont pas largement extensibles. Au-delà de la question des moyens universitaires, les capacités de formation dépendent par ailleurs très largement de la disponibilité des terrains et des maîtres de stage.
Le présent article organise par ailleurs la sélection des étudiants tout au long de leur progression dans le premier cycle des études en santé - ce qui, compte tenu des exigences attachées à la pratique des professions associés, demeure indispensable. L'étude d'impact souligne sur ce point que « l'ensemble du processus demeurera exigeant et sélectif afin de garantir un haut niveau de compétences pour les futurs professionnels du système de santé ».
Votre commission s'interroge du reste sur la compatibilité d'objectifs de formation tenant à la fois aux capacités de formation du système universitaire et aux besoins du système de santé . Etant peu probable que, dans les prochaines années, les premières coïncident avec les seconds, il est vraisemblable que le pilotage des effectifs de professionnels formés au cours des prochaines années demeure dans une marge étroite, qui ne s'éloignera que peu des évolutions déjà engagées au cours des dernières années quant au desserrement du numerus clausus - bien loin des « modalités de régulation profondément réformées » mises en avant par l'étude d'impact.
• En tout état de cause, la remise en cause du numerus clausus ou de toute autre forme de limitation du nombre de professionnels de santé ne constitue pas une solution au problème des déserts médicaux, pour au moins deux raisons . En premier lieu, la longueur des études médicales rend extrêmement difficile le pilotage de ce nombre : alors que le besoin de soins est ressenti aujourd'hui, le fruit de la réforme ne sera pas observé avant une dizaine d'année au moins. L'attente légitime de nos concitoyens quant à la présence médicale dans les territoires doit donc être satisfaite par la mobilisation immédiate d'autres outils. Qui plus est, le numerus clausus a déjà été largement desserré au cours des dernières années et, de l'avis de la plupart des personnes auditionnées par votre rapporteur, les moyens des universités et surtout les capacités d'accueil en stage ne permettront pas d'envisager une augmentation spectaculaire du nombre d'étudiants au cours des prochaines années. En second lieu, l'augmentation du nombre de professionnels de santé formés ne règlera en rien la question de leur répartition sur le territoire.
Pour l'ensemble de ces raisons, une augmentation importante et brutale des flux de formation relevant des études MMOC ne semble guère envisageable dans les prochaines années ; ainsi que l'a souligné le Pr Jean-Paul Saint-André devant votre rapporteur, une telle décision pourrait même produire « des effets délétères très retardés ».
B. De fortes inquiétudes quant aux moyens des universités
• Certains des responsables universitaires entendus par votre rapporteur ont fait entendre leur inquiétude quant à la mise en oeuvre concrète des grandes lignes tracées par le présent article. Ces inquiétudes portent principalement sur le problème des moyens supplémentaires rendus nécessaires par une réforme d'une telle ampleur . Il semble en effet que la concertation autour de la réforme du premier cycle des études de santé ait principalement porté sur des questions organisationnelles, en laissant largement de côté les aspects financiers.
Selon les représentants des différentes filières universitaires, des moyens financiers supplémentaires seront pourtant indispensables, s'agissant notamment de l'accompagnement des étudiants tout au long de leur parcours de licence afin d'assurer l'effectivité de l'objectif d'orientation progressive. Cet accompagnement sera d'autant plus nécessaire que les nouvelles promotions d'étudiants en santé seront plus hétérogènes qu'aujourd'hui. L'organisation d'épreuves orales d'admission entraînera par ailleurs mécaniquement la mobilisation de moyens humains supplémentaires. Enfin, l'augmentation potentielle du nombre d'étudiants en filières MMOP imposera de développer de nouveaux modes d'accueil en stage et donc d'assurer la formation de nouveaux maîtres de stage 17 ( * ) - au risque, sinon, de dégrader la formation des futurs professionnels de santé.
Interrogée sur ce point par votre rapporteur, la DGOS a indiqué que « des moyens ont déjà été affectés à la réussite des étudiants en premier cycle qui concerneront également les formations en santé (directeurs d'étude par exemple). La mise en oeuvre de la réforme sera accompagnée pour qu'elle se mette en place dans de bonnes conditions. S'agissant de la possibilité d'instituer des épreuves orales, cela devra être pris en compte dans les discussions avec l'ensemble des parties prenantes, notamment dans le cadre de l'élaboration des décrets d'application de la future loi ».
Plusieurs syndicats d'étudiants en santé ont par ailleurs souligné que le déploiement de stages en dehors des seuls CHU, et notamment en ville, pourrait contribuer à accroître mécaniquement les capacités de formation des facultés de médecine.
• La transition avec le régime actuel de la Paces , et notamment le maintien de la possibilité de présenter deux fois le concours d'entrée en filière santé pour les étudiants déjà engagés dans un tel parcours, est par ailleurs jugée insuffisamment préparée. Plusieurs responsables universitaires ont ainsi pu redouter un afflux supplémentaire d'étudiants dans certaines années et certaines filières.
Interrogée par votre rapporteur, la DGOS a laconiquement indiqué que « en dehors de l'année de transition 2020-2021, le nombre d'étudiants en première année devrait au total baisser, du fait de l'absence de redoublement. Un transfert d'effectifs actuellement en Paces vers des parcours de licence est par contre à attendre. Là aussi l'effet [sera] en partie transitoire, car la Paces conduisait déjà à des réorientations vers des premières années de licence après échec (environ 30 %) ».
C. La question de la lisibilité et de la visibilité de la réforme, facteur-clé du succès de la nouvelle organisation proposée
Se pose par ailleurs la question de la clarté et de la visibilité de la réforme pour les étudiants comme pour les lycéens . Les expérimentations conduites dans le cadre ouvert en 2013 ont en effet montré qu'il s'agit d' une condition majeure de réussite d'une telle évolution.
Les auditions conduites par votre rapporteur ont à ce titre permis de dresser un bilan des expérimentations AlterPaces et Pluripass moins flatteur, sur certains points, que celui qui figure dans l'étude d'impact pour les filières autres que la filière médecine. La filière maïeutique fait ainsi état d'un faible recrutement d'étudiants par le biais de ces voies d'accès parallèles.
Plusieurs filières ont par ailleurs regretté que leurs parcours puissent, en l'état actuel de l'organisation du premier cycle des études de santé, constituer un choix par défaut pour des étudiants non admis dans un parcours de médecine. Ils ont insisté sur la nécessité de ne pas reproduire ce biais dans le cadre du nouveau dispositif mis en place, en étant notamment particulièrement attentif aux conditions de la réorientation des étudiants vers des filières paramédicales. Votre commission souligne que, de ce point de vue également, la bonne information des étudiants constituera un enjeu majeur.
Interrogée par votre rapporteur, la DGOS a précisé que « les universités proposant des parcours de formation permettant d'accéder aux formations médicales et pharmaceutiques seront incitées à procéder à cette infirmation sur les différents supports de communication destinés à informer les futurs étudiants sur leur offre de formation » et qu'elles « y auront naturellement intérêt ». Le projet de décret en cours de rédaction « pourrait également prévoir des dispositions destinées à garantir la bonne information du public concerné. Des informations devront [par ailleurs] obligatoirement être inscrites dans Parcoursup destinées à porter l'information nécessaire à la connaissance des lycéens et de leur famille sur les formations et les capacités d'accueil proposées ».
D. Une réforme globalement positive et demandée par la grande majorité des acteurs concernés
Ces observations étant faites, votre commission a salué l'esprit de la réforme proposée , qui reçoit l'assentiment de la très large majorité, si ce n'est de l'unanimité des acteurs concernés.
Elle se félicite en particulier de l'introduction d'une dose d'interdisciplinarité entre les formations des différentes filières MMOP et d'interprofessionnalité entre les formations des différentes professions de santé. Ces évolutions sont le corollaire indispensable des nouvelles pratiques professionnelles constatées et encouragées sur le terrain, davantage orientées vers la coopération entre praticiens et le déploiement des pratiques avancées. Votre rapporteur se montrera attentif à la traduction concrète de cette orientation par voie réglementaire.
E. Les amendements adoptés par la commission
Sur la proposition de son rapporteur, la commission des affaires sociales a adopté quatre amendements à cet article.
Soucieuse de préserver la qualité et la concision de loi, elle a tout d'abord supprimé l'énumération des territoires « notamment » concernés par les inégalités territoriales d'accès aux soins prises en compte pour la définition d'objectifs nationaux pluriannuels de formation des étudiants en santé ( amendement COM-276 ). Outre que la précision n'apporte rien sur le plan juridique, toute énumération de ce type présente le risque d'oublier certains éléments pourtant potentiellement concernés et qui sont couverts par une rédaction globale.
Elle a également adopté un amendement de précision visant à mieux définir la nature des objectifs nationaux pluriannuels établis par l'État, afin d'indiquer explicitement qu'il s'agit d' objectifs nationaux pluriannuels de d'admission en deuxième cycle ( amendement COM-277 ).
Elle a adopté un second amendement de précision visant à mieux encadrer la méthode d'établissement des objectifs pluriannuels d'admission en première année du deuxième cycle des filières MMOP : celle-ci devra prendre en compte, outre les capacités de formation et les besoins de santé du territoire, l'évolution prévisionnelle des effectifs et des compétences des acteurs de santé de ce territoire ( amendement COM-273 ).
Elle a enfin corrigé une erreur matérielle en substituant, à l'alinéa 27, la notion d'objectifs pluriannuels d'admission en première année du deuxième cycle des études MMOP à celle de capacités d'accueil ( amendement COM-274 ), et procédé à deux aménagements rédactionnels ( amendements COM-275 et COM-278 ).
La commission a adopté cet article ainsi modifié.
Article 2
(art. L. 632-2, L. 632-3,
L. 681-1, L. 683-1, L. 683-2, L. 684-1
et L. 684-2
du code de l'éducation, art. 39 de la loi n° 2007-1199 du
10 août 2007 relative aux libertés et responsabilités
des universités, art. 20 de la loi n° 2011-884 du
27 juillet 2011 relative aux collectivités territoriales de Guyane
et de Martinique, art. 125 de la loi n° 2013-660 du
22 juillet 2013
relative à l'enseignement supérieur et
à la recherche)
Réforme des modalités de l'accès
au troisième cycle des études médicales
Objet : Cet article modifie les modalités d'accès au troisième cycle des études médicales, notamment par la suppression des épreuves classantes nationales (ECN) et la mise en place d'une « méthodologie » d'affectation des étudiants vers une spécialité prenant en compte, outre leur niveau de connaissances, leurs compétences et leur parcours.
I - Le dispositif proposé
A. Un objectif commun à celui de l'article 1 er : réduire la place accordée aux épreuves de connaissances dans l'orientation des étudiants, au profit d'une affectation reposant davantage sur les aptitudes et le projet professionnel
• Dans l'organisation actuelle des études médicales, l'accès à la deuxième année du premier cycle est conditionné à la réussite au concours qui marque la fin de la Paces (article 1 er du présent projet de loi) ; les étudiants doivent ensuite se soumettre, pour accéder au troisième cycle, aux épreuves classantes nationales (ECN).
En application de l'article L. 632-2 du code de l'éducation nationale, l'accès au troisième cycle des études médicales est en effet régulé de deux façons :
- les étudiants doivent tout d'abord avoir validé le deuxième cycle des études médicales, c'est-à-dire avoir obtenu un diplôme universitaire de formation approfondie en sciences médicales (DFASM) ;
- ils doivent ensuite choisir une spécialité et un CHU de formation en fonction de leur rang de classement aux ECN.
Schéma général de l'organisation des études de médecine
Les ECN sont organisées annuellement par le centre national de gestion des praticiens hospitaliers et des personnels de direction de la fonction publique hospitalière (CNG). Elles comportent trois types d'épreuves (réponse à des questions isolées, lecture critique d'articles et analyse de dossiers cliniques progressifs). Les postes proposés sont ouverts par arrêté des ministres en charge de l'enseignement supérieur et de la santé ; ils sont proposés aux étudiants par spécialité et par subdivision territoriale, le nombre de postes ouverts étant égal, aux termes de l'étude d'impact, au nombre d'étudiants ayant présenté les épreuves.
• L'étude d'impact souligne que le système des ECN présente trois défauts majeurs , qui n'ont pas été contestés par les différentes personnes entendues par votre rapporteur :
- en premier lieu, l'organisation des ECN au cours des dernières années a été marquée par des « dysfonctionnements » qui ont rendu nécessaire la reprogrammation de certaines épreuves 18 ( * ) ;
- en second lieu, ces épreuves constituant la base unique de l'orientation professionnelle des étudiants, elles ont pris une place jugée excessive dans le deuxième cycle des études de médecine. Il est en ce sens relevé que « l'ensemble des activités des étudiants est [...] tourné vers la préparation de ces épreuves au détriment de l'acquisition de compétences pourtant attendues d'un interne en début de cursus », et que l'affectation des étudiants sur ce seul critère ne permet pas de prendre en compte leur projet professionnel et leurs aptitudes pour telle ou telle spécialité ;
- enfin, dans la mesure tout candidat se présentant aux ECN se voit obligatoirement offrir un poste, ce système ne permettrait de vérifier de manière suffisamment approfondie que tous les candidats disposent bien des connaissances et compétences attendues d'un interne.
• Le rapport relatif à l'adaptation des formations au système de santé, rendu à la ministre en charge de la santé en octobre dernier dans le cadre de la stratégie de transformation du système de santé, a en conséquence proposé de supprimer les ECN pour leur substituer « un système d'orientation fondé sur l'évaluation des compétences techniques et non techniques en contrôle continu, en lien avec le projet professionnel de l'étudiant et les besoins de santé ».
En miroir des aménagements apportés par l'article 1 er à l'orientation des étudiants en médecine au cours de leur premier cycle d'études, le présent article réorganise ainsi le cadre de l'orientation des étudiants de deuxième cycle vers leur projet professionnel en rénovant la place donnée au contrôle des connaissances.
B. Une nouvelle rédaction globale de l'article L. 632-2 du code de l'éducation
Le paragraphe I procède à une nouvelle rédaction globale de l'article L. 632-2 du code de l'éducation , qui règle les modalités de l'accès des étudiants en médecine au troisième cycle de leur formation.
On retrouve ici le format rédactionnel proposé par l'article 1 er du projet de loi pour l'article L. 631-1 de ce même code : l'article L. 632-2 serait composé de deux paragraphes, le premier déroulant les grands principes de l'accès au troisième cycle, et le second effectuant un très large renvoi au décret en Conseil d'État pour la détermination des modalités concrètes de cet accès.
1. Les nouvelles modalités de l'accès au troisième cycle des études médicales : un contrôle des connaissances renforcé dans le cadre d'un examen, la prise en compte des compétences et du parcours des étudiants dans le cadre d'une « méthodologie d'orientation vers une spécialité »
Le premier paragraphe dispose que deux catégories de candidats ont la possibilité d'accéder au troisième cycle des études de médecine , selon des modalités distinctes.
a) Pour les candidats étudiants, un mécanisme à double détente reposant l'obtention d'une note minimale et l'établissement d'un classement à l'issue d'épreuves de connaissances et de compétences
• La première recouvre elle-même deux catégories d'étudiants : d'une part, les étudiants effectuant leur formation en France et ayant validé le deuxième cycle universitaire des études de médecine françaises ; d'autre part, les étudiants ayant validé une formation équivalente dans un État membre de l'Union européenne, dans un État partie à l'espace économique européen (UE), en Suisse ou à Andorre 19 ( * ) .
Pour ces candidats, l'admission en troisième cycle est subordonnée « à l'obtention d'une note minimale à des épreuves permettant d'établir que l'étudiant a acquis les connaissances et compétences suffisantes au regard des exigences de la formation de troisième cycle ». Selon les précisions fournies par la DGOS, ces épreuves seront organisées dans un cadre national et la note minimale attendue des candidats sera en conséquence la même dans toutes les universités.
• L'étude d'impact ne fournit guère de précisions quant au contenu et aux modalités de ces épreuves spécifiques. Il a cependant été indiqué à votre rapporteur par la DGESIP que deux séries d'épreuves seront organisées :
- en premier lieu, une épreuve de contrôle de connaissances comportera elle-même deux types de questions : des questions de rang A, qui porteront sur des connaissances essentielles à une analyse de situations fréquentes ou urgentes, et des questions de rang B, qui concerneront des points plus spécifiques. La condition d'obtention d'une note minimale portera sur les questions de rang A ;
- en second lieu, une épreuve de contrôle des compétences , qui reposera sur la simulation de cas cliniques et constituera une adaptation des examens cliniques objectifs et structurés (dits « ECOS ») déjà utilisés par certaines universités. La maîtrise des différentes compétences par les candidats sera classée du niveau « insuffisant » au niveau « expert », les candidats devant présenter un certain nombre de compétences évaluées à un niveau supérieur à « insuffisant ». Le cadre d'examen (nombre de situations évaluées, grille d'évaluation, etc.) sera fixé au niveau national, mais réalisée par chaque université. La composition des jurys comprendra des membres extérieurs afin d'assurer un traitement équitable des candidats.
Sans préciser lesquelles de ces épreuves seront écrites ou orales, la DGESIP précise que « toutes les épreuves écrites seront anonymes [et que] toutes les épreuves orales se dérouleront avec les procédures précises d'un jury national ». En outre, « si la part accordée au contrôle de connaissance sera nécessairement minorée par rapport aux modalités actuelles d'évaluation, elle devra néanmoins représenter une part prépondérante compte tenu de son importance pour garantir la qualité de la formation ».
• Les candidats resteront donc soumis à une double exigence : ils ne devront pas seulement avoir obtenu le diplôme sanctionnant la fin du deuxième cycle, mais également avoir obtenu une note minimale à des épreuves spécifiques . Par rapport à la rédaction actuelle de l'article L. 632-2, dont le quatrième alinéa fait référence aux ECN, la deuxième branche de l'exigence est donc définie comme un examen et non comme un concours .
Il semble cependant que les modalités de mise en oeuvre de la réforme envisagées par le Gouvernement ressemblent fort à la re-création d'un concours.
Interrogée sur les modalités de l'orientation des étudiants vers une spécialité, la DGESIP a en effet indiqué que des points supplémentaires pourront être inclus dans le « classement » en fonction du parcours de formation et du projet professionnel des étudiants . Entendue sur le même point, la DGOS évoque quant à elle la mise en place d'une « méthodologie d'orientation des étudiants vers une spécialité et une subdivision à l'entrée du troisième cycle ».
Il semble en réalité que la véritable portée de la réforme réside moins dans la suppression du principe du concours que dans la réduction de la place faite au contrôle de connaissances dans l'orientation vers une spécialité . La DGOS indique ainsi que la « méthodologie d'orientation des étudiants » sera fondée sur « l'intégration d'éléments d'évaluation des connaissances, des compétences et du parcours. À l'heure actuelle, seule l'évaluation de connaissances est prise en compte, sans niveau minimum demandé. Ces évolutions constituent en elles-mêmes un changement d'optique majeur » 20 ( * ) .
La concertation à venir permettra de déterminer la place respective des évaluations de connaissances et de compétences dans le processus d'affectation. Celui-ci devra être « plus juste » et « plus pertinent » en prenant en compte « à la fois le niveau de connaissances de l'étudiant, son profil de compétences et son projet professionnel ». La prise en compte de l'évaluation des compétences « permettra d'orienter de manière plus fine vers le choix final de spécialité ».
Au total, l'accès des étudiants au troisième cycle se fera donc selon un mécanisme à trois étages :
- la validation universitaire du deuxième cycle ;
- l'obtention d'une note minimale à des épreuves de connaissances et de compétences ;
- la mise en place d'une « méthodologie d'orientation » des étudiants vers la spécialité qui leur sera la plus adaptée, sur la base des résultats obtenus aux épreuves de connaissances et de compétences, de leurs aptitudes et de leur parcours.
b) Une voie d'accès réservée aux médecins en exercice
Comme l'a déjà prévu l'article 117 de la loi Santé de 2016, l'accès au troisième cycle sera également ouvert aux médecins déjà en exercice.
Cet accès est encadré par un décret n° 2017-535 du 12 avril 2017 relatif aux conditions d'accès des médecins en exercice au troisième cycle des études de médecine, dont les dispositions n'entreront en vigueur qu'au 1 er janvier 2021 : cette possibilité n'a donc pas encore été mise en application à ce jour. Selon la DGOS, le report de cette application à l'année 2021 vise à permettre « une mise en oeuvre complète des modalités d'organisation du troisième cycle des études de médecine rénové pour la formation initiale avant que ne puissent en bénéficier les professionnels en exercice ».
Ce décret précise que cet accès vise notamment à permettre aux praticiens qui le désirent d'obtenir un diplôme d'études spécialisées (DES) pour une spécialité différente de celle dans laquelle ils sont déjà qualifiés, au terme d'un parcours de formation complémentaire.
2. Un large renvoi au décret en Conseil d'État
Comme c'est déjà le cas dans la rédaction actuelle de l'article L. 632-2, il est procédé à un large renvoi à un décret en Conseil d'État pour la détermination concrète de l'organisation du troisième cycle des études médicales.
Cinq items sont listés à ce titre :
- les conditions et modalités d'accès au troisième cycle pour les profils visés par le premier paragraphe ;
- les modalités d'organisation du troisième cycle ;
- les modalités de répartition des postes ouverts par spécialité et par subdivision territoriale. Il est précisé que cette répartition sera effectuée en tenant compte des capacités de formation et des besoins prévisionnels du système de santé en compétences médicales spécialisées ;
- les modalités d'affectation des étudiants sur ces postes par spécialité et CHU. Il est précisé sur ce point que l'orientation des étudiants vers une spécialité et un poste prendra en compte, outre les résultats aux épreuves de connaissances et de compétences, le parcours de formation et le projet professionnel des étudiants. Selon la DGESIP, cet aspect pourrait passer par le bénéfice de points supplémentaires pour certaines formations (par exemple, l'obtention d'un master 2 ou d'une thèse dans une autre discipline, ou encore l'inscription dans un dispositif Erasmus), certains parcours (par exemple, la réalisation d'un stage d'une durée minimale dans une spécialité) ou certaines expériences (la DGESIP illustre cet item par une expérience de moniteur d'anatomie) : ces différents éléments pourront avantager les candidats dans leur classement pour toutes ou pour certaines spécialités ;
- les modalités de changement d'orientation.
3. Les dispositions spécifiques aux élèves du service de santé des armées
Le II tend à rétablir dans le code de l'éducation un article L. 632-3 réglant spécifiquement la situation des élèves médecins des écoles du service de santé des armées (SSA), qui reprend largement les dispositions figurant actuellement au cinquième alinéa de l'article L. 632-2.
Il est doublement renvoyé à la voie réglementaire pour la détermination des postes ouverts à ces élèves par subdivision territoriale et par spécialité :
- un arrêté des ministres en charge de la défense, de l'enseignement supérieur et de la santé établira la liste de ces postes en fonction des besoins des armées ;
- les conditions de leur répartition entre les élèves seront fixées par un décret en Conseil d'Etat.
C. L'entrée en vigueur de la réforme : une première application aux étudiants entrant en deuxième cycle à compter de la rentrée universitaire 2019
Les modalités de l'entrée en vigueur de la réforme proposée sont prévues par les V et VI .
• Le 1° du V prévoit l'applicabilité de la réforme aux étudiants entrant en première année du deuxième cycle à partir de la rentrée universitaire 2019.
Un régime transitoire est prévu par son 2° pour les étudiants qui entreront en deuxième cycle entre 2019 et 2021 : les modalités de leur affectation en troisième cycle seront précisées par décret.
La DGOS indique que cette disposition a été introduite à l'occasion de l'examen du texte par le Conseil d'État afin d'assurer d'une information suffisante des étudiants accédant au deuxième cycle en 2019, dans le cadre d'un calendrier de mise en oeuvre initialement envisagé comme très contraint.
• Le VI règle la situation des étudiants qui auront été admis en deuxième cycle avant la rentrée 2019 mais qui, à l'issue de l'année universitaire 2020/2021, n'auront pas validé ce deuxième cycle sans avoir pour autant épuisé leur possibilité de se présenter aux ECN. Sont ainsi visés les étudiants qui auront suivi un deuxième cycle « allongé », du fait par exemple d'une maladie ou d'un redoublement. Les conditions de leur accès au troisième cycle seront prévues par un décret en Conseil d'Etat.
D. Mesures de coordination
Le III procède à diverses mesures de coordination dans les dispositions relatives à l'enseignement supérieur applicables à Wallis-et-Futuna, en Polynésie française et en Nouvelle-Calédonie.
Le IV abroge l'article 39 de la loi n° 2007-1199 du 10 août 2007 relative aux libertés et responsabilités des universités, qui prévoit l'introduction d'une épreuve de lecture critique d'un ou plusieurs articles scientifiques dans les ECN.
Le VII abroge deux dispositions prévoyant l'application de la Paces en Guyane, en Martinique et à Wallis-et-Futuna.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté huit amendements à cet article.
• Au stade de la commission, ses rapporteurs Thomas Mesnier et Staphanie Rist ont tout d'abord souhaité préciser dans la loi que les épreuves auxquelles les étudiants doivent obtenir une note minimale pour l'admission en troisième cycle auront un caractère national . Il a en conséquence été ajouté un item dans le renvoi au décret en Conseil d'État pour la détermination des « modalités nationales d'organisation des épreuves de connaissances et de compétences ».
L'objet de l'amendement fournit des précisions quant à la manière dont ces précisions doivent être comprises : les épreuves de connaissances auront un caractère national, tandis que les épreuves de compétences pourront être définies par chaque université « dans le cadre d'un cahier des charges national ».
• Un deuxième amendement conjoint des rapporteurs, adopté en commission et identique à un amendement de notre collègue députée Marie Tamarelle-Verhaeghe et de plusieurs de ses collègues du groupe La République En Marche, a repoussé d'un an l'entrée en vigueur de la réforme afin de « laisser aux universités la capacité de mener de concert » les réformes portées par les articles 1 et 2 du présent projet de loi.
• Un amendement du rapporteur pour avis au nom de la commission des affaires culturelles et de l'éducation, Gaël Le Bohec, a complété les critères pris en compte pour l'affectation des étudiants ayant réussi l'admission en troisième cycle : ceux-ci comprendront, outre les résultats aux épreuves de connaissances et de compétences, le parcours de formation des étudiants et leur projet professionnel, une éventuelle situation de handicap.
• Deux items ont par ailleurs été ajoutés aux points devant être précisés par voie réglementaire :
- un amendement de la rapporteure Stéphanie Rist, sous-amendé par le Gouvernement, y a ajouté « les modalités permettant une adéquation optimale entre le nombre de postes ouverts aux étudiants accédant au troisième cycle et le nombre de postes effectivement pourvus », étant précisé en objet que « le choix du lieu [de formation en] troisième cycle conditionne généralement le choix du lieu d'installation et d'exercice des futurs professionnels » ;
- un amendement de notre collègue Philippe Berta (Modem) y a ajouté les modalités d'évaluation de la réforme proposée par le présent article.
• Une évaluation de la réforme proposée par le présent article a également été prévue par un amendement adopté en séance publique à l'initiative de Marie Tamarelle-Verhaeghe et plusieurs de ses collègues du groupe La République En Marche. Cette évaluation prendra la forme d'un rapport remis par le Gouvernement au Parlement en 2024.
• L'Assemblée nationale a enfin adopté deux amendements de coordination à l'initiative de sa rapporteure et de Emmanuelle Anthoine et plusieurs de ses collègues du groupe Les Républicains.
III - La position de la commission
• La commission déplore le manque criant de précision de cet article , pourtant fondamental pour la formation des futurs médecins. Sa seule lecture, même combinée à celle de l'étude d'impact, ne permet en effet pas de déterminer clairement les modalités futures d'affectation des étudiants par spécialité.
Elle souligne par ailleurs que la communication gouvernementale sur cet article, qui met l'accent sur la suppression des ECN, est potentiellement trompeuse : si cela n'apparaît pas clairement dans le texte, le nouveau système imaginé par le Gouvernement pour l'affectation des étudiants vers une spécialité demeure clairement celui d'un concours .
Ses modalités seront certes largement réaménagées, puisqu'il ne reposera plus uniquement sur des épreuves de connaissances ; pour autant, le principe restera celui du classement des étudiants, sur de nouveaux critères sans doute effectivement plus pertinents.
Votre commission relève toutefois que ces grandes orientations correspondent assez largement aux préoccupations exprimées par les différents acteurs entendus , et permettront de rendre plus juste et plus pertinent le système d'affectation des étudiants vers leur spécialité au terme de leur deuxième cycle - à la condition toutefois qu'ils soient véritablement informés des modalités envisagées par le Gouvernement.
• À l'initiative de son rapporteur et de Dominique Théophile ainsi que les membres du groupe La République En Marche, votre commission a supprimé la précision selon laquelle il est renvoyé au décret en Conseil d'État pour la détermination des modalités d'évaluation de la réforme de l'accès au troisième cycle des études médicales , introduite par l'Assemblée nationale lors de l'examen du présent texte en commission ( amendements COM-279 et COM-200 ).
La préoccupation exprimée par l'adoption de cet amendement est en effet couverte, dans le texte transmis au Sénat, par le nouvel alinéa introduit en séance publique relatif à la remise au Parlement, en 2024, d'un rapport gouvernemental d'évaluation de la réforme du deuxième cycle des études de médecine résultant de l'article 2. Il est en effet précisé que « ce rapport porte notamment sur l'apport des nouvelles modalités d'évaluation des connaissances et des compétences des étudiants, sur le processus d'orientation progressive des étudiants, la construction de leur projet professionnel et le choix de la spécialité et de la subdivision d'affectation ».
À l'initiative du rapporteur pour avis de la commission de la culture, de l'éducation et de la communication, notre collègue Laurent Lafon, la commission a par ailleurs précisé que le décret en Conseil d'État qui déterminera l'organisation du troisième cycle des études de médecine devra notamment déterminer l'organisation d'échanges internationaux ( amendement COM-347 ).
La commission a également adopté, sur proposition de son rapporteur, deux amendements rédactionnels ( amendements COM-280 et COM-281 ), ainsi qu' un amendement de coordination ( amendement COM-282 ).
La commission a adopté cet article ainsi modifié.
Article 2 bis
(art. L. 632-1 du code
de l'éducation)
Objectifs de l'organisation des études
médicales et évaluation triennale
du déploiement de
l'offre de formation et de stage en zones sous-denses
Objet : Cet article, inséré par l'Assemblée nationale, vise à compléter la liste des objectifs de l'organisation des études médicales et à rendre obligatoire une évaluation triennale du déploiement d'une offre de formation et de stages répondant aux besoins des zones sous-denses.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte de l'adoption en séance publique de deux amendements identiques de notre collègue rapporteure, Stéphanie Rist, et de Marie Tamarelle-Verhaeghe et plusieurs de ses collègues du groupe La République En Marche, avec l'avis favorable de la commission comme du Gouvernement.
La rédaction proposée modifie l'article L. 632-1 du code de l'éducation, qui ouvre le chapitre consacré à l'organisation des études médicales.
Son premier alinéa indique actuellement, d'une part, que les études médicales sont organisées par les unités de recherche et de formation (UFR) des universités en médecine, et, d'autre part, qu'elles doivent permettre aux étudiants de participer effectivement à l'activité hospitalière.
Il est proposé de compléter cet alinéa par deux éléments :
- une première phrase viendrait compléter les objectifs de l'organisation des études médicales en indiquant qu'elles doivent également permettre aux étudiants d'acquérir les compétences nécessaires à l'exercice des activités de soins et de prévention . Il est par ailleurs précisé que ces compétences doivent être acquises en vue d'un exercice dans différents territoires et selon des modes d'exercice variés ;
- une seconde phrase disposerait que les études médicales doivent être organisées de manière à favoriser la participation des patients dans les formations pratiques et théoriques . L'objet de l'amendement présenté par la rapporteure de l'Assemblée précise sur ce point qu' « il s'agit aujourd'hui d'une pratique peu répandue dans les universités françaises au regard des pratiques internationales, notamment en Angleterre, au Canada, en Australie, ou en Italie, par exemple. Ces pratiques valorisent la connaissance acquise au travers de l'expérience du patient. Par ailleurs, l'implication des patients dans la formation permet une meilleure compréhension des attentes et des besoins par les futurs professionnels de santé ».
• Un nouvel alinéa inséré ensuite vise par ailleurs à rendre obligatoire l'évaluation triennale du déploiement d'une offre de formation et de stages répondant aux besoins des zones sous-denses . Cette offre de formation et de stage devra être ouverte « tout au long des études de médecine ».
Conduite par les ministres en charge de la santé et de l'enseignement supérieur, cette évaluation sera transmise au Parlement.
Selon les indications figurant dans l'objet de l'amendement de la rapporteure de l'Assemblée, il s'agit ainsi d'inciter à une évolution rapide des maquettes de stage afin de permettre la réalisation de stages en ambulatoire et la découverte de tous les modes d'exercice . Cela suppose, en particulier, une « politique ambitieuse de formation des maîtres de stage » ainsi qu'une organisation adaptée de l'alternance stage-études - notamment pour les cas où le stage en ambulatoire se déroulerait dans une zone éloignée de l'université.
II - La position de la commission
• Votre commission est favorable à la rédaction proposée pour la fin de l'alinéa premier de l'article L. 632-1 du code de l'éducation, qui vient compléter de manière bienvenue la rédaction sibylline et lacunaire des objectifs des études médicales - aujourd'hui limités à la participation effective à l'activité hospitalière.
L'introduction de la notion de prévention apparaît en particulier tout à fait indispensable, de même que la mention de l'exercice en différents territoires et modes d'exercice .
• Elle s'interroge sur la portée de la mention de la participation des patients dans la formation des professionnels de santé .
Interrogée sur ce point, la DGOS a indiqué à votre rapporteur qu'il s'agit de l'une des mesures annoncées dans le cadre du plan « Ma Santé 2022 », et qu'elle relève « de la volonté de mettre en place des méthodes d'apprentissage complémentaires afin de permettre aux professionnels de santé de mieux appréhender le patient dans la relation de soins ». L'implication des patients dans la formation permettrait en effet une meilleure compréhension des attentes et des besoins des patients par les futurs professionnels de santé, et participerait de la construction de la démocratie sanitaire.
Il a également été précisé que si la participation des patients à la formation des professionnels est aujourd'hui peu répandue dans les universités françaises, il n'en va pas de même dans d'autres pays, comme le Royaume-Uni, le Canada, l'Australie ou encore Italie, où la connaissance acquise au travers de l'expérience du patient fait partie intégrante de la formation des étudiants en santé.
La disposition proposée constituerait dès lors « une base [législative] forte pour que les facultés de médecine intègrent ces méthodes à leurs formations et à leurs pratiques d'évaluation (par exemple en recourant à des patients experts pour [certains examens], ou en incluant des représentants de patients parmi les examinateurs d'oral) ».
Considérant cependant qu'il ne revient pas à la loi de fixer le contenu des études de santé, et que l'absence de cette mention n'a pas empêché à ce jour les universités qui le souhaitaient d'adapter leurs formations en ce sens, votre commission, sans s'opposer sur le fond à la diffusion de telles pratiques de formation, a supprimé cette précision ( amendement COM-285 du rapporteur).
• À l'initiative du rapporteur pour avis de la commission de la culture, de l'éducation et de la communication, la commission a adopté un amendement COM-350 visant à inscrire parmi les objectifs des études de médecine de la possibilité de participer à des échanges internationaux au cours des deuxième et troisième cycles.
• Votre commission émet enfin une réserve sur la formulation de l'obligation d'évaluation du déploiement d'une offre de formation et de stage répondant aux besoins des zones sous-denses. Le premier objectif de la formation des médecins doit en effet résider dans l'acquisition de savoirs et de compétences en vue de l'exercice professionnel, et non dans la réponse aux carences territoriales de l'offre de soins.
Votre commission est néanmoins très favorable au déploiement de stages en ambulatoire et dans les zones sous-denses , en complément des stages hospitaliers : outre qu'ils permettent aux étudiants de se familiariser avec différents territoires de santé et modes d'exercice, ils constituent un moyen privilégié de faire connaître ces zones et de renforcer leur attractivité auprès des futurs professionnels de santé. Elle estime par ailleurs que la formation des maîtres de stage constitue un indispensable préalable au développement de tels stages, et rappelle son attachement au compagnonnage sur le terrain pour la formation des jeunes médecins.
Elle a donc adopté, à l'initiative de son rapporteur, une rédaction indiquant que l'évaluation triennale proposée portera non pas sur le déploiement d'une offre de formation et de stage répondant aux besoins des zones sous-denses, mais sur celui d'une offre de stage dans les zones sous-denses ( amendement COM-284 ).
La commission a adopté cet article ainsi modifié.
Article 2 ter
(art. L. 4131-6 du code
de la santé publique)
Élargissement aux
spécialités autres que la médecine
générale
de la possibilité d'effectuer leurs stages de
troisième cycle
auprès de praticiens agréés
Objet : Cet article, inséré par l'Assemblée nationale, étend aux étudiants de l'ensemble des spécialités la possibilité ouverte aux étudiants de troisième cycle de médecine générale d'effectuer une partie de leurs stages de troisième cycle auprès de praticiens libéraux.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte de l'adoption par l'Assemblée nationale, en séance publique et avec l'avis favorable du Gouvernement, d'un amendement de notre collègue députée Agnès Firmin Le Bodo et de plusieurs membres du groupe UDI, Agir et indépendants. La rédaction retenue a été aménagée par un sous-amendement de la rapporteure pour cet article, Stéphanie Rist.
Cette rédaction tend à modifier l'article L. 4131-6 du code de la santé publique, qui prévoit que « les étudiants de troisième cycle de médecine générale peuvent être autorisés à effectuer une partie de leurs stages pratiques auprès de praticiens généralistes agréés, dans des conditions fixées par décret ». Cela signifie qu'une partie des stages du troisième cycle de ces étudiants peut être effectuée en dehors du cadre hospitalier, dans le cadre d'un cabinet de ville.
Il est tout d'abord proposé ( 1° ) d'élargir le champ des étudiants concernés par cette possibilité en visant, outre les étudiants de médecine générale, ceux des autres spécialités.
Les maîtres de stage associés ne sont en conséquence plus les praticiens généralistes agréés, mais les « praticiens agréés-maîtres de stage des universités » ( 2° ).
II - La position de la commission
Votre commission estime que cet élargissement législatif va dans le bon sens et permettra aux futurs médecins spécialistes de découvrir de nouveaux modes et terrains de pratique et d'exercice , dans le sens de l'objectif de décloisonnement professionnel poursuivi par plusieurs articles du présent titre.
Elle souligne qu'il s'agit en réalité de faire « remonter » au niveau législatif une possibilité déjà ouverte par les articles 16 et 17 de l'arrêté du 12 avril 2017 portant organisation du troisième cycle des études de médecine. Il reste cependant à assurer une large application concrète de cet objectif ambitieux sur le terrain : elle se montrera attentive à son suivi.
Elle estime par ailleurs que la réalisation de stages en milieu libéral doit intervenir très tôt dans les cursus de formation des futurs médecins, et souligne la nécessité d'engager une réflexion en ce sens.
Moyennant un amendement de simplification rédactionnelle (amendement COM-286 du rapporteur), la commission a adopté cet article ainsi modifié.
Article 3
Habilitation à
légiférer par ordonnance
pour créer une
procédure de recertification des professionnels de santé
Objet : Cet article habilite le Gouvernement à intervenir par ordonnance pour créer une procédure de certification périodique des professionnels de santé en exercice.
I - Le dispositif proposé
A. La procédure de recertification des professionnels de santé envisagée est à la fois plus contraignante et de portée plus large que le processus de développement continu actuellement en vigueur
1. En l'état actuel du droit, l'absence de dispositif contraignant de vérification périodique des compétences des professionnels de santé
• Le principe d'une formation continue des professionnels de santé est fixé par les textes depuis 1996.
Après que l'ordonnance n° 96-435 du 24 avril 1996 relative à la maîtrise de soins a prévu le caractère obligatoire de la formation médicale continue , la loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique a par ailleurs rendu obligatoire, en son article 14, « l'évaluation individuelle des pratiques professionnelles » pour les seuls médecins.
L'article 59 de la loi dite « HPST » 21 ( * ) a ensuite remplacé la notion de formation médicale continue par le concept plus large de « développement professionnel continu », que l'article 114 de la loi « Santé » de 2016 22 ( * ) a rendu obligatoire pour l'ensemble des professionnels de santé .
En l'état actuel du droit, l'article L. 4021-1 du code de la santé publique prévoit ainsi que « Le développement professionnel continu a pour objectifs le maintien et l'actualisation des connaissances et des compétences ainsi que l'amélioration des pratiques. Il constitue une obligation pour les professionnels de santé. Chaque professionnel de santé doit justifier, sur une période de trois ans, de son engagement dans une démarche de développement professionnel continu comportant des actions de formation continue, d'analyse, d'évaluation et d'amélioration de ses pratiques et de gestion des risques. L'engagement dans une démarche d'accréditation vaut engagement dans une démarche de développement professionnel continu . »
Il s'agit par ailleurs d'une obligation déontologique des professionnels de santé. S'agissant des médecins, l'article 11 du code de déontologie, codifié à l'article R. 4127-11 du code de la santé publique, prévoit ainsi que « Tout médecin entretient et perfectionne ses connaissances dans le respect de son obligation de développement professionnel continu ». L'article 8 comme l'article 32 du code de déontologie médicale font par ailleurs référence aux « données acquises de la science » pour la détermination des actes et des prescriptions du professionnel.
• Ainsi que l'indique l'étude d'impact, le processus de développement professionnel continu (DPC) mis en place en 2009 n'est cependant pas assimilable à une procédure de recertification des compétences des professionnels de santé .
L'étude d'impact indique à ce titre qu'en l'état actuel du droit, « la France [...] reste sur une certification initiale des professionnels qui ne permet pas de s'assurer que sont bien intégrées les avancées scientifiques ou que leurs compétences se sont améliorées ». Tandis que le DPC constitue « un processus itératif » matérialisé par une simple obligation triennale d'engagement dans une démarche de DPC, cette dernière étant contrôlée par l'ordre des médecins, le processus de recertification envisagé par le Gouvernement devra permettre d'assurer à échéance régulière une véritable vérification de l'état des connaissances et des compétences des praticiens, qui pourrait conditionner leur autorisation d'exercice.
La procédure de recertification envisagée serait par ailleurs « plus complète » en ce sens qu'il sera nécessaire, pour y satisfaire, de remplir un nombre de critères plus important. La DGOS a cité à ce titre l'évaluation des pratiques professionnelles, la mesure de l'activité déployée, ou encore l'absence de signaux négatifs (telle qu'une condamnation du praticien au titre de ses activités, par exemple).
La procédure de certification envisagée est en fait pensée comme plus large que le DPC, qu'elle a vocation à englober . La DGOS a ainsi indiqué, en réponse aux questions posées par votre rapporteur, que le DPC « devrait correspondre à l'une des composantes de la recertification [...].La recertification, telle qu'elle devrait être définie, prendra en compte les actions de DPC ainsi que d'autres critères, non directement liés à la formation proprement dite, mais qui pourront attester du maintien en compétences du professionnel [...]. Le champ de la recertification est donc plus large que celui du DPC qu'il est probable par contre qu'il englobe ».
2. La procédure envisagée est largement fondée sur les propositions du rapport Uzan (2018), qui ne sont que très sommairement retranscrites par le texte du présent article
• Les orientations du présent article, telles que présentées par le Gouvernement, s'inscrivent dans la ligne des conclusions du rapport remis en novembre 2018 aux ministres en charge de la santé et de l'enseignement supérieur par le Pr Serge Uzan, doyen honoraire de la faculté de médecine Sorbonne Université et président du comité de pilotage sur la recertification des médecins.
Les propositions formulées dans ce cadre sont fondées sur le constat qu'est relevée, tous les cinq ans, une évolution d'environ la moitié des connaissances médicales ; une poursuite de la formation des professionnels est donc impérative au-delà de la délivrance de leur diplôme . Il est par ailleurs observé par le rapport comme par l'étude d'impact que des procédures de recertification des compétences des professionnels de santé existent de longue date dans d'autres pays européens, comme aux Pays-Bas depuis 1991.
• Le dispositif proposé par le rapport répond aux principes suivants :
- une vérification des connaissances et des compétences des médecins obligatoire tous les six ans . Cette périodicité semble correspondre à l'option envisagée par le gouvernement, la DGOS indiquant en réponse au questionnaire transmis par votre rapporteur que « l'objectif de la certification des compétences est de mettre en place un dispositif permettant de s'assurer, à échéance régulière, tous les 6 ans par exemple, du maintien des connaissances des médecins concernés » ;
- une mesure applicable aux seuls médecins formés à compter de la mise en oeuvre de la réforme du troisième cycle des études médicales , mais ouverte et largement encouragée sur le mode du volontariat pour tous les médecins inscrits au tableau de l'Ordre des Médecins ;
- la satisfaction à six familles de critères : outre le suivi du parcours de DPC obligatoire, le professionnel devra fournir la preuve d'une activité professionnelle maintenue, s'engager dans une démarche volontariste d'amélioration de la relation avec le patient ainsi que dans une démarche d'amélioration de sa propre santé et de sa propre qualité de vie (visant notamment à lutter contre l'isolement et les risques psycho-professionnels), ou encore ne pas émettre de « signaux négatifs » 23 ( * ) . Il pourra en outre valoriser son parcours professionnel par certaines activités telles que l'enseignement, l'encadrement d'étudiants, l'exercice de responsabilités territoriales ou la participation à des projets de recherche ;
- une procédure entièrement dématérialisée , reposant sur 15 à 30 jours par an de formation (sous toutes ses formes) et moins de trois heures annuelles de collecte de données par an - chaque professionnel disposant d'un espace personnel numérique sécurisé doté d'alertes visibles en temps réel, en cas de validations insuffisantes, de façon à réduire au maximum le risque de non-certification ;
- l'établissement du contenu du parcours de formation tout au long de la vie par trois instances : le collège de la médecine générale (CMG), les conseils nationaux professionnels (CNP) ainsi que la Haute Autorité de santé (HAS) pour l'accréditation spécifique des disciplines à risques ;
- la mise en oeuvre concrète de la procédure par un conseil national de certification et de valorisation (CNCV), avec une aide méthodologique de la part de la HAS - l'ordre professionnel restant toutefois le garant de la qualification et de la compétence des professionnels.
• Seuls les trois premiers de ces principes sont expressément repris par l'étude d'impact, qui indique que « la remise récente du rapport du Pr Uzan n'a pas permis de définir précisément les conditions et modalités de cette nouvelle obligation professionnelle ».
S'agissant du périmètre d'application de la réforme, il est précisé qu'elle ne concernera pas les professionnels actuellement en exercice, mais uniquement les praticiens qui s'inscriront auprès de leur ordre à compter d'une date « qu'il conviendra de déterminer » ; les professionnels en exercice pourront toutefois s'inscrire dans la procédure sur la base du volontariat. Il est ensuite indiqué que l'objectif est « d'appliquer la recertification des compétences à la totalité des médecins qui, ayant débuté le troisième cycle de leurs études au mois de novembre 2017, seront formés selon les nouvelles maquettes de formation ».
B. Le renvoi à l'ordonnance pour la définition d'une procédure de certification périodique et obligatoire des professionnels de santé en exercice
Ces ambitions ne sont que très sommairement retranscrites par le présent article, qui se compose de deux paragraphes.
• Le premier habilite le Gouvernement à intervenir par voie d'ordonnance pour créer une procédure de certification limitée à la profession de médecin . Cette procédure, qui interviendra « à échéances régulières au cours de la vie professionnelle », doit permettre de « garantir le maintien des compétences et le niveau de connaissances » de ces professionnels ( 1° ).
L'ordonnance devra par ailleurs régler plusieurs points permettant la mise en oeuvre concrète de cette nouvelle procédure, énumérés par le 2° de ce premier paragraphe, sans qu'il soit fourni plus de précisions sur les orientations qui seront retenues :
- la détermination des professionnels concernés par cette procédure ;
- la fixation des conditions de sa mise en oeuvre et de son contrôle . Selon les orientations fournies par la DGOS, « le principe général de la démarche vise à mettre en place une procédure aboutissant à un document synthétique qui soit le reflet du parcours professionnel de chaque médecin . Il s'agit donc d'un relevé individuel, qui devra permettre de prendre en compte des acquis, des formations et des expériences diverses contribuant à attester d'un maintien, d'une actualisation ou d'un enrichissement des compétences du professionnel. L'ensemble reposera sur un e-portfolio consigné au sein de l'espace personnel du médecin . Il existe actuellement plusieurs options pour héberger cet espace personnel. L'accessibilité pour le professionnel, la sécurisation et la transparence de la gestion des données constitueront des aspects particulièrement importants à garantir ». Il a par ailleurs été indiqué que « le temps passé par le praticien à constituer son dossier pour satisfaire à son obligation n'a pas vocation à être indemnisé ».
- la désignation des organismes compétents pour ce faire. La DGOS a indiqué sur ce point à votre rapporteur que « la priorité paraît être de s'appuyer sur des structures existantes, en utilisant les ressources, l'expérience et la légitimité qui leurs sont propres », et que la phase de concertation devra préciser le rôle qui pourra être joué par « la HAS, les ordres, les conseils nationaux professionnels (CNP) ainsi que l'agence nationale du développement professionnel continu (ANDPC) » ;
- la détermination des « conséquences » découlant de la méconnaissance de cette procédure ou de l'échec de certification , ainsi que des voies de recours alors ouvertes aux professionnels.
Le Gouvernement se montre prudent sur ce dernier point : la DGOS a en effet indiqué, en réponse aux questions posées par votre rapporteur, que la philosophie de la procédure de certification envisagée est avant tout de donner « des réassurances régulières aux usagers du système de santé vis-à-vis des compétences des médecins y exerçant, en même temps qu'elle invite [les professionnels] à mettre en place des démarches vertueuses régulières tout au long de la période de recertification ». La certification s'apparenterait donc « davantage à une procédure permettant le développement des compétences qu'à un moyen de détecter les insuffisances professionnelles - qui existe déjà, indépendamment de la recertification ». La réponse au questionnaire indique cependant, en même temps, qu'il serait « difficilement envisageable de penser la mise en oeuvre d'une telle procédure sans que l'hypothèse et les conséquences potentielles d'une non certification ne soient posées, faute de la vider de facto de tout sens et de toute portée ». Le règlement de cette importante question est renvoyée à la future concertation et à l'élaboration de l'ordonnance : « C'est précisément un des objets de l'ordonnance que de définir ces éléments, au travers notamment du lien potentiel avec l'autorisation d'exercice d'un praticien ».
• Le second paragraphe prévoit que cette ordonnance devra être prise dans un délai de douze mois à compter de la publication de la loi, et qu'un projet de loi de ratification devra ensuite être déposé devant le Parlement dans les trois mois qui suivront la publication de l'ordonnance.
Selon l'étude d'impact, ce délai de douze mois est rendu nécessaire par la nécessité de poursuivre la concertation avec les acteurs concernés, sur la base des propositions du Pr Uzan.
II - Les modifications adoptées par l'Assemblée nationale
Après avoir adopté un amendement rédactionnel de sa rapporteure au stade de la commission, l'Asssemblée nationale a adopté des modifications plus substantielles lors de l'examen du texte en séance publique.
• Elle a tout d'abord adopté, à l'initiative de nos collègues députés Joël Aviragnet (Socialistes et apparentés) et Gaël Le Bohec (La République En Marche) et plusieurs membres de leur groupe respectif, deux amendements identiques étendant le champ des éléments garantis par la procédure de certification à la qualité des pratiques professionnelles .
Elle a également retenu un amendement de Éric Alauzet (La République En Marche) et de plusieurs membres de son groupe ajoutant à cette liste l'actualisation des connaissances.
• Surtout, un amendement du Gouvernement est venu étendre le périmètre de la procédure de certification proposée à six autres professions - soit, outre celle de médecin, celles de chirurgien-dentiste, de sage-femme, de pharmacien, d'infirmier, de masseur-kinésithérapeute et de pédicure-podologue. Selon les indications figurant dans l'objet de l'amendement, les professions retenues sont celles dotées d'un ordre compétence en matière de contrôle des compétences.
Il est précisé que l'ordonnance concernant ces nouvelles professions devra être prise dans un délai de deux ans , ce report étant justifié par la nécessité de « conduire les concertations nécessaires avec chacune des professions désormais concernées » dans le but d' « adapter, sur la base de principes communs, la démarche de certification aux spécificités de chacune d'entre elles ».
Interrogée sur le calendrier envisagé pour la conduite de ces concertations, la DGOS a indiqué qu'une « conduite de projet ad hoc sera mise en oeuvre et les concertations renouvelées avec les différentes professions désormais concernées d'ici à l'été . Une approche spécifique sera engagée pour la la profession de médecin compte tenu du délai d'habilitation retenu. Il sera toutefois extrêmement utile de mettre en place une démarche de coordination permettant de s'assurer de développements cohérents entre les différentes procédures de recertification ».
III - La position de la commission
• Votre commission regarde d'un oeil favorable la philosophie de la procédure envisagée par le Pr Uzan, ainsi que son extension aux différentes professions médicales et paramédicales dotées d'un ordre . Outre que le DPC est jugé, de l'avis de la plupart des personnes entendues, comme peu lisible et trop complexe, il est indispensable que le système de santé français se dote enfin d'un outil permettant d'objectiver à échéances régulières la qualité des soins dispensés aux patients par les professionnels. La certification de l'ensemble des professions de santé apparaît en outre particulièrement nécessaire à l'heure où se développent les pratiques avancées et l'exercice coordonné.
A l'instar de plusieurs autres, cet article ne contient cependant que peu d'éléments de fond , et l'essentiel de la réforme qui sera effectivement appliquée sera défini dans le cadre des ordonnances qui interviendront dans les deux années suivant la publication de la loi. Le cadre proposé apparaît ici d'autant plus flou que les concertations avec les professions autres que celle de médecin n'ont pas même encore été engagées.
• Sans donc pouvoir guère s'opposer sur le fond au maigre cadre juridique résultant du présent article, mais en souscrivant aux principes proposés par le Pr Uzan dont elle salue le travail remarquable , votre commission a relevé plusieurs points d'attention soulevés par les différents acteurs entendus, qui devront guider le travail d'élaboration des ordonnances.
La conférence nationale des présidents de CME, tout d'abord, a insisté sur trois aspects. Elle a tout d'abord souligné que la recertification ne devra pas se limiter à des aspects de qualité et de sécurité des soins, mais aborder également le développement des besoins de santé, de l'organisation du système de santé, de la pertinence des soins et de l'éthique.
Elle a par ailleurs souhaité que ces obligations de formation soient incluses dans les obligations de service des PH et demeurent entièrement financées au travers des dispositifs de DPC existants. Elle a enfin insisté sur le fait que le système qui sera mis en place devra être plus simple et plus lisible que celui du DPC actuellement en vigueur.
Plusieurs acteurs ont par ailleurs souhaité que le dispositif mis en place soit aux mains des professionnels, et que son pilotage soit en conséquence principalement assuré par les ordres et les CNP. D'autres ont souhaité que les professionnels soient évalués par « un comité pédagogique issu du terrain, indépendant du Gouvernement et de l'industrie pharmaceutique ».
Si les syndicats représentant les masseurs-kinésithérapeutes se sont vivement opposés à l'extension de la certification à leur profession sans concertation préalable, l'ensemble des autres professions concernées se sont déclarées satisfaites.
Certaines ont même regretté le délai de deux ans proposé pour la prise de l'ordonnance, arguant qu'il serait aisé de s'inspirer de l'exemple de plusieurs pays étrangers ayant de longue date développé une recertification des professions de santé.
Il a enfin été souligné que, pour garantir le succès de cette nouvelle procédure, la mise en place d'une véritable formation continue devrait être anticipée au stade de la formation initiale des professionnels de santé. Ceux-ci devraient ainsi être formés aux méthodes de l'auto-formation dès les premières années de leurs études.
• À l'initiative de votre rapporteur, la commission des affaires sociales a introduit la notion de valorisation des parcours professionnels dans la définition des objectifs de la procédure de recertification , conformément aux recommandations formulées par le Pr Uzan. Il importe en effet, afin de garantir le succès de cette nouvelle procédure, d'en faire un outil incitatif à l'auto-formation des professionnels de santé, et de prendre en compte l'implication de ceux d'entre eux qui se seraient particulièrement investis dans la mise à niveau de leurs compétences, connaissances et pratiques professionnelles ( amendement COM-287 ).
Le rapport Uzan précité propose à ce titre que la valorisation des parcours professionnels puisse être inscriptible et prise en compte, voire opposable, dans le cadre de la pratique quotidienne des professionnels (inscription dans la présentation des médecins, prise en compte pour la détermination du secteur de conventionnement, éventuel bonus assurantiel).
La commission a adopté cet article ainsi modifié.
Article 3 bis A
(art. L. 1110-1-1 du code de la
santé publique)
Sensibilisation au handicap des professionnels de
santé
et du secteur médico-social
Objet : Cet article, inséré par l'Assemblée nationale, propose d'ajouter les enjeux relatifs au rôle des aidants et à leur impact sur la santé à la formation spécifique des professionnels de la santé et du secteur médico-social au handicap.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte de l'adoption en séance publique de neuf amendements identiques présentés par nos collègues députés Gilles Lurton (Les Républicains) et plusieurs membres de son groupe, Marie-Christine Dalloz (Les Républicains) et plusieurs membres de son groupe, Alain Ramadier (Les Républicains) et plusieurs membres de son groupe, Bernard Perrut (Les Républicains), Agnès Firmin Le Bodo (UDI, Agir et Indépendants) et plusieurs membres de son groupe, Philippe Vigier (Libertés et Territoires) et plusieurs membres de son groupe, Jean-Pierre Cubertafon (Mouvement démocrate et apparentés) et une collègue de son groupe, Joël Aviragnet (Socialistes et apparentés) et plusieurs membres de son groupe, Caroline Janvier (La République En Marche) et plusieurs membres de son groupe.
Le dispositif proposé tend à modifier l'article L. 1110-1-1 du code de la santé publique. Figurant au sein du titre de ce code dédié aux droits des personnes malades et des usagers du système de santé, cet article, créé par la loi n° 2005-102 du 11 février 2005 pour l'égalité des droits et des chances, la participation et la citoyenneté des personnes handicapées, fixe le principe d'une formation spécifique des professionnels de la santé et du secteur médico-social au handicap .
En l'état actuel de sa rédaction, il prévoit que cette formation spécifique doit être dispensée au cours de la formation initiale comme de la formation continue de ses professionnels. Elle doit porter sur trois aspects distincts :
- l'évolution des connaissances relatives aux pathologies à l'origine des handicaps et les innovations thérapeutiques, technologiques, pédagogiques, éducatives et sociales les concernant ;
- l'accueil et l'accompagnement des personnes handicapées ;
- l'annonce du handicap.
• Il est proposé d'y ajouter un quatrième aspect relatif au rôle des aidants et à leur « impact sur la santé ». Aux termes des objets de ces différents amendements, la formation portant sur ce point devra notamment permettre de sensibiliser les professionnels aux signes de fragilité physique et psychique des aidants.
Il est par ailleurs proposé de compléter cet article par un renvoi au décret pour la détermination des modalités d'application de cette obligation de formation spécifique pour chacune des formations des professionnels de la santé et du secteur médico-social.
II - La position de la commission
Votre commission rejoint les arguments fournis, lors de l'examen de ces dispositions à l'Assemblée nationale, à l'appui de l'avis défavorable donné par la commission des affaires sociales comme par le Gouvernement. S'il revient à la loi de fixer les principes fondamentaux encadrant la formation des différents professionnels de santé, il ne lui échoit en revanche pas de déterminer avec précision le contenu de ces formations .
Il semble du reste que la préoccupation exprimée par les auteurs des différents amendements adoptés à l'Assemblée nationale sera satisfaite en pratique . La ministre des solidarités et de la santé s'est en effet engagée à adresser un courrier aux doyens des facultés de médecine pour leur demander d'intégrer les enjeux associés aux aidants des personnes handicapées dans la formation initiale et continue des professionnels de santé.
Elle est en revanche favorable au renvoi au décret pour l'application concrète des dispositions de l'article L. 1110-1-1, dont il semble qu'elle demeure aujourd'hui, plus de dix ans après l'entrée en vigueur de la loi de 2005, largement insuffisante . Elle relève cependant que, lors de son audition par votre rapporteur, M. Jean Sibilia, président de la conférence des doyens des facultés de médecine, a pris l'engagement d'« afficher la responsabilité sociale des facultés (...) par des actions qui répondent aux grands enjeux (précarité, handicap, environnement) ».
En conséquence de ces observations, la commission a adopté cet article en supprimant les dispositions relatives à la formation spécifique au rôle des aidants et à leur impact sur la santé ( amendement COM-288 du rapporteur).
La commission a adopté cet article ainsi modifié.
Article 3 bis B
(art. L. 4311-15
du code de la santé publique)
Publication des titres
professionnels
sur les listes dressées par l'ordre national des
infirmiers
Objet : Cet article, inséré par l'Assemblée nationale, propose de faire figurer sur les listes publiques de professionnels inscrits à l'ordre des infirmiers les titres de spécialité ou de pratiques avancées éventuellement détenus.
I - Le dispositif adopté par l'Assemblée nationale
Cet article résulte de l'adoption en séance publique par l'Assemblée nationale d'un amendement présenté par Michèle Peyron et deux de ses collègues du groupe La République En Marche, avec l'avis favorable de la commission comme du Gouvernement.
Le dispositif proposé modifie l'article L. 4311-15 du code de la santé publique, qui prévoit l'obligation de l'inscription au tableau de l'ordre pour l'exercice de la profession d'infirmier . Cet article précise en son cinquième alinéa que chaque conseil départemental de l'ordre établit une liste publique des professionnels inscrits.
Il est proposé de préciser que cette liste doit mentionner les titres de spécialité ou de pratiques avancées éventuellement détenus par les professionnels.
Selon l'objet de l'amendement, cette précision poursuit un triple objectif :
- porter la détention des titres de spécialité par les professionnels à la connaissance de l'ordre comme du public, afin de permettre l'orientation des patients vers les professionnels les plus adaptés ;
- permettre la vérification par les instances ordinales des diplômes de spécialisation et de pratiques avancées ;
- permettre aux professionnels de valoriser leurs formations complémentaires diplômantes.
II - La position de la commission
Votre commission est favorable aux dispositions proposées ; la valorisation comme le contrôle des titres professionnels constituent le corollaire indispensable du développement progressif, notamment, des pratiques infirmières avancées.
La commission a adopté cet article sans modification .
Article 3 bis
(art. L. 1411-1 du code
de la santé publique)
Objectifs de la politique de santé
relatifs à la formation des professionnels
Objet : Cet article, inséré par l'Assemblée nationale, propose de préciser l'objectif de la politique de santé relatif à la formation des professionnels de santé en renvoyant également à leur formation continue, en ajoutant que cet objectif doit tenir compte leurs effectifs, et en ajoutant qu'il doit tenir compte de la prospective en matière de technologies.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte de l'adoption, en commission des affaires sociales de l'Assemblée nationale, de deux amendements identiques présentés par nos collègues députés Olivier Véran et Marie Tamarelle Verhaeghe ainsi que plusieurs membres du groupe La République En Marche. Deux modifications rédactionnelles y ont ensuite été apportées lors de l'examen en séance publique par deux amendements de Stéphanie Rist, rapporteure.
La modification proposée porte sur l'article L. 1411-1 du code de la santé publique, qui définit les objectifs de la politique de santé de la Nation en onze items. Il s'agit de compléter le dixième de ces items, relatif à « l'adéquation entre la formation initiale des professionnels de santé et l'exercice ultérieur de leurs responsabilités ».
Cette formule est tout d'abord complétée par une référence à la formation continue des professionnels.
Il est par ailleurs ajouté que l'adéquation visée par la politique de santé ne doit pas seulement prendre en compte la formation des professionnels et leur exercice, mais également leurs effectifs .
Il est enfin précisé que cette adéquation doit être poursuivie « en prenant en compte notamment la prospective en matière de technologies et les implications qui en résultent pour ces professionnels ».
II - La position de la commission
Votre rapporteur observe que les évolutions technologiques en santé déjà en cours et celles à venir entraînent une modification très profonde de l'activité de soins. La télémédecine comme le télésoin, ou encore la banalisation des objets connectés, offrent ainsi les potentialités d'un bouleversement de la prise en charge des patients ; les activités chirurgicales, pour ne citer qu'elles, connaissent de profondes mutations sous l'effet de la robotisation de certaines tâches ; l'intelligence artificielle, enfin, pourrait ouvrir de nouveaux horizons en matière de diagnostic.
Il est cependant permis de penser que la prise en compte de telles évolutions dans la formation des soignants va de soi - c'est en tous cas ce qui ressort de l'audition par votre rapporteur des responsables de la formation de ces professionnels, selon lesquels la mise en place d'une formation adaptée aux évolutions technologiques est aujourd'hui bien plus limitée par des questions de moyens que par des problèmes de principe.
Votre rapporteur s'interroge donc sur l'opportunité de complexifier encore la rédaction de l'article L. 1411-1 du code de la santé publique, qui définit les objectifs de la politique de santé de la Nation et doit à ce titre conserver la rédaction la plus large possible . La référence proposée au contenu des études de santé apparaît à ce titre non seulement inutile, mais encore potentiellement limitative, dans la mesure où il ne pourra bien évidemment être entièrement précisé dans le cadre de cet article de portée générale. Madame la ministre des affaires sociales et de la santé a d'ailleurs à juste titre souligné, lors de l'examen de cet article en séance publique à l'Assemblée, que « en réalité, les professionnels de santé doivent se former au progrès médical : c'est déontologique. Être toujours en phase avec les nouvelles techniques fait partie de leur formation initiale et continue » ; il n'est donc pas besoin d'entrer dans le détail.
Dans la même logique, il estime également superfétatoire la référence aux effectifs de professionnels de santé dans la définition de l'objectif de leur formation.
Il n'en va pas de même de l'introduction d'une référence à la formation continue des professionnels, qui prendra une importance croissante et indispensable dans les prochaines années avec l'entrée en vigueur de l'obligation de recertification.
Compte tenu de ces observations, il a proposé à votre commission des affaires sociales une rédaction nouvelle de cet article, réduite à l'adjonction de l'adjectif « continue » dans l'objectif de formation des professionnels de santé ( amendement COM-289 ).
La commission a adopté cet article ainsi modifié.
CHAPITRE II
Faciliter les débuts de
carrière
et répondre
aux enjeux des territoires
Article 4
(art. L. 632-6 et L. 634-2 du code de
l'éducation)
Rénovation du cadre juridique
du contrat
d'engagement de service public (CESP)
Objet : Cet article procède au toilettage du cadre juridique du CESP, notamment dans le but de tenir compte de la réforme des études médicales, et dans le sens d'un renforcement des conditions pesant sur les bénéficiaires. Il fusionne les dispositions relatives au CESP ouvert aux étudiants en médecine et celles portant sur les étudiants en odontologie. Il étend par ailleurs le bénéfice de ce contrat aux Padhue.
I - Le dispositif proposé
Le I du présent article modifie l'article L. 632-6 du code de l'éducation, consacré au contrat d'engagement de service public (Cesp). Il emporte trois séries de modification du régime juridique de cet outil incitatif à l'installation des jeunes praticiens en zones sous-dotées.
|
Le contrat d'engagement de service public Pour favoriser une meilleure répartition des professionnels de santé sur le territoire et garantir l'égal accès aux soins de la population, la loi dite « HPST » de 2009 24 ( * ) a instauré une aide à l'installation via le contrat d'engagement de service public (CESP), destiné aux étudiants et internes de médecine. Ce dispositif a été étendu en 2012 25 ( * ) aux étudiants en odontologie à compter de la rentrée universitaire 2013-2014. En contrepartie de l'allocation mensuelle qui leur est versée (1 200 euros bruts/mois), les étudiants s'engagent à exercer leurs fonctions, à compter de la fin de leur formation et pour une durée égale à celle correspondant au versement de l'allocation et qui ne peut être inférieure à deux ans, à titre libéral ou salarié, dans des zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins. À l'issue des ECN qui marquent la fin du deuxième cycle des études médicales, les étudiants en médecine ayant signé un CESP choisissent un poste d'interne sur une liste spécifique établie chaque année par arrêté du ministère de la santé après consultation des ARS. Les directeurs généraux des ARS affectent ces étudiants en fonction du souhait exprimé par les intéressés, de leur rang de classement dans la spécialité et des postes offerts et disponibles. Au cours de leur dernière année d'étude, les signataires d'un CESP choisissent un futur lieu d'exercice sur une liste nationale de lieux d'exercice établie par le CNG sur proposition des ARS. Depuis la mise en place du dispositif, plus de 2 800 contrats d'engagement de service public ont été signés dont près de 2 300 par les étudiants et internes en médecine, et près de 550 par des étudiants en odontologie. Environ 2 250 sont actuellement en cours de formation, soit 2,5 % des étudiants et internes de médecine et 7 % des étudiants d'odontologie. En 2017, sur 648 contrats d'engagement de service public offerts, 550 ont été signés, soit 85 %. Depuis 2012-2013, le nombre de contrats signés par an poursuit sa montée en charge régulière. Source : Éléments figurant dans l'évaluation préalable annexée au présent article |
A. Un toilettage du cadre juridique du CESP, en lien avec la réforme des études de médecine
Plusieurs dispositions ont pour objet de modifier le cadre juridique du CESP, au regard notamment des enseignements tirés de ses premières années d'application. Il s'agit par ailleurs de coordonner les dispositions encadrant le CESP avec la réforme des études de médecine prévue par les articles 1 et 2 du présent projet de loi.
1. La limitation des potentiels bénéficiaires d'un CESP aux seuls étudiants du deuxième et du troisième cycles
Le 1° du I modifie les catégories d'étudiants pouvant bénéficier d'un CESP . Dans sa rédaction actuelle, l'article L. 632-6 vise à ce titre l'ensemble des étudiants admis à poursuivre des études médicales à l'issue de la première année du premier cycle. La rédaction proposée limite le bénéfice du CESP aux seuls étudiants de deuxième et troisième cycle .
Selon les indications transmises à votre rapporteur, il s'agit ainsi de tirer les conséquences du principe d'orientation progressive des étudiants introduit par l'article 1 er , et d'ouvrir le CESP aux étudiants ayant déjà eu le temps de mûrir un projet professionnel, y compris dans les cas où ils auraient intégré un cursus de médecine ou d'odontologie en deuxième, voire en troisième année du premier cycle. Il semble en outre que le nombre de signataires de cet outil en premier cycle soit resté très faible depuis sa mise en place.
2. La mise en place d'un classement des candidatures au CESP
Le 2° introduit le principe d'un classement des candidatures au CESP , selon des modalités qui seront précisées par voie réglementaire, et précise que les candidatures ainsi classées ne pourront excéder le nombre de CESP annuellement ouverts par arrêté des ministres en charge de la sécurité sociale et de la santé .
Ce plafond ne devrait cependant pas avoir d'incidence sur les projets des étudiants au cours des prochaines années. Selon les éclairages transmis à votre rapporteur, le nombre de candidatures au CESP est en effet, depuis la mise en place du dispositif, toujours inférieur au nombre de contrats proposés.
Il a par ailleurs été précisé que le classement des candidatures donnera lieu à la création de listes complémentaires , qui permettront de proposer aux étudiants qui y seront inscrits le bénéfice de contrats non pourvus dans d'autres territoires que celui pour lequel ils avaient déposé leur candidature.
3. La prise en compte de la qualité du dossier des candidats pour leur affectation sur un poste
Le 4° procède à la réécriture de l'actuel troisième alinéa de l'article L. 632-6, qui détermine les modalités du choix de leur poste de troisième cycle par les signataires d'un CESP.
Les a) et b) tirent les conséquences de la suppression des épreuves classantes nationales (ECN) opérée à l'article 2 en supprimant la mention de ces ECN et en précisant que ce choix est opéré par les étudiants réunissant les conditions pour accéder au troisième cycle.
Le c) prévoit que le choix du poste se fait en fonction des critères figurant à l'article L. 632-2 dans sa rédaction résultant de l'article 2 du présent projet de loi, c'est-à-dire en tenant compte des résultats des étudiants aux épreuves de compétences et de connaissances, de leur parcours de formation, de leur projet professionnel et éventuellement de leur situation de handicap.
Le III prévoit que ces modifications seront applicables aux étudiants entamant leur deuxième cycle à partir de la rentrée 2019 et aux Padhue entrant en parcours de consolidation des connaissances à compter du 1 er janvier 2020 (cf. le C du présent commentaire).
4. Les modifications apportées aux modalités du choix de leur futur lieu d'exercice par les bénéficiaires d'un CESP
Le a) du 5° modifie les dispositions relatives au choix, par les bénéficiaires d'un CESP, de leur futur lieu d'exercice, en supprimant la précision selon laquelle ce choix est opéré au cours de la dernière année de leurs études.
L'objectif de la mesure est d'inscrire ce choix dans la construction progressive de l'orientation des étudiants en santé, et de leur permettre d'élaborer leur projet professionnel et territorial en amont de leur dernière année d'études.
Le 6° introduit, à la suite de ces dispositions, un nouvel alinéa visant à sécuriser le choix de leur futur lieu d'exercice par les signataires d'un CESP .
Le régime du CESP prévoit en effet que les lieux d'exercice des bénéficiaires doivent être choisis dans une liste de lieux situés dans des zones sous-dotées élaborée par le CNG, le respect de ce critère conditionnant le bénéfice de l'allocation mensuelle versée pendant la durée des études. Les professionnels qui ne respecteraient pas cette condition à l'issue de leurs études doivent s'en dégager par un remboursement des sommes reçues. Or, les zones sous-denses n'étant par nature pas figées et évoluant au gré de la répartition de l'offre de soins, il se peut qu'un étudiant élabore son projet professionnel dans un territoire qui n'est plus, au terme de ses études, considéré comme une zone sous-dense.
Afin de ne pas pénaliser, dans ce cas de figure, les étudiants ayant élaboré un projet professionnel et territorial solide, il est proposé de donner au CNG la possibilité de maintenir sur la liste des lieux d'exercice proposés aux signataires du CESP certains lieux qui constituaient des zones sous-dotées dans les deux années précédant la publication de la liste élaborée par le CNG.
5. Un renforcement des contraintes tenant au choix du lieu d'exercice
Le 7° propose de supprimer le cinquième alinéa de l'article L. 632-6, qui prévoit la possibilité pour les signataires d'un CESP de modifier leur lieu d'exercice.
6. Une simplification des conditions de remboursement de l'allocation perçue en cas de rupture des engagements pris
Le 8° tend à modifier à la marge les dispositions relatives aux modalités du reversement des sommes perçues en cas de rupture des engagements liés au CESP.
Dans sa rédaction actuelle, le sixième alinéa de l'article L. 632-6 prévoit que ce remboursement se décompose en deux parts : la première constitue une indemnité « dont le montant dégressif égale au plus les sommes perçues au titre de ce contrat » ; la seconde est une pénalité. Il est par ailleurs indiqué que le recouvrement de ces sommes est assuré, pour les médecins en exercice, par l'assurance maladie, et, pour les étudiants, par le CNG.
La rédaction proposée supprime la mention du montant plafond de l'indemnité ainsi que la précision relative aux modalités de recouvrement des sommes à verser, et renvoie à la voie réglementaire pour la détermination des modalités de l'ensemble de ces élements.
B. La fusion des dispositions relatives aux CESP ouverts aux étudiants en médecine et en odontologie
En l'état actuel du droit, les dispositions relatives aux CESP ouverts aux étudiants en médecine et en odontologie sont distinctes dans le code de l'éducation : les étudiants en médecine sont couverts par l'article L. 632-6, tandis que les étudiants de la filière odontologie sont visés à l'article L. 634-2.
• Il est proposé de rassembler l'ensemble de ces dispositions au sein de l'article L. 632-6, et d'abroger l'article L. 634-2 (c'est l'objet du II ).
• Plusieurs coordinations sont en conséquence effectuées dans l'article L. 632-6 par le I :
- le a) du 1° vise les étudiants en odontologie parmi les bénéficiaires potentiels du CESP ;
- afin de couvrir à la fois les étudiants en médecine et en odontologie, les a) et c) du 3° , le b) du 5° , le 6° et le a) du 8° substituent le terme de « signataires » à ceux d' « étudiants et d'internes » ;
- le b) du 3° vise la fin des études odontologiques à côté de celle des études médicales pour déterminer le terme du versement de l'allocation mensuelle associée au CESP.
C. L'extension du CESP aux Padhue en parcours de consolidation des connaissances
Le présent article procède enfin à l'ouverture aux praticiens à diplôme hors Union européenne (Padhue) du bénéfice du CESP.
Ces praticiens sont explicitement visés par le a) du 1° du I , qui renvoie aux Padhue autorisés à suivre un parcours de consolidation des compétences dans les conditions résultant de l'article 21 du présent projet de loi. Il est précisé que ces praticiens sont concernés par le dispositif « de façon distincte » des étudiants en médecine et en odontologie.
Plusieurs coordinations sont en conséquence effectuées par les dispositions substituant le terme de « signataires » à celui d' « étudiants » ou d' « internes » ( a) et c) du 3° , b) du 5° , a ) du 8° ) ainsi que par le b) du 3° , qui prévoit que l'allocation mensuelle versée au titre du CESP l'est jusqu'à la fin du parcours de consolidation des compétences.
II - Les modifications adoptées par l'Assemblée nationale
À l'initiative de sa rapporteure, notre collègue députée Stéphanie Rist, l'Assemblée nationale a adopté trois amendements de coordination et un amendement rédactionnel au présent article.
III - La position de la commission
Votre commission souligne tout d'abord que la présentation de cet article faite par l'évaluation préalable associée est très peu fidèle à son contenu effectif . L'article est en effet présenté comme une « mesure de sécurisation du bénéfice du CESP en cas d'évolution du zonage », alors qu'il ne s'agit que d'une disposition parmi d'autres visant à tirer les conséquences des opérations de rénovation du cadre juridique du CESP conduites par ailleurs.
Votre rapporteur souligne que les modifications opérées sont bien plus larges, et vont parfois dans le sens d'un renforcement des contraintes pesant sur les signataires d'un CESP (il en va par exemple ainsi de la suppression de la possibilité pour les signataires d'un CESP de modifier leur lieu d'exercice, ou de l'introduction d'un classement des candidatures au dispositif) ; c'est plutôt sur ces points que des précisions auraient été bienvenues.
En dépit donc du manque de cadrage de fond sur ces dispositions, votre commission n'a pas émis d'observations particulières sur les aménagements proposés, et a salué l'extension du CESP aux Padhue.
Sur proposition de son rapporteur, elle a adopté un amendement visant à reporter à la rentrée universitaire 2020 l'application des modifications relatives aux modalités du choix de leur poste de troisième cycle par les signataires d'un CESP , par coordination avec le report de l'entrée en vigueur de la réforme de l'accès au troisième cycle des études de médecine (article 2 du présent projet de loi) souhaité par l'Assemblée nationale ( amendement COM-290 ).
Elle a insisté sur la nécessité de renforcer encore le panel des outils à la disposition des pouvoirs publics pour l'incitation à une installation rapide des jeunes professionnels dans les zones sous-dotées (voir sur ce point l'amendement COM-291 adopté par la commission).
La commission a adopté cet article ainsi modifié.
Article 4 bis [nouveau]
(art. L. 722-4-1 du code de la
sécurité sociale)
Exonération de cotisations sociales
incitative
à l'installation rapide des jeunes médecins
Objet : Cet article, inséré par la commission, tend à la mise en place d'une exonération de cotisations sociales au bénéfice des médecins installés dans les trois ans suivant l'obtention de leur diplôme, dont le barème sera défini de manière dégressive avec le délai de leur installation.
À l'initiative de son rapporteur, la commission a adopté un amendement COM-291 visant à inciter les jeunes diplômés de médecine à une installation rapide en leur ouvrant droit à une exonération de cotisations sociales sur leurs revenus d'activité dès lors qu'ils s'installent dans les trois ans suivant l'obtention de leur diplôme.
Le bénéfice de cette exonération sera conditionné à une durée de cinq ans au moins d'activité continue à la suite de cette installation.
Son barème sera défini par voie réglementaire de manière dégressive en fonction du délai d'installation : un médecin installé dans la première année suivant l'obtention de son diplôme bénéficiera d'une exonération plus avantageuse que celui qui s'installera au cours de la troisième année après la fin de ses études.
Il s'agit ainsi d'inciter les jeunes praticiens à s'ancrer dans un territoire et auprès d'une patientèle, dans la même logique incitative que celle portée par le contrat d'engagement de service public (CESP).
La commission a adopté cet article additionnel ainsi rédigé.
Article 4 ter [nouveau]
(art. L. 4131-2 du code de la santé
publique)
Limitation à trois ans de la durée de l'exercice
en tant que médecin remplaçant
Objet : Cet article, inséré par la commission, tend à limiter à trois années la durée totale des remplacements pouvant être effectués par les médecins diplômés et inscrits au tableau de l'ordre.
À l'initiative de son rapporteur, la commission a adopté un amendement COM-292 visant à limiter à trois années la durée totale des remplacements de médecins installés et salariés pouvant être effectués par les praticiens répondant aux règles de l'exercice régulier de la médecine, telles que fixées par l'article L. 4111-1 du code de la santé publique.
Elle a en effet considéré que si le recours à la qualité de remplaçant peut être utile, de manière ponctuelle, dans le cadre du déroulement d'un parcours professionnel individuel ou pour répondre aux difficultés rencontrées dans un territoire spécifique, ce mode d'exercice dérogatoire ne doit pas devenir la règle à la sortie des études de médecine.
Cet article additionnel doit ainsi être compris au regard du dispositif proposé par l'article 4 bis (nouveau) qui met en place un dispositif d'exonération de cotisations sociales incitatif à l'installation dans le but de favoriser l'ancrage des jeunes professionnels dans un territoire et auprès d'une patientèle.
La commission a adopté cet article additionnel ainsi rédigé.
Article 5
(art. L. 4131-2,
L. 4131-2-1 [nouveau], L. 4421-1,
L. 4421-1-3,
L. 4431-1 et L. 4431-6-1 du code de la santé
publique)
Recours au statut de médecin adjoint
Objet : Cet article propose de clarifier le régime juridique du médecin adjoint dans le code de la santé publique et d'élargir les conditions dans lesquelles il peut être recouru à ce mode d'exercice.
I - Le dispositif proposé
A. Le cadre juridique encadrant le recours au médecin adjoint est actuellement peu clair et éclaté dans le code de la santé publique
1. Les dispositions figurant dans la partie législative
En l'état actuel du droit, des dispositions communes au remplacement et à l'adjuvat figurent à l'article L. 4131-2 du code de la santé publique , qui détermine les profils de praticiens susceptibles d'être autorisés à exercer comme remplaçants ou adjoints d'un médecin en exercice.
Sont visées les personnes ayant validé le deuxième cycle des études médicales (ou titulaires d'une formation équivalente dans un État membre de l'UE ou partie à l'EEE), et qui ont validé dans le cadre du troisième cycle un nombre de trimestres déterminé par décret.
Dans le cas de l'adjuvat, la rédaction législative mentionne le seul critère de l'afflux exceptionnel de population , qui doit être constaté par un arrêté du préfet.
Pour le remplacement comme pour l'adjuvat, les autorisations sont délivrées pour une durée limitée par le conseil départemental de l'ordre des médecins, qui doit en informer les services de l'Etat.
2. Les dispositions figurant dans la partie réglementaire du code
• Un régime général de l'assistanat (qui correspond à l'adjuvat pour les médecins thésés) est par ailleurs défini au niveau réglementaire par l'article R. 4127-88 du code de la santé publique.
Celui prévoit trois situations dans lesquelles un médecin en exercice peut se faire assister par un confrère ou par un étudiant en médecine de troisième cycle : lorsque les besoins de la santé publique l'exigent ; en cas d'afflux exceptionnel de population ; lorsque, momentanément, son état de santé le justifie.
Ce mode d'exercice doit faire l'objet d'une autorisation accordée par le conseil départemental pour une durée de trois mois renouvelable.
• L'adjuvat se distingue du remplacement , défini par l'article R. 4127-65, par le fait que le médecin remplacé, contrairement au médecin assisté, doit cesser toute activité médicale libérale pendant la durée du remplacement, et par l'absence de condition encadrant le recours au remplacement.
B. La création d'un nouvel article spécifiquement consacré à l'adjuvat
Le I du présent article vise à créer un nouvel article L. 4131-2-1 dans la partie législative du code de la santé publique spécifiquement consacré au régime de l'adjuvat.
1. Un recentrement de l'article L. 4131-2 sur le régime du remplacement
En conséquence, le 1° modifie l'article L. 4131-2 précité afin d'en retrancher la mention de l'adjuvat et de recentrer cet article sur le seul régime du remplacement (c'est l'objet du a) ).
Il est dans le même temps procédé à une précision rédactionnelle : les services de l'État devant être informés des autorisations délivrées par le conseil départemental de l'ordre des médecins sont définis comme étant les ARS ( b) ).
2. Une extension des critères définis au niveau législatif pour le recours au médecin adjoint
La rédaction du nouvel article L. 4131-2-1 proposée par le 2° se compose de six alinéas.
• Le premier renvoie à l'article L. 4131-2 pour la définition des personnes pouvant être autorisées à exercer comme adjoint d'un médecin. Leur définition demeure donc inchangée par rapport au droit existant.
• Les trois alinéas suivants définissent les conditions dans lesquelles une autorisation d'exercice en tant que médecin adjoint peut être délivrée. Ces conditions alternatives, au nombre de trois, constituent un élargissement sensible du cadre actuel :
- la première est une condition géographique : sont visées les zones « caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins » . Ces zones doivent être déterminées par un arrêté du directeur général de l'ARS sur le fondement de l'article L. 1434-4, qui définit les zones sous-denses selon les mêmes critères. L'étude d'impact explique l'introduction de cette condition par le fait que « si les cas de figure initialement identifiés peuvent toujours ponctuellement justifier du recrutement de médecins adjoints, de nouveaux besoins sont désormais identifiés, dans des zones caractérisées par un fort déséquilibre entre l'offre de soins et les besoins de la population, générant une insuffisance, voire une carence d'offre de soins dans une ou plusieurs spécialités ».
- la deuxième est une condition conjoncturelle : il est renvoyé aux situations d'afflux saisonnier ou exceptionnel de population . Une telle situation doit être constatée par un arrêté du préfet. Ce critère permet de couvrir la situation de zones touristiques, telles que des stations de ski ou des stations balnéaires ;
- la troisième vise « l'intérêt de la population » dès lors qu'une carence ponctuelle dans l'offre de soins est constatée par le conseil départemental de l'ordre des médecins. Selon les indications transmises à votre rapporteur, peuvent être ainsi visées la carence ponctuelle liée à l'état de santé d'un médecin ou celle découlant d'un cumul d'absences imprévues sur un même territoire.
La constatation de la réalisation de chacune de ces conditions échoit donc à trois autorités différentes.
• Le cinquième alinéa porte sur le régime des autorisations d'exercice : comme c'est le cas actuellement, elles seront délivrées par le conseil départemental de l'ordre des médecins, qui devra en informer l'ARS.
• Par parallélisme avec l'article L. 4131-2, un sixième et dernier alinéa renvoie à un décret pris après avis du Conseil national de l'ordre national des médecins pour la détermination des conditions d'application de ce nouvel article. Ce décret devra notamment préciser le niveau d'études exigé, la durée maximale des autorisations délivrées, les modalités de leur délivrance ainsi que les conditions de leur prorogation.
3. Coordinations diverses relatives à l'outre-mer
Les II et III procèdent à l'extension des dispositions du présent article respectivement à Wallis-et-Futuna et dans les Terres australes et antarctiques françaises (TAAF).
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale n'a pas apporté de modification à cet article.
III - La position de la commission
Votre commission approuve les clarifications juridiques apportées au statut du médecin adjoint, ainsi que l'élargissement des conditions dans lesquelles il peut y être recouru ; celui-ci permettra en effet d'élargir l'éventail des réponses qui peuvent être apportées aux territoires en carence, ponctuelle ou durable, de praticiens.
À l'initiative de notre collègue Isabelle Raimond-Pavero, elle adopté un amendement COM-16 élargissant aux maires la capacité de constater une carence ponctuelle dans l'offre de soins ouvrant la possibilité du recrutement d'un médecin adjoint.
Votre commission se félicite par ailleurs de ce que ce statut puisse permettre à des futur praticiens ou à des praticiens en début d'activité de découvrir l'exercice libéral dans certains territoires sous-dotés, ce qui pourra contribuer à encourager à l'installation dans ces territoires.
Elle souligne cependant que les solutions permettant aux praticiens d'exercer en dehors du cadre de l'installation, ou du salariat en structure spécifique, ne doivent pas être multipliées. Si l'existence de régimes souples d'exercice peut avoir des effets positifs à titre temporaire, les principes du suivi d'une patientèle et de la désignation de médecins traitants doivent toutefois rester au fondement de l'exercice médical, dans l'intérêt de la population et de la santé publique.
La commission a adopté cet article ainsi modifié.
Article 5 bis
(art. L. 1434-4 du code
de la santé publique)
Détermination des zones sous-denses pour
chaque profession de santé
et pour chaque spécialité
ou groupe de spécialités médicales
Objet : Cet article, inséré par l'Assemblée nationale, vise à préciser que la détermination des zones sous-denses par le directeur de l'ARS doit être faite pour chaque profession de santé et pour chaque spécialité ou groupe de spécialités médicales.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article a été adopté par la commission des affaires sociales de l'Assemblée à l'initiative de notre collègue député Olivier Véran et de plusieurs membres du groupe La République En Marche. Sa rédaction a ensuite été modifiée en séance publique par un amendement de la rapporteure pour cet article, Stéphanie Rist.
Il se compose de deux paragraphes .
Le premier propose de modifier le 1° de l'article L. 1434-4 du code de la santé publique, qui vise la détermination par le directeur général de l'ARS des zones sous-denses 26 ( * ) . Il s'agit de préciser que cette détermination doit être opérée, d'une part, pour chaque profession de santé, et d'autre part, pour chaque spécialité ou groupe de spécialités médicales.
Le second précise que cette disposition entrera en vigueur à compter de la publication d'un décret d'application « déterminant le zonage par spécialité ou groupe de spécialités médicales ».
II - La position de la commission
• Votre commission partage l'objectif poursuivi par cet article : la répartition des professionnels sur le territoire diffère fortement selon les spécialités. Disposer d'un outil de zonage permettant de prendre en compte ces disparités, en réalisant des zonages ciblés par profession de santé et par spécialité médicale, constitue donc une réelle nécessité.
Votre rapporteur relève cependant que le cadre juridique actuel permet d'ores et déjà de procéder à de tels zonages ; à tout le moins, il ne l'interdit pas, puisqu'il ne réserve pas la réalisation du zonage à la spécialité de médecine générale. Interrogée sur ce point, la DGOS a fait observer que des arrêtés ministériels définissant les méthodologies de zonage ont d'ores et déjà été pris sur le fondement de l'article L. 1434-4, non seulement pour la profession de médecin, mais aussi pour les orthophonistes et masseurs-kinésithérapeutes, sont en cours pour les sages-femmes et les infirmiers, et programmés pour les chirurgiens-dentistes . Des travaux sont par ailleurs en cours, sous l'égide de l'Institut de recherche et de documentation en économie de la santé (Irdes) et du Haut conseil pour l'avenir de l'assurance maladie (HCCAM), afin de définir un cadre d'action pour certaines spécialités médicales dites « tendues » et pour lesquelles un accès de proximité est nécessaire, notamment l'ophtalmologie et la dermatologie.
Elle a cependant reconnu que le travail de zonage pour la médecine générale avait été priorisé au cours des dernières années. Il n'apparaît donc pas inutile de préciser dans la loi l'objectif de réalisation de zonages spécifiques pour les spécialistes hors médecine générale.
• Pour autant, la rédaction proposée par l'Assemblée nationale emporte des difficultés pratiques . Inscrire dans la loi le principe rigide d'un zonage pour chaque profession et chaque spécialité nécessiterait un travail colossal pour l'administration de la santé, qui serait contrainte de produire, dans un premier temps, une méthodologie ad hoc pour chacune des 44 spécialités médicales (même si elles peuvent être rassemblées par groupe de spécialités) et chacune des 25 professions de santé, sans qu'il soit possible de prioriser les spécialités connaissant les tensions les plus fortes. Le texte renvoie par ailleurs la mise en oeuvre de ces zonages à un décret simple, alors que les principes généraux communs aux zonages sont aujourd'hui fixés par décret en Conseil d'État, les méthodologies étant ensuite précisées par arrêté ministériel pour chaque profession et spécialité.
Votre rapporteur a donc proposé une rédaction alternative permettant de traduire effectivement dans la loi l'objectif de zonage spécifique voté par l'Assemblée nationale et partagé par votre commission, mais de mieux prendre en compte les conditions pratiques de son application ( amendement COM-293 ).
La commission a adopté cet article ainsi modifié.
Article 5 ter
(art. L. 2223-42 du
code général des collectivités
territoriales)
Élargissement de la compétence
d'établissement des certificats de décès
aux
médecins retraités et aux étudiants de troisième
cycle
Objet : Cet article, inséré par l'Assemblée nationale, propose d'ouvrir aux médecins retraités ainsi qu'aux étudiants de troisième cycle la possibilité d'établir des certificats de décès.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article a été adopté en séance publique à l'Assemblée nationale, à l'initiative de Marie Tamarelle-Verhaeghe et de plusieurs de ses collègues du groupe La République En Marche, avec l'avis favorable du Gouvernement et de la rapporteure, qui y a apporté plusieurs aménagements rédactionnels par sous-amendement.
A. L'ouverture de l'établissement des certificats de décès aux médecins retraités et aux étudiants de troisième cycle
1. Le maintien d'une compétence médicale obligatoire pour la réalisation d'un acte aux multiples enjeux
• Le présent article vise à ouvrir aux médecins retraités et aux étudiants suivant un troisième cycle de médecine en France la possibilité d'établir des certificats de décès. Il modifie en ce sens l'article L. 2223-42 du code général des collectivités territoriales, qui en l'état actuel du droit, réserve cette possibilité aux seuls médecins en exercice ( 1° ).
L'établissement des certificats de décès demeurera donc une compétence médicale.
• Le maintien de cette compétence dans le champ médical s'explique par les multiples enjeux attachés à cet acte.
Il est tout d'abord à noter que l'établissement d'un certificat de décès constitue une obligation administrative , qui conditionne la délivrance d'une autorisation de fermeture du cercueil.
L'article L. 2223-42 précise en outre que l'établissement de ce certificat doit être précédé d'un examen du patient décédé aux fins d'identifier les circonstances du décès ; la ou les causes du décès sont ensuite transmis à l'Institut national de la santé et de la recherche médicale.
L'établissement des certificats de décès constitue donc un enjeu à la fois administratif, médico-légal (dans les cas où des violences, par exemple, seraient constatées sur le corps du patient décédé), de santé publique et de veille sanitaire (l'examen doit par exemple permettre de détecter d'éventuelles maladies infectieuses dont la propagation devrait être prévenue).
Il s'agit par ailleurs bien évidemment d'un enjeu humain majeur : il arrive que des familles se trouvent démunies en l'absence de médecin venu constater le décès de leur proche.
2. La nécessité de répondre aux difficultés constatées sur le terrain pour l'établissement des certificats de décès
L'objet de l'amendement adopté par l'Assemblée nationale indique à ce titre que « depuis plusieurs années, la rédaction des certificats de décès se heurte à un nombre croissant de difficultés techniques et administratives aggravées par la raréfaction de la ressource médicale » et que « dans un certain nombre de zones sous-dotées, des familles se retrouvent en difficulté face au manque de médecins et à des délais d'attente intolérables avant d'obtenir le certificat de décès. Ainsi, il arrive parfois qu'aucun médecin ne se déplace dans les vingt-quatre heures suivant le décès ».
Face à cette situation, les internes seraient souvent sollicités pour constater un décès à l'hôpital - même si la signature de l'acte échoit bien entendu au médecin de plein exercice. La réforme proposée ne ferait donc que faciliter les choses tout en reconnaissance une situation de fait.
Le recours aux médecins retraités permettrait dans le même sens de pallier le manque de ressources médicales, dans les zones sous-denses notamment.
Votre rapporteur relève à ce titre qu'un décret du 10 mai 2017 27 ( * ) a prévu la rémunération de l'examen nécessaire à l'établissement d'un certificat de décès au domicile du patient ou en établissement social ou médico-social sur la base d'un forfait de 100 euros ; il s'agit ainsi d'inciter les médecins à se déplacer plus largement pour effectuer cet examen en rémunérant cet acte à hauteur de quatre consultations.
B. Un élargissement encadré par voie réglementaire
• Le 1° renvoie à un décret simple pris après avis du Conseil national de l'ordre des médecins la détermination des conditions dans lesquelles ce certificat pourra être établi lorsqu'il le sera par un étudiant de troisième cycle.
Selon les informations transmises à votre rapporteur, ce décret devrait réserver cette possibilité aux étudiants en fin de troisième cycle , en prévoyant la nécessité de valider un certain nombre de semestres pour avoir accès à cette compétence. L'objet de l'amendement adopté à l'Assemblée nationale précise à ce titre que la compétence d'établissement des certificats de décès sera acquise au cours de la deuxième des futures trois phases du troisième cycle, dite phase d'approfondissement, et validée par le maître de stage.
• Le 2° renvoie également à la voie réglementaire pour la détermination des modalités d'établissement des certificats de décès par les médecins retraités . L'objet de l'amendement indique sur ce point que ces médecins « figureront sur une liste de volontaires pour pouvoir être identifiés rapidement ».
Le décret devra également prévoir les conditions financières des actes pratiqués par les médecins retraités . Selon l'amendement, « ils bénéficieront, pour la rémunération perçue à ce titre, du régime applicable au cumul emploi retraite des médecins en zones sous-denses, régime renforcé dans le cadre du plan d'accès aux soins. Cette rémunération ne donnera donc pas lieu au versement de cotisations sociales ». La ministre a confirmé cette orientation lors de la séance publique en précisant que « les médecins retraités résidant dans les villages peuvent se déplacer mais ne souhaitent pas le faire aujourd'hui car ils paieraient des cotisations. Si nous les exonérons de cotisations sur ces 100 euros, ces visites pourraient les intéresser ».
II - La position de la commission
Votre commission salue l'élargissement de la compétence d'établissement des certificats de décès et le maintien d'une compétence médicale à ce titre. Elle souligne que la solution retenue permettra d'améliorer la réponse apportée aux familles sur le terrain tout en préservant un haut niveau de sécurité sanitaire et médico-légale.
Considérant que la réforme du statut des praticiens à diplôme hors Union européenne (Padhue) opérée par l'article 21 vise à aligner la situation de ceux de ces praticiens qui s'engageront dans un parcours de consolidation des compétences sur celle des étudiants de troisième cycle, elle a souhaité, par cohérence, étendre aux Padhue la compétence d'établissement des certificats de décès (amendement COM-294 du rapporteur ) . La rédaction proposée renvoie également au décret le soin de préciser les contours de cette compétence, qui devra être réservée aux Padhue en fin de formation.
La commission a adopté cet article ainsi modifié.
Article 5 quater
(art. L. 1434-4 du
code de la santé publique)
Révision tous les deux ans des
zonages
relatifs à la répartition de l'offre de soins
effectués par les ARS
Objet : Cet article, inséré par l'Assemblée nationale, propose de rendre obligatoire la révision tous les deux ans de la détermination des zones dites « sous-dotées et « sur-dotées ».
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte de l'adoption en séance publique à l'Assemblée nationale d'un amendement de notre collègue députée Delphine Bagarry, avec l'avis défavorable de la commission comme du Gouvernement.
• Il tend à modifier l'article L. 1434-4 du code de la santé publique, qui prévoit le principe du « zonage » des points du territoire caractérisés par une offre de soins insuffisante ou des difficultés dans l'accès aux soins (couramment désignés comme « zones sous-dotées ») et ceux caractérisés, au contraire, par un niveau d'offre de soins « particulièrement élevé », s'agissant des professions ayant mis en place un conventionnement sélectif (couramment désignées sous l'expression de « zones sur-dotées »).
Le même article précise que ce zonage est arrêté par le directeur général de l'ARS après concertation avec les représentants des professionnels de santé concernés.
Il prévoit enfin que ces zones font l'objet de « mesures destinées à réduire les inégalités en matière de santé et à favoriser une meilleure répartition géographique des professionnels de santé, des maisons de santé, des pôles de santé et des centres de santé ».
• La modification proposée consiste à prévoir que l'arrêté pris par le directeur général de l'ARS pour la détermination de ce zonage doit être révisé tous les deux ans.
En l'état actuel du droit , l'article R. 1434-43 du code de la santé publique 28 ( * ) prévoit que cet arrêté doit être révisé au moins tous les trois ans .
II - La position de la commission
Votre commission estime que la modification proposée n'est pas souhaitable, pour au moins deux raisons :
- en premier lieu, elle n'est pas utile dans la mesure où le cadre législatif actuel prévoit déjà le principe d'une révision tous les trois ans, en laissant la possibilité aux ARS d'y procéder plus fréquemment lorsque cela s'avère nécessaire ;
- en second lieu, le principe d'une révision obligatoire tous les deux ans pour l'ensemble du territoire conduirait à une dégradation de la lisiblité et de la stabilité des mesures visant à une meilleure répartition de l'offre de soins sur le territoire , ce qui aboutirait à une remise en cause de leur caractère incitatif.
Elle a en conséquence adopté, à l'initiative de son rapporteur, un amendement de suppression de cet article ( amendement COM-295 ).
La commission a supprimé cet article.
CHAPITRE III
Fluidifier les carrières
entre la ville et l'hôpital
pour davantage d'attractivité
Article 6
Habilitation
à légiférer par ordonnance pour modifier les statuts
et conditions d'exercice des personnels médicaux hospitaliers
Objet : Cet article propose d'habiliter le Gouvernement à légiférer par ordonnance, dans un délai de douze mois à compter de la publication de la présente loi, pour modifier les statuts et les conditions d'exercice des différentes catégories de personnels médicaux recrutés par les établissements de santé.
I - Le dispositif proposé
Dans le texte initial du projet de loi, l'article 6 constituait l'unique article du chapitre visant à « fluidifier les carrières entre la ville et l'hôpital pour davantage d'attractivité ».
A. Une simple habilitation à agir par voie d'ordonnance
• Le I habilite le gouvernement à prendre par ordonnance toute mesure visant à adapter les dispositions législatives relatives à trois catégories de personnels hospitaliers :
- les personnels médicaux et pharmaceutiques des établissements de santé, catégorie qui recouvre les praticiens hospitaliers (à temps plein ou temps partiel) et les personnels médicaux recrutés par contrat par les établissements de santé ;
- les personnels enseignants et hospitaliers des CHU 29 ( * ) , parmi lesquels les personnels permanents (c'est-à-dire les PU-PH et les MCU-PH 30 ( * ) ) constituent des corps spécifiques des PH comme des autres corps enseignants des universités. Aux termes de l'étude d'impact, ils exercent « de façon conjointe et indissociable une triple mission de soins, d'enseignement et de recherche à laquelle ils consacrent la totalité de leur activité professionnelle » ;
- les personnels médicaux employés dans les Ehpad, qui sont régis par les mêmes statuts hospitaliers que ceux des établissements publics de santé.
• Les adaptations qui seront opérées pourront porter à la fois sur les conditions d'exercice et sur les statuts de ces différents personnels.
|
Les emplois médicaux hospitaliers : Des statuts et conditions d'exercice très divers Les modifications à venir sont justifiées, selon le Gouvernement, par le fait que ces différentes catégories de personnels peuvent être recrutées selon des statuts et des conditions d'exercice très différents, qui ne sont pas également souples et donc également attractifs pour les professionnels. • Contrairement à ceux recrutés à temps partiel, les praticiens hospitaliers (PH) à temps plein n'ont ainsi pas la possibilité de réaliser une activité de ville en sus de leurs activités hospitalières . L'étude d'impact souligne à ce titre que, outre qu'elles constituent « un facteur limitant à l'attractivité de l'exercice hospitalier sous statut », notamment pour les jeunes générations de praticiens, les conditions actuelles de l'encadrement des activités extérieures des personnels sous statut apparaissent inadaptées « aux nouvelles formes d'organisation de l'activité hospitalière, dans le cadre de coopérations territoriales, notamment avec la ville ». • L'étude d'impact relève ensuite que la grande diversité des modalités de l'emploi médical contractuel à la disposition des établissements de santé ne suffit pas à résoudre leurs difficultés de recrutement. À côté des praticiens recrutés sous statut, les établissements peuvent en effet recourir à des praticiens par voie contractuelle, dont les conditions d'exercice diffèrent sensiblement - notamment du point de vue de leur rémunération et de la durée de leur contrat. Ce dernier mode de recrutement recouvre une multiplicité de supports statutaires, définis par voie réglementaire : on distingue ainsi, entre autres, des praticiens attachés, des cliniciens ou encore des praticiens adjoints contractuels. L'étude d'impact souligne à ce titre que « les spécificités propres à chaque forme de contrat constituent en définitive des contraintes qui pénalisent fortement la politique de recrutement des établissements publics pour répondre à ses besoins précis. Il résulte de cette situation le développement de mécanismes de recrutement alternatifs, dont, en particulier, le recours à l'intérim, et au global, une fragilisation des organisations et des activités hospitalières ». Source : Évaluation préalable annexée au présent projet de loi |
• Les adaptations opérées par ordonnance en réponse à ces difficultés poursuivront deux objectifs, détaillés par le texte de l'article :
- en premier lieu, le décloisonnement des parcours professionnels entre les différentes formes d'activité et d'exercice et le renforcement de l'attractivité hospitalière par la diversification des activités de ces personnels. Trois types d'activités sont visées à ce titre : l'activité hospitalière publique ; des activités partagées entre des structures sanitaires ou médico-sociales ; un exercice libéral, que celui-ci ait lieu ou non dans l'établissement de rattachement du professionnel concerné ;
- en second lieu, une meilleure réponse aux besoins des établissements de santé et la facilitation de l'intervention des professionnels libéraux à l'hôpital par la simplification et l'adaptation des conditions et des motifs de recrutement par voie contractuelle dans les établissements.
• Le II prévoit que l'ordonnance devra être prise dans un délai de douze mois à compter de la publication de la loi, et que le projet de loi de ratification devra ensuite être déposé devant le Parlement dans les trois mois suivant la publication de cette ordonnance.
B. Les orientations de la réforme annoncées par le Gouvernement
L'étude d'impact fournit plusieurs précisions quant à la nature des adaptations qui seront effectuées.
Il est en premier lieu prévu de créer un statut unique de praticien hospitalier qui fusionnera les statuts actuels de praticien hospitalier temps plein et de praticien des hôpitaux à temps partiel, le statut de PH devant demeurer « le mode privilégié d'emploi médical à l'hôpital ». Ce statut unique intégrera la conciliation d'une activité hospitalière publique et d'une activité hors établissement.
Il est ensuite envisagé de limiter le recours aux praticiens contractuels au cadre d'un contrat unique , et de supprimer en conséquence « les statuts de praticien contractuel, de praticien attaché et de clinicien, ainsi potentiellement que de praticien adjoint contractuel ». Ce contrat unique devra donner de la « souplesse » aux établissements publics de santé afin d'assurer les recrutements pour lesquels ils rencontrent le plus de difficultés. Le recours à l'emploi contractuel hospitalier sera cependant encadré afin d'assurer le caractère complémentaire de cette modalité d'emploi par rapport à l'emploi statutaire.
Interrogée par votre rapporteur, la DGOS a par ailleurs indiqué que l'ensemble de ces adaptations permettra indirectement de lutter contre l'intérim médical par deux biais : le renforcement de l'attractivité de l'exercice hospitalier en premier lieu ; la mise à disposition des établissements de davantage de professionnels, grâce à la modernisation du recrutement contractuel, pour faire face aux besoins ponctuels qui les contraignent aujourd'hui à recourir à l'intérim. Aux termes de la DGOS, « la combinaison de ces deux types de mesures » permettra « de lutter contre les dérives liées à l'intérim médical en lui faisant perdre son attractivité comparative ».
Les personnels hospitalo-universitaires verront enfin modifiées les dispositions encadrant leur activité libérale intrahospitalière.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale n'a pas apporté de modification à cet article.
III - La position de la commission
Ici encore, le texte proposé ne contient pas d'éléments de fond et se borne à annoncer les grandes orientations de réformes qui seront adoptées d'une part par voie d'ordonnance, et d'autre part et majoritairement par voie réglementaire - les dispositions encadrant l'exercice des personnels médicaux des hôpitaux étant essentiellement fixées par décret.
• Le flou est cependant d'autant plus prononcé sur cet article que les travaux préparatoires de ces réformes ont commencé très tardivement , après l'adoption du texte à l'Assemblée nationale. La DGOS a indiqué sur ce point qu' « un groupe de travail ad hoc , constitué de représentants des organisations syndicales de praticiens, d'étudiants, de la fédération hospitalière et des conférences hospitalières a été installé le 3 avril dernier. Sa méthode et son programme de travail ont été arrêtés pour les trois prochains mois. Quatre thématiques principales ont été identifiés et ont commencé à être abordées : l'entrée dans la carrière hospitalière simplifiée et sécurisée ; l'exercice sous statut unique de praticien hospitalier ; la diversification des praticiens hospitaliers ; la création d'un contrat unique ».
• Le cadre d'habilitation , s'il peut être éclairé par les orientations figurant dans l'étude d'impact et les précisions apportées à votre rapporteur par la DGOS, apparaît en outre particulièrement vague - ce point découlant d'ailleurs nécessairement du précédent.
Votre commission regrette en particulier que la nécessité de prendre en compte la question des rémunérations des PH dans la réforme à venir, afin à la fois de garantir l'attractivité de ce statut et de lutter contre le développement incontrôlé de l'intérim, ne figure pas explicitement dans le texte de l'article, quoique le Gouvernement ait annoncé son intention de travailler au moins indirectement sur ce point.
La conférence nationale des présidents de CME souligne à ce titre que « les établissements sont de plus en plus confrontés à des difficultés de fidélisation, avec des départs de l'hôpital public en raison des conditions d'exercice et des rémunérations particulièrement faibles en début de carrières », et conclut qu'il est « urgent et indispensable de créer un véritable choc d'attractivité et de fidélisation médicale à l'hôpital public ». Les représentants de la FHF ont par ailleurs mis en garde votre rapporteur contre toute libéralisation du recours aux contractuels qui pourrait être mise en oeuvre sur le fondement de cet article, et en particulier sur un déplafonnement des rémunérations des contractuels au-delà des grilles statutaires sans revalorisation équivalente des titulaires, qui constituerait « un signal délétère » pour les PH en poste en raison des iniquités induites au sein des équipes hospitalières.
Votre commission a en conséquence adopté, à l'initiative de son rapporteur, un amendement COM-296 précisant clairement que l'ordonnance, lorsqu'elle règlera ce point, devra aborder la question de l'encadrement des écarts de rémunération entre les personnels titulaires et contractuels - ce qui correspond aux intentions exprimées par le Gouvernement quant à la lutte contre le développement de l'intérim médical.
• Votre rapporteur relève enfin que les orientations figurant dans l'étude d'impact répondent, au moins partiellement, aux préoccupations exprimées en 2018 par la conférence nationale des présidents de CME dans sa contribution à la stratégie de transformation du système de santé. Celles-ci visaient notamment à revitaliser un statut de PH apparaissant trop éclaté afin de mettre en avant sa mission de service public et à reconnaitre statutairement les différentes missions non cliniques assumées en pratique par les PH.
La commission a adopté cet article ainsi modifié .
Article
6 bis A [nouveau]
(art. L. 6152-1 du code de la santé
publique)
Régulation des situations de concurrence entre les
activités des praticiens hospitaliers à temps complet
Objet : Cet article, inséré par la commission, précise la portée de la possible limitation des activités des praticiens hospitaliers démissionnaires dès lors qu'elles peuvent entrer en concurrence avec celles de leur établissement et ajoute une limitation similaire pour les praticiens exerçant à temps non complet.
L'article 6 vise à renforcer l'exercice partagé entre la ville et l'hôpital dans le but de renforcer l'attractivité de l'exercice hospitalier et de renforcer les coopérations entre la ville et l'hôpital. Si ces objectifs ne peuvent qu'être partagés, il convient de se montrer prudent sur les effets de concurrence qui pourraient en résulter au sein d'un territoire, au détriment de l'hôpital public.
Votre rapporteur a en conséquence proposé à la commission un amendement COM-297 visant à compléter l'article L. 6152-5-1 du code de la santé publique.
En l'état actuel du droit, celui-ci pose le principe d'une possible interdiction aux praticiens démissionnaires d'un établissement public d'entrer en concurrence avec cet établissement pendant les deux ans suivant la fin de leurs fonctions . Le décret d'application de cette interdiction n'a cependant jamais été pris - en raison semble-t-il de sa rédaction trop large, qui pourrait poser la question d'éventuels problèmes de constitutionnalité.
L'amendement procède en conséquence à plusieurs précisions quant au champ d'application de cette interdiction (durée maximale de 24 mois dans un rayon maximal de 10 kilomètres autour de l'établissement d'exercice), aux personnels concernés (les praticiens hospitaliers exerçant au moins à 50 %) et aux conséquences du non respect de cette interdiction (possibilité de prévoir le versement d'une indemnité).
Il est proposé de prévoir également une limitation des éventuelles situations de concurrence directe entre les différentes activités des praticiens hospitaliers exerçant à temps non complet , selon les mêmes modalités, mais avec une sanction consistant en la fin de l'autorisation d'exercer à temps partiel.
Dans les deux cas, les modalités d'application concrète de ce principe sont renvoyées à un décret en Conseil d'État.
La commission a adopté cet article additionnel ainsi rédigé.
Article 6 bis
(art. L. 6151-3 du code
de la santé publique)
Obligation pour les professeurs des
universités-praticiens hospitaliers
en consultanat de
réaliser une partie de leurs activités hospitalières
en
dehors des centres hospitaliers universitaires
Objet : Cet article, inséré par l'Assemblée nationale, prévoit l'obligation pour les professeurs des universités-praticiens hospitaliers (PU-PH) en consultanat de réaliser une partie de leurs activités hospitalières dans des établissements de santé publics non universitaires ainsi que dans des établissements sociaux ou médico-sociaux.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte de l'adoption par l'Assemblée nationale en séance publique d'un amendement de Marie Tamarelle-Verhaeghe et de plusieurs de ses collègues du groupe La République En Marche, avec l'avis favorable de la commission comme du Gouvernement.
• La modification proposée porte sur l'article L. 6151-3 du code de la santé publique, qui prévoit le principe de la fin des fonctions hospitalières des PU-PH à la fin de l'année universitaire au cours de laquelle ils atteignent la limité d'âge fixée pour les PH (soit 67 ans pour les personnels nés à partir du 1 er janvier 1955 31 ( * ) ), ainsi qu'une dérogation à ce principe : les PU-PH bénéficiant d'une prolongation d'activité ont la possibilité de demander à poursuivre, en qualité de consultants, des fonctions hospitalières , à l'exclusion cependant de celles de chef de pôle ou de structure interne. Cette période de prolongation d'activité hospitalière est appelée « consultanat ».
Il est proposé de préciser qu'une partie des fonctions hospitalières du praticien en consultanat devra être réalisée dans un ou plusieurs établissements de santé publics non universitaires, ou encore dans des établissements sociaux ou médico-sociaux (ESMS) publics . L'objet de l'amendement indique que cette activité pourrait avoir lieu pendant une demi-journée à une journée par semaine.
Un tempérament à cette obligation est apporté pour les cas dans lesquels les fonctions hospitalières du consultant ne pourraient être accomplies en dehors d'un CHU : le praticien ne sera alors pas tenu d'effectuer des activités cliniques, mais devra réaliser « une activité d'expertise et de conseil portant sur le fonctionnement des établissements dans la région ou le territoire dans lequel il exerce ». Cette disposition vise les situations dans lesquelles le praticien en consultanat serait expert dans une discipline très pointue, comme par exemple la génétique, qui ne trouverait pas d'application directe en dehors d'un CHU. La DGOS précise sur ce point qu'il s'agira alors pour le consultant de « faire partager l'expérience acquise tout au long de sa carrière, en matière d'organisation ou de coopération dans le champ de sa spécialité, en matière de recherche ou de management médical, ou encore en matière de formation au sein des établissements ».
Les conditions de mise en oeuvre de ces obligations nouvelles sont renvoyées à un décret simple .
• Selon les précisions figurant dans l'objet de l'amendement et celles apportées en séance publique par notre collègue député Olivier Véran, la mesure ainsi proposée poursuit un triple objectif :
- faire bénéficier les établissements non universitaires de l'expertise des PU-PH en consultanat, ce qui permettra à ces établissements de diversifier les profils de leurs praticiens ;
- initier ou consolider des dynamiques de collaborations hospitalières et de constitution d'équipes territoriales par l'investissement de praticiens seniors, et renforcer plus largement le décloisonnement entre les centres universitaires et les hôpitaux périphériques ;
- faire connaître renforcer les établissements périphériques et ainsi renforcer leur attractivité pour les internes et étudiants qui accompagneraient le praticien en consultanat.
II - La position de la commission
Si votre rapporteur n'est pas hostile aux objectifs de la mesure proposée, il émet plusieurs réserves quant à son inscription dans la loi . Il souligne en premier lieu que le statut de consultant permet d'ores et déjà, sur la base du volontariat, l'exercice de fonctions à l'extérieur de l'établissement d'affectation. Il s'interroge ensuite sur l'intérêt d'obliger des hyperspécialistes à intervenir sur des sujets d'organisation générale de santé au terme de leur carrière.
Ces observations étant faites, la commission a adopté deux amendements de son rapporteur proposant un aménagement rédactionnel et une coordination ( amendements COM-340 et COM-337 ).
La commission a adopté cet article ainsi modifié.
Article 6 ter
(art. 107 de la loi
n° 86-33 du 9 janvier 1986
portant dispositions statutaires
relatives à la fonction publique hospitalière)
Application
sélective du recrutement sous statut à temps non complet
dans
la fonction publique hospitalière
Objet : Cet article, inséré par l'Assemblée nationale, propose de limiter la possibilité d'un exercice mixte sous statut hospitalier à temps non complet à certaines professions de santé énumérées par décret.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte de l'adoption en séance publique de deux amendements identiques portés par nos collègues députés Marie Tamarelle-Verhaeghe (LaReM) et Cyrille Isaac-Sibille (Modem) ainsi que plusieurs membres de leurs groupes respectifs, avec l'avis favorable du Gouvernement.
• Il modifie l'article 107 de la loi du 9 janvier 1986, qui constitue le titre IV du statut général des fonctionnaires de l'État et des collectivités territoriales et règle spécifiquement le statut des fonctionnaires hospitaliers. Dans sa rédaction actuelle, cet article dispose que ce titre IV est applicable aux fonctionnaires nommés dans des emplois permanents à temps non complet, sous réserve des dérogations qui seraient rendues nécessaires par la nature de ces emplois, et qui sont prévues par décret en Conseil d'État.
La rédaction proposée vise à indiquer que ce titre IV est applicable « aux fonctionnaires relevant des corps mentionnés dans un décret en Conseil d'État nommés dans des emplois permanents à temps non complet », c'est-à-dire que le statut de la fonction publique hospitalière vaudra pour les professionnels de santé exerçant à temps non complet dans un établissement hospitalier, à condition qu'ils figurent sur une liste établie au niveau réglementaire . Le même décret établira les dérogations à ce principe.
• Selon les indications figurant dans l'objet de ces deux amendements, l'objectif de cette nouvelle rédaction est de permettre aux établissements de recruter sous statut des professionnels exerçant à temps partiel à l'hôpital , ce qui permettra aux professionnels ainsi recrutés de cumuler une activité libérale de ville et une activité hospitalière .
Il s'agirait ainsi, pour les professions concernées, de renforcer l'attractivité du secteur hospitalier grâce à la possibilité d'un exercice mixte dans un cadre statutaire ; celui-ci offre en effet la garantie d'un déroulement de carrière dans un corps de la fonction publique, le bénéfice du régime indemnitaire attaché à ce corps ainsi qu'une protection sociale avantageuse, notamment en cas de maladie.
Il est par ailleurs précisé que le dispositif sera ciblé « sur les professions pour lesquelles la mixité d'exercice fait sens », ce qui vise notamment les professions de la filière rééducation, et singulièrement les masseurs-kinésithérapeutes.
• Votre rapporteur souligne cependant que le véritable apport de cette disposition -dans la mesure où l'exercice mixte à l'hôpital est en réalité déjà possible- réside dans le fait qu'elle permettra de faire une application sélective du recrutement sous statut à temps non complet : les établissements employant des praticiens de la fonction publique hospitalière pourront recruter des fonctionnaires hospitaliers à temps non complet pour la liste de corps qui sera énumérée par le décret.
Interrogée sur la portée de cette évolution, la DGOS a ainsi indiqué que cette disposition permettrait de sécuriser la possibilité d'ouvrir l'exercice mixte pour un certain nombre de professions sans pour autant généraliser la possibilité de recruter des fonctionnaires à temps non complet .
II - La position de la commission
Votre commission est favorable à cet article, mais souligne cependant que sa portée devrait demeurer limitée . Ainsi que plusieurs des professions entendues l'ont indiqué, l'exercice mixte sous statut hospitalier est en réalité déjà possible ; les freins observés à sa diffusion relèvent en réalité davantage de contraintes administratives et d'obstacles financiers que de problèmes statutaires .
Les syndicats représentatifs des masseurs-kinésithérapeutes ont ainsi indiqué que le faible niveau des salaires ainsi que les contraintes liées à l'affiliation dans différents régimes de sécurité sociale constituent les véritables raisons du faible développement de l'exercice mixte. Il a par ailleurs été indiqué, dans le même sens, que l'exercice mixte ne devrait concerner qu'un nombre marginal d'infirmiers libéraux.
La commission a adopté cet article sans modification .
TITRE II
CREER UN COLLECTIF DE SOINS AU SERVICE DES
PATIENTS ET MIEUX STRUCTURER L'OFFRE DE SOINS DANS LES TERRITOIRES
CHAPITRE IER
Promouvoir les projets territoriaux de
santé
Article 7 A
(art. L. 1111-2 du code
général des collectivités territoriales)
Reconnaissance
de la promotion de la santé
comme compétence partagée
des collectivités territoriales avec l'État
Objet : Cet article, introduit par l'Assemblée nationale, ajoute la « promotion de la santé » aux compétences partagées entre l'Etat et les collectivités territoriales.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été inséré par la commission des affaires sociales de l'Assemblée nationale, avec l'avis favorable de son rapporteur Thomas Mesnier, à l'initiative du député Olivier Véran et de plusieurs de ses collègues du groupe La République En Marche.
Il modifie l' article L. 1111-2 du code général des collectivités territoriales , qui prévoit que les communes, les départements et les régions concourent avec l'Etat, notamment, « à l'administration et à l'aménagement du territoire, au développement économique, social, sanitaire , culturel et scientifique (...) » , pour y ajouter la promotion de la santé .
Pour l'auteur de l'amendement, il s'agit de reconnaître le rôle et l'impact des politiques locales, notamment en matière d'urbanisme ou encore de transports, sur la promotion et l'amélioration de la santé publique.
II - La position de la commission
Cet article vise à mettre l'accent sur l'implication importante au quotidien des collectivités territoriales en matière de promotion de la santé et leur capacité à insuffler de la prévention et de l'éducation à la santé dans les différentes politiques dont elles ont la charge.
Il s'agit bien seulement de reconnaître une réalité qui s'exprime déjà à travers de nombreuses interventions ou initiatives des différents niveaux de collectivités , comme c'est par exemple le cas à travers les contrats locaux de santé conclus entre les collectivités ou leurs groupements et les ARS et qui peuvent porter, spécifiquement, « sur la promotion de la santé, la prévention, les politiques de soins et l'accompagnement médico-social et social. » 32 ( * )
En ajoutant au « développement sanitaire » la « promotion de la santé » , en « miroir » de ces dispositions du code de la santé publique au sein du code général des collectivités territoriales, cette mesure présente une portée symbolique ; elle fait timidement entrer les enjeux de prévention dans ce projet de loi.
Sous réserve de ce constat, la commission a adopté cet article sans modification.
Article 7 B
(art. L. 1411-2-1
[nouveau] du code de la santé publique)
Association des
collectivités territoriales
à la mise en oeuvre de la
politique de santé
Objet : Cet article, inséré par l'Assemblée nationale, tend à préciser que les collectivités territoriales sont associées à la politique de santé et peuvent définir des objectifs particuliers en la matière.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit par la commission des affaires sociales, avec l'avis défavorable de son rapporteur, à l'initiative du député Cyrille Isaac-Sibille et de plusieurs membres du groupe du Modem.
Il crée un nouvel article L. 1411-2-1 au sein du code de la santé publique , visant à préciser :
- d'une part, que les collectivités territoriales sont associées à la mise en oeuvre de la politique de santé et des plans et programmes de santé qui en résultent, ceci « dans le cadre des compétences qui leur sont reconnues par la loi et dans le respect des conventions les liant à l'État » ;
- d'autre part, qu'elles peuvent définir, sur leur territoire, des objectifs particuliers ciblés sur la promotion de la santé telle que définie au 2° de l'article L. 1411-1 du code de la santé publique 33 ( * ) ; elles informent le préfet et le directeur général de l'ARS du contenu de ces objectifs.
II - La position de la commission
Cet article entend traduire, comme l'article 7 A précédent, la volonté des représentants des collectivités territoriales d'être effectivement associés aux politiques de santé mises en oeuvre sur les territoires.
Si la commission ne peut que partager cette intention, elle note toutefois que l'article introduit par l'Assemblée nationale n'a qu'une portée limitée en reformulant, sans pour autant s'y substituer, des dispositions qui figurent déjà dans le code de la santé publique :
- l'article L. 1423-2 prévoit ainsi que le département « peut, dans le cadre de conventions conclues avec l'État, participer à la mise en oeuvre des programmes de santé » ,
- l'article L. 1424-1 reconnaît au conseil régional la possibilité de « définir des objectifs particuliers à la région en matière de santé » , ainsi que d'élaborer et mettre en oeuvre les actions régionales correspondantes, ce qui lui donne de fait une plus large portée que la rédaction proposée.
Par ailleurs, les collectivités territoriales sont saisies pour avis du projet régional de santé 34 ( * ) et sont représentées au sein de plusieurs instances qui en assurent le suivi et l'évaluation, en particulier la conférence régionale de la santé et de l'autonomie (CRSA), instance consultative, ou encore le conseil de surveillance des ARS.
Si l'on s'en tient à la lettre de la loi, les collectivités territoriales ne sont donc pas seulement associées à la « mise en oeuvre » de la politique de santé mais aussi à son élaboration et à son évaluation et plus que des « objectifs » elles définissent des actions, par exemple dans le cadre de contrats de santé locaux 35 ( * ) . Leur domaine d'intervention ne se limite pas, en outre, à celui de la « promotion de la santé » à savoir à la santé publique.
La rédaction de l'article 7 B apparaît ainsi très en-deçà de la réalité de la situation en se limitant à afficher un principe général a minima par ailleurs déjà présent sous bien d'autres formes dans la loi. Elle est surtout très en deçà de la réalité des attentes exprimées par les représentants des collectivités territoriales .
C'est la raison pour laquelle la commission a adopté les amendements identiques COM-278 de son rapporteur et COM-359 du rapporteur pour avis au nom de la commission de l'aménagement du territoire et du développement durable de suppression de l'article .
La commission a supprimé cet article.
Article 7 C
(art. L. 1411-11-1 du
code de la santé publique)
Création des équipes de
soins spécialisés
Objet : Cet article, inséré par l'Assemblée nationale, institue des « équipes de soins spécialisées » visant à assurer la coordination autour de médecins spécialistes d'une ou plusieurs spécialités.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été inséré par la commission des affaires sociales à l'initiative de son rapporteur Thomas Mesnier 36 ( * ) .
Il complète l' article L. 1411-11-1 du code de la santé publique, issu de la loi santé de janvier 2016 et instaurant l'équipe de soins primaires, pour introduire, selon la même logique, le concept d'équipe de soins spécialisés .
Cette équipe de soins est définie comme « un ensemble de professionnels de santé constitué autour de médecins spécialistes d'une ou plusieurs spécialités hors médecine générale , choisissant d'assurer leurs activités de soins de façon coordonnée avec l'ensemble des acteurs d'un territoire, dont les équipes de soins primaires, sur la base d'un projet de santé qu'ils élaborent entre eux. »
L'objectif est de contribuer avec les acteurs des soins de premier recours à la structuration des parcours de santé. L'intérêt est par ailleurs, d'après les services du ministère, d'introduire dans le code de la santé publique une disposition plus explicite sur les soins de deuxième recours qui ne sont définis à l'heure actuelle qu'en creux 37 ( * ) afin de reconnaître la pluralité des acteurs mobilisés dans la prise en charge des parcours de santé.
II - La position de la commission
Il est permis de s'interroger quant à la portée réelle du concept d'équipes de soins spécialisés introduit par cet article, alors même que celui d'équipes de soins primaires peine à s'imposer, avec seulement une trentaine de ces équipes recensées.
Si votre rapporteur a perçu l'enjeu de reconnaissance des différents acteurs porté par cet article, ce nouveau dispositif présente le risque d'ajouter de la confusion alors que le plan « Ma Santé 2022 » met l'accent sur la coordination des professionnels de santé et la structuration des soins de ville, de premier et deuxième recours, au sein des communautés professionnelles territoriales de santé (CPTS).
On peut s'étonner en outre que répondant à une logique de coopération et d'ouverture sur les partenaires, en premier lieu les équipes de soins primaires, il s'agisse d'abord, d'après la rédaction proposée, de conduire les médecins spécialistes à élaborer un projet « entre eux ».
Votre commission partage toutefois l'absolue nécessité de renforcer la coordination entre les acteurs de santé autour des besoins des patients, au service de la continuité et de la cohérence de leurs parcours de santé.
Le présent article contribue à répondre à cet objectif.
En conséquence, la commission a adopté cet article sans modification.
Article 7 D
(art. L. 1434-10 du code
de la santé publique)
Intégration des parlementaires
à la composition des conseils territoriaux de santé
Objet : Cet article, inséré par l'Assemblée nationale, prévoit la participation des parlementaires au conseil territorial de santé.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit par la commission des affaires sociales à l'initiative de plusieurs groupes (La République En Marche, Libertés et Territoires, Socialistes), avec un avis de sagesse du rapporteur.
Il complète l'article L. 1434-10 du code de la santé publique afin d'intégrer les députés et sénateurs « élus dans le ressort du territoire concerné » à la composition des conseils territoriaux de santé constitués par les directeurs généraux d'ARS.
Cette disposition avait déjà été adoptée par l'Assemblée nationale, à l'initiative du groupe La République En Marche et avec un avis favorable du Gouvernement, dans le cadre de l'examen en séance publique, le 31 janvier 2019, de la proposition de loi pour des mesures d'urgence contre la désertification médicale présentée par Guillaume Garot et les membres du groupe Socialistes et apparentés 38 ( * ) .
II - La position de la commission
Les conseils territoriaux de santé sont des instances consultatives instaurées par la loi « santé » de 2016, créés par les agences régionales de santé sur les territoires de démocratie sanitaire. Ils sont notamment chargés, en vertu du code de la santé publique, de participer à l'élaboration d'un diagnostic territorial partagé sur les besoins de santé du territoire et de contribuer à l'élaboration, le suivi et l'évaluation du projet régional de santé.
Cette instance encore jeune, dont le fonctionnement demeure inégal d'un territoire à l'autre, réunit des représentants des élus locaux aux côtés des différentes catégories d'acteurs du système de santé.
La disposition introduite par cet article présente un mérite : celui de mettre en exergue les limites de la suppression du cumul des mandats pour les parlementaires , qui conduit aujourd'hui à vouloir les associer à différentes instances au sein desquelles ils étaient auparavant bien souvent appelés à siéger en tant qu'élu local. Deux autres articles du projet de loi répondent à la même finalité ( cf . les articles 10 ter et 19 bis A).
On peut douter cependant de l'intérêt de ce palliatif, dont la mise en oeuvre n'est de surcroît pas conforme à la volonté exprimée par le Sénat au cours des travaux préparatoires 39 ( * ) à la loi n° 2018-699 du 3 août 2018 visant à garantir la présence des parlementaires dans certains organismes extérieurs au Parlement et à simplifier les modalités de leur désignation, de limiter le nombre des organismes extra-parlementaires et par là-même les sollicitations multiples de l'agenda des parlementaires afin de leur permettre de recentrer leur activité sur les travaux de leur assemblée.
C'est la raison pour laquelle la commission a adopté les amendements identiques COM-240 de son rapporteur et COM-203 de Michel Amiel et les membres du groupe La République En Marche de suppression de l'article. Par cohérence, elle a adopté une position semblable sur les deux autres articles introduisant la présence de parlementaires au sein d'instances locales.
La commission a supprimé cet article.
Article 7 E
(art. L. 1434-10 du code
de la santé publique)
Affirmation de la responsabilité
populationnelle
des acteurs de santé d'un territoire
Objet : Cet article, inséré par l'Assemblée nationale, affirme le principe de responsabilité des acteurs de santé d'un territoire dans la prise en charge des patients et l'amélioration de la santé de la population du territoire.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit en séance publique à l'initiative des groupes Libertés et Territoires, La République En Marche et Socialistes, avec un avis favorable de la commission et « très favorable » du Gouvernement.
Il inscrit, en tête de l'article L. 1434 10 du code de la santé publique relatif au conseil territorial de santé, la notion de responsabilité territoriale ou populationnelle , ainsi définie : « L'ensemble des acteurs de santé d'un territoire est responsable de l'amélioration de la santé de la population de ce territoire ainsi que de la prise en charge optimale des patients de ce territoire ».
Comme l'a rappelé la ministre en séance, cela traduit « l'idée que les acteurs de santé se sentent responsables du territoire où ils exercent et de la population dont ils ont la charge [et] s'organisent en conséquence », ce qui implique « un devoir de moyens et non une obligation de résultats » .
II - La position de la commission
La commission souscrit, bien entendu, à l'affirmation de la responsabilité globale et partagée des acteurs de santé à l'égard de la population d'un territoire donné : cette approche invite à dépasser les logiques de cloisonnement pour améliorer l'accès aux soins et la prévention et organiser la prise en charge coordonnée des patients.
Force est toutefois de constater la portée purement déclaratoire de cet article, cette responsabilité n'étant assortie d'aucune mesure d'application, ni de sanction.
Les professionnels de santé ont déjà à coeur d'apporter les soins nécessaires à la population : c'est d'ailleurs au coeur du serment d'Hippocrate des médecins et de leur code de déontologie. Ils ne peuvent évidemment avoir, au-delà, une obligation de résultat en matière d' « amélioration de la santé » de la population. Cette insertion ne modifie donc pas l'état du droit.
Face à ces constats, la commission a adopté l'amendement COM-360 présenté par le rapporteur pour avis au nom de la commission de l'aménagement du territoire et du développement durable de suppression de l'article .
La commission a supprimé cet article.
Article 7
(art. L. 1434-10, L. 1434-12, L.
1434-13,
L. 1441-5 et L. 1441-6 du code de la santé
publique)
Projets territoriaux de santé et conditions d'approbation
des projets des communautés professionnelles territoriales
de santé
Objet : Cet article institue, d'une part, des projets territoriaux de santé, élaborés à l'initiative des communautés professionnelles territoriales de santé (CPTS) et des établissements afin d'organiser une coopération entre les acteurs, et prévoit, d'autre part, un processus d'approbation des projets de santé des CPTS par les agences régionales de santé.
I - Le dispositif proposé
A. La formalisation de projets territoriaux de santé
• Le 1° du I complète l'article L. 1434-10 du code de la santé publique afin de prévoir l' établissement de projets territoriaux de santé .
Cet article L. 1434-10, dont la rédaction est issue de la loi du 26 janvier 2016 de modernisation de notre système de santé, institue, sur décision du directeur général de l'agence régionale de santé (ARS), un conseil territorial de santé 40 ( * ) chargé de participer à la réalisation d'un diagnostic territorial partagé identifiant les besoins sanitaires, sociaux et médico-sociaux de la population au niveau du territoire concerné.
Le a) complète en premier lieu ces dispositions afin de préciser que la réalisation de ce diagnostic territorial s'appuie non seulement sur les projets des équipes de soins primaires (ESP) et des communautés professionnelles territoriales de santé (CPTS), mais également sur les projets médicaux partagés des groupements hospitaliers de territoire (GHT) ainsi que sur les contrats locaux de santé pouvant être conclus entre l'ARS et les collectivités territoriales ou leurs groupements ; il prend par ailleurs en compte les projets médicaux des établissements de santé privés ainsi que ceux des établissements et services médico-sociaux.
Le b) institue le principe de projets territoriaux de santé et en précise les conditions d'élaboration ainsi que les objectifs :
- ces projets sont élaborés par des CPTS et des établissements et services de santé, sociaux et médico-sociaux , dont au moins une CPTS et au moins un établissement ou service de santé, dans le but de coordonner leurs actions ; il s'agit notamment de « décrire » les conditions d'amélioration de l'accès aux soins et de la coordination des parcours de santé sur le territoire concerné, ou encore les modalités de coopération interprofessionnelle mises en oeuvre pour améliorer la prise en charge des patients ;
- ils se fondent sur le diagnostic territorial partagé et « tiennent compte » des autres outils existants, à savoir les projets de santé des CPTS, le projet médical partagé des GHT, le projet territorial de santé mentale, les projets médicaux des établissements privés et les contrats locaux de santé. Ces différents « outils » sont présentés dans l'encadré ci-après ;
|
Les outils de coopération territoriale entre les acteurs • Projet médical partagé des groupements hospitaliers de territoire (GHT) En application de l'article L. 6132-1 du code de la santé publique (issu de la loi de modernisation de notre système de santé de janvier 2016), « Dans chaque groupement, les établissements parties élaborent un projet médical partagé garantissant une offre de proximité ainsi que l'accès à une offre de référence et de recours. » • Projets de santé des CPTS En application de l'article L. 1434-12 du code de la santé publique (issu de la loi de modernisation de notre système de santé de janvier 2016), les professionnels de santé membres de la communauté professionnelle territoriale de santé formalisent un projet de santé, qu'ils transmettent à l'agence régionale de santé, afin « d'assurer une meilleure coordination de leur action et ainsi concourir à la structuration des parcours de santé (...) et à la réalisation des objectifs du projet régional de santé ». • Projets territoriaux de santé mentale L'article L. 3221-2 du code de la santé publique (issu de la loi de modernisation de notre système de santé de janvier 2016) prévoit l'élaboration, à l'initiative des professionnels et établissements travaillant dans le champ de la santé mentale, d'un projet territorial de santé mentale, « dont l'objet est l'amélioration continue de l'accès des personnes concernées à des parcours de santé et de vie de qualité, sécurisés et sans rupture » . Etabli sur la base d'un diagnostic partagé, il associe l'ensemble des acteurs. Le directeur général de l'ARS peut en prendre l'initiative en l'absence d'initiative des professionnels. • Contrats locaux de santé L'article L. 1434-10 du code de la santé publique prévoit que « La mise en oeuvre du projet régional de santé peut faire l'objet de contrats locaux de santé conclus par l'agence [régionale de santé], notamment avec les collectivités territoriales et leurs groupements, portant sur la promotion de la santé, la prévention, les politiques de soins et l'accompagnement médico-social et social. » On en recense 305 en 2017 auxquels s'ajoutent 70 autres en projet. |
- participent à leur élaboration les associations agréées de patients et les collectivités territoriales, ainsi que, le cas échéant, les hôpitaux et services des armées après autorisation du ministre de la défense.
Le projet territorial de santé est soumis à l'approbation du directeur général de l'ARS, après avis du conseil territorial de santé . Il appartient à l'ARS d'apprécier sa cohérence avec le projet régional de santé et la pertinence du territoire défini par le projet.
• Les 4° et 5° procèdent à des coordinations concernant l'application de ces dispositions à Saint-Pierre et Miquelon où le projet territorial de santé n'est pas rendu applicable.
B. L'approbation par l'ARS des projets de santé des CPTS
• Le 2° du I modifie l'article L. 1434-12 du code de la santé publique relatif aux communautés professionnelles territoriales de santé (CPTS) 41 ( * ) , afin de prévoir que le projet de santé que ses membres formalisent est soumis à l'approbation du directeur général de l'ARS . Comme pour le projet territorial de santé, ce dernier se prononce au regard des objectifs du plan régional de santé et de la pertinence du territoire d'action de la CPTS.
• Le 3° du I précise que seuls les projets de santé de CPTS approuvés pourront servir de base à la conclusion par l'ARS de contrats territoriaux de santé prévus à l'article L. 1434-13 pour répondre aux besoins de santé identifiés dans les diagnostics territoriaux.
Ces contrats permettent de définir le projet et les engagements des signataires, les moyens qu'ils y consacrent, les modalités de financement, de suivi et d'évaluation. Des crédits du fonds d'intervention régional (FIR) peuvent y être consacrés.
• Le II prévoit enfin une mesure transitoire concernant les CPTS ayant déjà transmis leur projet de santé et conclu un contrat territorial de santé à la date d'entrée en vigueur de la loi : ce projet sera réputé approuvé, sauf opposition de leur part dans un délai de six mois.
D'après l'étude d'impact, on recense, en décembre 2018, 224 projets de CPTS . Les données transmises à votre rapporteur permettent de préciser que 74 CPTS ont en avril 2019 contractualisé avec l'ARS afin d'obtenir des financements et que cette contractualisation prend la forme d'un contrat territorial de santé dans seulement une dizaine de cas, souvent pour des situations plus matures. Dans les autres cas, la contractualisation a pris la forme plus simple d'un contrat d'objectifs et de moyens, permettant un financement d'amorçage, englobant la rédaction du projet de santé.
Dans le projet du Gouvernement, l'approbation du projet de santé des CPTS par l'ARS emportera plusieurs conséquences non négligeables : elle permettra comme à l'heure actuelle (quoique le principe de l'approbation ne soit pas aujourd'hui juridiquement requis) l'octroi de financements par l'ARS ; elle devrait également être le socle de l'éligibilité aux futurs financements plus pérennes des CPTS par l'assurance maladie , sur la base de l'accord conventionnel en cours de négociation ; enfin, comme le relève l'étude d'impact, ce sera le moyen de reconnaître les professionnels de santé participant à « un cadre d'exercice coordonné », condition sur la base de laquelle les acteurs conventionnels pourront décider des conditions de modulation de la rémunération des professionnels de santé, comme l'a également prévu la loi de financement de la sécurité sociale pour 2019.
II - Les modifications adoptées par l'Assemblée nationale
Outre des précisions rédactionnelles, l'Assemblée nationale a adopté des amendements visant à :
- étendre la participation des associations agréées d'usagers et des collectivités territoriales à la mise en oeuvre et à l'évaluation du projet territorial de santé , au-delà de son élaboration (amendements présentés par des députés des groupes UDI, Agir et Indépendants, Modem et Socialistes) ;
- préciser ou compléter le contenu du projet territorial de santé :
en y présentant les propositions relatives à l'accès aux soins des personnes en situations de précarité et confrontées à des inégalités de santé (amendements présentés par des membres des groupes Les Républicains, Modem, Gauche démocrate et républicaine, La France insoumise) ;
en y décrivant les modalités d'amélioration de la continuité des soins en lien avec l'ensemble des parties prenantes et des professionnels concernés (amendements présentés par des membres des groupes Modem et La République En Marche, sous-amendés par le Gouvernement pour y supprimer la mention de l'organisation de la permanence des soins) ;
en y intégrant l' accès aux soins des personnes en situation de handicap ou à mobilité réduite (amendement présenté par des membres de La République En Marche) ;
- prévoir que les projets territoriaux de santé font l'objet d'une évaluation par le conseil territorial de santé (amendements présentés par le rapporteur ainsi que par des membres des groupes La République En Marche et Libertés et territoires) ;
- préciser que les projets de santé des CPTS s'appuient sur les contrats locaux de santé lorsqu'ils existent (amendements présentés par des députés des groupes Socialistes et Les Républicains) ;
- substituer à l'approbation par l'ARS du projet de santé des CPTS une procédure de « silence vaut acceptation » (amendements du rapporteur et de membres du groupe Les Républicains) ;
- supprimer la possibilité pour les ARS, en cas de carence d'initiative des professionnels, de s'y substituer pour constituer des CPTS (amendement du rapporteur), afin de préserver le caractère souple et à la main des professionnels de santé de ce dispositif ; cette faculté - à laquelle votre commission s'était alors opposée - avait été ouverte par la loi « santé » de 2016 instituant les CPTS ;
- prévoir, au niveau de chaque département, au moins une réunion annuelle de concertation entre l'ARS et les élus du territoire - parlementaires et élus locaux - sur le bilan et les orientations du plan régional de santé, l'accès aux soins et l'évolution de l'offre de santé (amendement présenté par des membres du groupe Modem).
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
Si l'outil se veut intégrateur des différentes démarches engagées par ailleurs, le projet territorial de santé n'en demeure pas moins une strate supplémentaire d'un édifice déjà particulièrement lourd .
Le Gouvernement reconnaît d'ailleurs, dans l'étude d'impact, que les différents objets de coordination existants ( cf . encadré plus haut), « dessinent un « mille-feuille » complexe et peu lisibl e pour les acteurs de santé comme pour les collectivités territoriales ». Le projet territorial de santé doit, dans ce contexte, « dessiner une cohérence d'ensemble » et favoriser la lisibilité de ces outils, en étant « le lieu d'articulation de ces différentes démarches » .
On peut douter toutefois de la logique de simplification portée par ce dispositif. Or, ces projets ou outils sont chronophages pour les professionnels qui s'y engagent et leur empilement, au fil des textes, sur des périmètres divers, aboutit à un déficit de lisibilité pour les acteurs du système de santé eux-mêmes.
Votre commission a toutefois pris en compte la nécessité d'apporter une certaine stabilité juridique aux dispositifs existants, dont les acteurs de terrain commencent juste à se saisir. Elle a également été attentive au fait de préserver la souplesse de chacun des dispositifs, pour accompagner les dynamiques locales sans imposer de carcans rigides aux acteurs de terrain .
Ce sont deux aspects essentiels sur lequel ont insisté nos collègues Yves Daudigny, Catherine Deroche et Véronique Guillotin dans une communication sur l'organisation territoriale de la santé présentée le 15 mai devant la commission, s'agissant notamment des communautés professionnelles territoriales de santé (CPTS) qui se constituent avec des périmètres et des projets très variables mais répondant dans tous les cas à un objectif d'amélioration des prises en charge des patients.
Cet article s'inscrit en ce sens dans la continuité des outils de coordination mis en place par la loi « santé » de 2016, en particulier les CPTS qui forment le socle de la restructuration des soins de ville souhaitée par le Gouvernement dans le cadre du plan « Ma Santé 2022 ». Il repose sur un équilibre entre la volonté d'inciter les acteurs à s'organiser et le souci de conserver un cadre suffisamment souple.
La commission a ainsi considéré que le projet territorial de santé pouvait constituer un levier de coordination des acteurs au service du décloisonnement entre la ville et l'hôpital , en faisant un pont entre des projets jusqu'alors juxtaposés. Cela va d'ailleurs dans le sens de plusieurs initiatives de terrain puisque certains projets de CPTS intègrent cette dimension, y compris en associant les acteurs hospitaliers, notamment pour améliorer la continuité des prises en charge en sortie d'hospitalisation.
Il serait à cet égard souhaitable que ce dispositif soit une opportunité de renforcer la démocratie sanitaire, alors que les conseils territoriaux de santé mis en place depuis la loi « santé » de 2016 ont un fonctionnement hétérogène et pas encore, d'après des auditions conduites par votre rapporteur, le rôle d'impulsion qu'ils pourraient avoir.
Sous réserve de ces constats, la commission a apporté plusieurs ajustements à cet article :
- pour associer les unions régionales de professionnels de santé (URPS) à l'élaboration des projets territoriaux de santé , conformément à leur rôle d'appui aux professionnels libéraux de par leurs compétences techniques et leur connaissance des territoires ( amendement COM-299 du rapporteur) ;
- pour recentrer le contenu du projet territorial de santé , afin de permettre aux acteurs de cibler leur action sur un nombre limité de priorités, en s'adaptant aux besoins des territoires ; la commission a ainsi adopté l' amendement COM-244 de son rapporteur revenant sur plusieurs ajouts apportés par l'Assemblée nationale, comme la prise en compte des personnes en situation de handicap ou de précarité, en considérant que ces enjeux relèvent de la thématique générale de l'accès aux soins et sont déjà pris en compte dans les objectifs du projet régional de santé ;
- pour substituer à l'approbation par l'ARS du projet territorial de santé une procédure de « silence vaut acceptation » parallèlement aux évolutions proposées par l'Assemblée nationale concernant les projets des CPTS ( amendement COM-245 du rapporteur) ;
- pour rendre explicite la possibilité de contractualisation entre les ARS et les porteurs de projets territoriaux de santé, afin d'accompagner les projets les plus matures ( amendement COM-246 du rapporteur) ;
- de nature rédactionnelle , pour mentionner la « mise en oeuvre » du projet au-delà de sa seule « élaboration » par les acteurs du territoire, pour mettre en cohérence la terminologie du texte avec la suppression du principe trop rigide de l'approbation des projets des CPTS par les ARS, devenu une validation, ou encore pour supprimer des dispositions redondantes ( amendements COM-242, COM-241, COM-243 du rapporteur) ;
- enfin, pour supprimer, par coordination avec la position adoptée aux articles 7C, 10 ter et 19 bis A, la participation de parlementaires à la réunion de concertation prévue avec l'ARS (amendement COM-204 de Michel Amiel et les membres du groupe La République En Marche) et préciser les conditions de représentation des maires en leur sein ( amendements COM-113 et COM-112 de Jean-Pierre Grand).
La commission a adopté cet article ainsi modifié.
Article 7 bis A
(art. L. 6323-1-2 et L. 6323-3
du code de la santé publique)
Extension aux facultés de
pharmacie et d'odontologie
du conventionnement avec des centres et maisons
de santé universitaires
Objet : Cet article, inséré par l'Assemblée nationale, propose d'ouvrir le conventionnement avec des centres ou maisons de santé universitaires à des UFR de pharmacie ou d'odontologie, au-delà des seules UFR de médecine.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit en séance publique à l'initiative de Francis Vercamer et de plusieurs de ses collègues du groupe UDI, Agir et Indépendants, avec un avis favorable du rapporteur et du Gouvernement.
A l'heure actuelle, le label universitaire des centres de santé pluridisciplinaires et des maisons de santé pluriprofessionnelles , ayant pour objet le développement de la formation et de la recherche en soins primaires, repose, en application des articles L. 6323-1-2 et L. 6323-3 du code de la santé publique, sur une convention tripartite avec l'ARS et un établissement public à caractère scientifique, culturel et professionnel comportant une unité de formation et de recherche (UFR) de médecine.
D'après les informations transmises par les services ministériels, on comptait, en décembre 2018, dix maisons de santé universitaires et deux centres de santé universitaires répartis dans six régions.
Cet article étend la possibilité de conventionnement aux établissements comportant une UFR de pharmacie ou d'odontologie .
II - La position de la commission
La commission approuve cette mesure de nature à contribuer au développement de la formation et de la recherche dans les domaines pharmaceutiques et odontologiques, en renforçant le caractère interdisciplinaire des centres et maisons de santé universitaires.
Cette nouvelle possibilité de conventionnement peut contribuer à renforcer l'attractivité de l'exercice ambulatoire.
La commission a adopté cet article sans modification.
Article 7 bis
(art. L. 4311-1 du code
de la santé publique)
Possibilité pour les infirmiers
d'adapter la posologie
de certains traitements et de prescrire certains
produits en vente libre
Objet : Cet article, inséré par l'Assemblée nationale, autorise les infirmiers, d'une part, à adapter la posologie de certains traitements sur la base des résultats d'analyses de biologie et, d'autre part, à prescrire des produits antiseptiques ou sérums physiologiques en vente libre.
I - Le dispositif adopté par l'Assemblée nationale
Cet article, introduit par la commission des affaires sociales et qui résulte de l'adoption de plusieurs amendements, complète l'article L. 4311-1 du code de la santé publique relatif aux compétences des infirmiers.
• Le 1° a été introduit à l'initiative du rapporteur Thomas Mesnier et de députés du groupe La République En Marche.
Il vise à permettre aux infirmiers d' adapter la posologie de certains traitements sur la base des résultats d'analyses de biologie médicale.
Cette possibilité concernerait uniquement des traitements figurant sur une liste fixée par arrêté pris près avis de la HAS ; cela pourrait ainsi concerner, selon les auteurs de l'amendement, des anticoagulants ou de l'insuline. Elle s'inscrirait selon un protocole préétabli et dans le cadre d'un exercice coordonné, défini en référence aux équipes de soins primaires (ESP) ou communautés professionnelles territoriales de santé (CPTS) ; le médecin traitant du patient pourrait s'y opposer a priori et devrait être informé a posteriori en cas d'adaptation du traitement.
Les conditions d'application de cette disposition sont renvoyées à un décret, qui permettra de définir le contenu générique du protocole à établir par l'équipe de soins ou encore les modalités d'information des patients.
• Le 2° est issu d'un amendement présenté par la députée Annie Chapelier et d'autres membres du groupe La République En Marche, adopté contre l'avis du rapporteur qui a considéré la mesure d'ordre réglementaire.
Il vise à élargir le droit de prescription des infirmiers aux solutions et produits antiseptiques ainsi qu'au sérum physiologique en vente libre .
L'article L. 4311-1 du code de la santé publique ouvre déjà la possibilité aux infirmiers, lorsqu'ils agissent sur prescription médicale et sauf indication contraire du médecin, de prescrire à leurs patients des dispositifs médicaux inscrits sur une liste 42 ( * ) établie par arrêté.
Pour les auteurs de l'amendement, si cet arrêté, en date du 20 mars 2012, autorise les infirmiers à prescrire des pansements ou compresses stériles, il ne vise pas en revanche les solutions et produits antiseptiques indispensables au nettoyage des plaies, qui ne sont pas des dispositifs médicaux.
II - La position de la commission
Comme l'ont rappelé les représentants des infirmiers auditionnés, la possibilité d'adapter la posologie de certains traitements conduit à régulariser et sécuriser une pratique courante au quotidien . Cette mesure, strictement encadrée et s'inscrivant dans un exercice coordonné, constitue une source de simplification pour les patients , en leur évitant de revoir systématiquement leur médecin, et contribue à libérer du temps médical.
De même, ouvrir aux infirmiers la possibilité de prescrire, au-delà des compresses, les solutions antiseptiques nécessaires au traitement des plaies apparaît comme une mesure pragmatique, de bon sens, facilitant également la vie des patients et leur parcours de soins.
Outre une précision rédactionnelle ( amendement COM-248 du rapporteur), la commission a ajusté la rédaction proposée :
- d'une part, pour sécuriser le dispositif en précisant par arrêté les pathologies associées aux traitements susceptibles d'être adaptés par l'infirmier ( amendement COM-247 du rapporteur) ;
- d'autre part, pour prévoir que cette faculté peut également s'exercer dans un exercice coordonné en maison ou centre de santé ( amendement COM-300 du rapporteur).
La commission a adopté cet article ainsi modifié.
Article 7 ter A
[nouveau]
(art. L. 4311-1 du code de la santé
publique)
Possibilité de désignation d'un infirmier
référent
Objet : Cet article, inséré par la commission, autorise les infirmiers, vise à rendre possible la désignation d'un infirmier comme référent au sein d'une équipe de soins.
La commission a adopté, avec l'avis favorable du rapporteur, l'amendement COM-166 présenté par Yves Daudigny et les membres du groupe socialiste et républicain, visant à compléter l'article L. 4311-1 du code de la santé publique relatif aux compétences des infirmiers pour ouvrir la possibilité de désignation d'infirmier référent ou « de famille ». Ce dernier serait chargé d'assurer la coordination clinique de proximité des patients en perte d'autonomie ou en affection de longue durée, en liaison avec le médecin traitant et le pharmacien correspondant, dans le cadre d'un projet de santé.
Le Sénat avaient déjà adopté une disposition similaire à l'occasion de l'examen du projet de loi de financement de la sécurité sociale pour 2019, en inscrivant alors cette mesure dans le cadre des expérimentations ouvert par l'article 51 de la loi de financement de la sécurité sociale pour 2018.
La commission a adopté cet article additionnel ainsi rédigé .
Article 7 ter
(art. L. 4322-1 du code de la santé
publique)
Clarification des missions des pédicures-podologues
Objet : Cet article, inséré par l'Assemblée nationale, a pour objet de sécuriser juridiquement l'exercice de la profession de pédicure-podologue sans en modifier les missions.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte d'amendements adoptés en commission puis en séance publique par l'Assemblée nationale sur la proposition de Thomas Mesnier, rapporteur.
L'article L. 4322-1 du code de la santé publique, qui définit les compétences ainsi que le champ d'intervention des pédicures-podologues, a vu sa rédaction clarifiée et complétée par la loi de modernisation de notre système de santé de 2016 43 ( * ) . Cet article dispose dans son premier alinéa que « les pédicures-podologues, à partir d'un diagnostic de pédicurie-podologie qu'ils ont préalablement établi, ont seuls qualité pour traiter directement les affections épidermiques, limitées aux couches cornées et les affections unguéales du pied, à l'exclusion de toute intervention provoquant l'effusion de sang . »
Or, cette définition ne correspond pas à la pratique quotidienne des pédicures-podologues, car certains traitements qui relèvent de leur domaine de compétence provoquent couramment des saignements : il en va ainsi du traitement de l'ongle incarné ou de la verrue plantaire. Dans le but de sécuriser juridiquement l'exercice des missions des pédicures-podologues, la commission des affaires sociales de l'Assemblée nationale a donc adopté un amendement supprimant l'exclusion de toute intervention provoquant l'effusion de sang.
Toutefois, afin de lever une éventuelle ambigüité quant à l'étendue des compétences des pédicures-podologues, l'Assemblée nationale a ensuite adopté en séance publique un amendement visant à exclure du champ de leurs interventions les « affections nécessitant un traitement chirurgical ».
II - La position de la commission
L'Ordre national des pédicures-podologues considère que la rédaction adoptée par l'Assemblée nationale est problématique en ce qu'elle revient à exclure du champ d'intervention des professionnels concernés, non certains actes ou interventions comme le fait le droit actuel, mais certaines affections .
Ceci pourrait en effet introduire de nouvelles ambiguïtés : par exemple, l'ongle incarné pourrait dans certains cas être considéré comme une « affection nécessitant un traitement chirurgical » alors qu'il est soigné, la plupart du temps, par un pédicure-podologue dans son cabinet, comme le prévoit l'article R. 4322-1 du code de la santé publique.
Afin de lever cette ambiguïté tout en conservant l'équilibre recherché par l'Assemblée nationale, qui ne modifie pas en pratique les contours du métier des pédicures-podologues, votre commission a adopté un amendement COM-249 du rapporteur visant à exclure du champ de leurs missions « toute intervention chirurgicale » .
La commission a adopté cet article ainsi modifié.
Article 7 quater
(art. L. 5125-1-1 A
du code de la santé publique
et art. L. 162-31-1
du code de la sécurité sociale)
Pharmacien
correspondant dans le cadre d'un exercice coordonné
Objet : Cet article, inséré par l'Assemblée nationale, vise à renforcer le dispositif de pharmacien correspondant en inscrivant sa mise en oeuvre dans un exercice coordonné et non plus dans le cadre d'un protocole de coopération.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit par la commission des affaires sociales à l'initiative de son rapporteur Thomas Mesnier.
Il ajuste le dispositif de pharmacien correspondant introduit par la loi « HPST » du 21 juillet 2009 dans le cadre des protocoles de coopération entre professionnels de santé ouverts par l'article 51 de cette loi 44 ( * ) .
En application de ces dispositions, dont le principe est inscrit au 7° de l'article L. 5125-1-1 A du code de la santé publique relatif aux missions du pharmacien d'officine, un pharmacien désigné comme correspondant au sein de l'équipe de soins par le patient peut, à la demande du médecin ou avec son accord, renouveler périodiquement des traitements chroniques, ajuster au besoin leur posologie et effectuer des bilans de médications destinés à en optimiser les effets.
• Le I modifie ces dispositions :
- pour sortir le dispositif de pharmacien correspondant du cadre des protocoles de coopération , jugé restrictif puisqu'aucun protocole n'a été validé en ce sens par la HAS depuis 2009 ;
- pour inscrire cette compétence des pharmaciens d'officine, en contrepartie, dans le cadre d'un exercice coordonné , défini en référence aux équipes de soins primaires, communautés professionnelles territoriales de santé, centres ou maisons de santé pluriprofessionnels ;
- pour supprimer la possibilité d'effectuer dans ce cadre des bilans de médications destinés à optimiser les effets des traitements. En effet, cette mention n'est plus utile dès lors que la réalisation de bilans de médication relève désormais du droit commun conventionnel 45 ( * ) , en étant ainsi incluse dans la mission des pharmaciens d'officine, au même article, de proposer « des conseils et prestations destinés à favoriser l'amélioration ou le maintien de l'état de santé des personnes » .
• Le II supprime par coordination la possibilité ouverte par la loi de financement de la sécurité sociale pour 2019 46 ( * ) , dans le cadre des expérimentations pour l'innovation au sein du système de santé définies à l'article L. 162-31-1 du code de la sécurité sociale, de désigner des pharmaciens correspondants en dehors des protocoles de coopération.
• Le III prévoit, à titre dérogatoire pour une période maximale de trois ans, la fixation par arrêté - et non par voie conventionnelle - du montant et des modalités de rémunération des pharmaciens correspondants.
D'après les indications transmises par les services ministériels, l'objectif est de ne pas différer la mise en application d'un dispositif qui pourrait trouver un déploiement rapide et massif, sans attendre la conclusion de négociations entre les partenaires conventionnels. La rémunération des pharmaciens s'impliquant dans ce dispositif pourrait être d'abord forfaitaire, mais aucune indication plus précise n'a été transmise à votre rapporteur.
II - La position de la commission
La commission a approuvé, au moment de l'examen du projet de loi de financement de la sécurité sociale pour 2019, la possibilité de déroger à titre expérimental au cadre - contraint - des protocoles de coopération pour la mise en oeuvre du dispositif de pharmacien correspondant.
Cette étape, qui n'a pas trouvé le temps de se déployer, aurait pu constituer un préalable à la généralisation du dispositif et à son inscription dans le droit commun. On peut s'étonner que sans en attendre le bilan, l'Assemblée nationale a tenu à aller plus loin dans la mise en oeuvre de cette mesure.
D'après les indications du ministère, le recours à l'expérimentation risquait de ralentir le déploiement du dispositif, en nécessitant des appels à candidatures, ce qui paraît, à certains égards, paradoxal pour un cadre qui se veut souple et réactif. Pour autant, il aurait permis d'affiner des modalités de rémunération qui sont renvoyées dans un premier temps et à titre dérogatoire à un arrêté avant d'envisager que les discussions conventionnelles en définissent le modèle économique.
Sur le fond, votre commission reconnaît toutefois l' intérêt du dispositif de pharmacien correspondant pour améliorer le suivi des patients atteints de pathologies chroniques et partage donc l'objectif de l'inscrire dans un cadre de droit commun pérenne pour en permettre -enfin - le déploiement.
Sous réserve de modifications formelles (amendements COM-379 et COM-301 du rapporteur), la commission a adopté cet article ainsi modifié.
Article 7 quinquies A [nouveau]
(art. L. 5125-1 du code
de la santé publique)
Missions des pharmacies d'officine
Objet : Cet article, inséré par la commission, actualise la définition des missions des pharmacies d'officine.
A l'initiative de notre collègue Yves Daudigny et des membres du groupe socialiste et républicain, et avec l'avis favorable du rapporteur, la commission a adopté l' amendement COM-164 visant à actualiser les missions des officines telles que définies à l'article L. 5125-1 du code de la santé. Il s'agit notamment de les mettre en cohérence avec celles dévolues au pharmacien d'officine en application de l'article L. 5125-1-1 A du même code, qui se sont étoffées au cours des dernières années (vaccination, conseil, etc.), et de prendre en compte le fait que les produits vendus ne se limitent pas au seul champ du médicament.
La commission a adopté cet article additionnel ainsi rédigé .
Article 7 quinquies
(art. L. 5125-1-1 A du code de
la santé publique)
Délivrance par des pharmaciens de
médicaments
sur prescription médicale obligatoire
Objet : Cet article, inséré par l'Assemblée nationale, autorise les pharmaciens d'officine, sous condition de formation préalable et d'information du médecin traitant, à délivrer des médicaments dans le cadre de protocoles et d'un exercice coordonné.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit par la commission des affaires sociales à l'initiative de son rapporteur.
Comme le souligne le rapport, cette mesure est « inspiré[e] du système suisse « Net Care », ainsi que d'expériences québécoises et écossaises, permettant aux pharmaciens de dispenser des produits de santé de premier recours pour des situations simples en suivant des arbres de décision bâtis entre pharmaciens et médecins. »
Pourraient être concernés des médicaments délivrés normalement sur ordonnance, pour certaines urgences comme le traitement de cystites aiguës ou de certaines angines microbiennes, après réalisation d'un test rapide d'orientation diagnostique et d'évaluation.
Cette disposition reprend une préconisation formulée par une commission d'enquête de l'Assemblée nationale sur l'égal accès aux soins sur l'ensemble du territoire 47 ( * ) , qui visait d'autres pathologies comme la conjonctivite, la rhinite allergique, la sinusite, les verrues, l'eczéma, les mycoses, l'impetigo, etc. Un des objectifs est d'éviter aux patients de se rendre aux urgences pour des affections qui ne le nécessitent pas.
• À cet effet, le I complète l'article L. 5125-1-1 A du code de la santé publique, relatif aux missions des pharmaciens, pour les autoriser à délivrer des médicaments dans les conditions suivantes :
- la liste des médicaments concernés est fixée par arrêté pris après avis de la HAS ;
- leur délivrance intervient sur la base de protocoles définis par cette même Haute Autorité, qui préciseraient notamment les conditions de prescription et de délivrance des médicaments par les pharmaciens ;
- les pharmaciens doivent s'inscrire dans un exercice coordonné dans le cadre d'une ESP, d'une CPTS, d'un centre ou d'une maison de santé ;
- un décret fixera notamment les conditions de formation préalable des pharmaciens et les modalités d'information du médecin traitant.
Le II fixe l' entrée en vigueur de cette disposition au 1 er janvier 2020 .
• On peut souligner que lors de l'examen, fin janvier 2019, de la proposition de loi pour des mesures d'urgence contre la désertification médicale présentée par Guillaume Garot et les membres du groupe Socialistes et apparentés, la commission des affaires sociales de l'Assemblée nationale a supprimé un article introduisant une disposition de même portée, dans un cadre expérimental 48 ( * ) .
En séance publique, Adrien Taquet, secrétaire d'Etat, avait estimé que la prescription directe par les pharmaciens d'officine semblait à ce stade « prématurée » , et qu'elle ne faisait pas d'ailleurs consensus parmi les parties prenantes, risquant ainsi « de mettre en concurrence des professions à un moment où les faire coopérer davantage serait préférable. »
La ministre Agnès Buzyn a exprimé une position similaire lors du vote de cet amendement dans le cadre du présent projet de loi, se prononçant favorablement sur le fond mais exprimant des réserves quant à la méthode, à défaut de concertation préalable et d'accord entre les professions concernées , des syndicats de médecins ayant manifesté leur opposition à ce texte.
II - La position de la commission
Votre commission est attentive à toute mesure susceptible de renforcer les coopérations entre professionnels de santé et d'améliorer l'accès aux soins pour nos concitoyens, en limitant le recours par défaut aux services d'urgences pour des cas inappropriés et en libérant de facto du temps médical. Le maillage territorial des officines conduit les pharmaciens à jouer un rôle clé en ce sens.
Les réserves qu'a pu susciter cet article sont, outre les questions de méthode, notamment liées au fait qu'il conduit à transférer la responsabilité du diagnostic, toujours complexe, du médecin vers le pharmacien.
Pour autant, ce pas supplémentaire est encadré de nombreuses précautions (protocoles, formation préalable des pharmaciens, avis de la HAS, etc.) et devra notamment procéder d'un dialogue étroit entre médecins et pharmaciens dans l'élaboration des « arbres de décision ».
La commission a adopté cet article sans modification.
Article
7 sexies A
(art. L. 4151-1 du code de la santé
publique)
Vaccination des enfants par des sages-femmes
Objet : Cet article, inséré par l'Assemblée nationale, vise à autoriser les sages-femmes à prescrire et pratiquer les vaccinations de l'enfant, et non plus seulement celles du nouveau-né.
I - Le dispositif adopté par l'Assemblée nationale
Cet article résulte de l'adoption en séance publique à l'Assemblée nationale, avec les avis favorables du rapporteur de la commission des affaires sociales 49 ( * ) et du Gouvernement, d'un amendement présenté par la députée Bérengère Poletti (La République En Marche).
Aux termes de l'article L. 4151-2 du code de la santé publique, les sages-femmes sont aujourd'hui autorisées à prescrire et pratiquer les vaccinations de la femme et du nouveau-né, ainsi que de l'entourage de l'enfant dès la grossesse de la mère et au cours de la période postnatale, soit huit semaines après l'accouchement 50 ( * ) . Dans un souci d'extension de la couverture vaccinale en France, l'article 7 sexies A propose d'ouvrir la possibilité aux sages-femmes de prescrire et pratiquer les vaccinations de l'enfant, et non plus seulement celles du nouveau-né, dans des conditions définies par décret. La liste des vaccinations pouvant être pratiquées par les sages-femmes sera établie par un arrêté du ministre chargé de la santé.
À l'heure actuelle, un arrêté du 10 octobre 2016 fixe la liste des vaccinations que les sages-femmes sont autorisées à pratiquer chez les femmes, les nouveau-nés et les personnes de l'entourage de l'enfant ou de la femme enceinte.
Il reviendra à la Haute Autorité de santé (HAS) de se prononcer sur les vaccinations susceptibles d'être réalisées par les sages-femmes. La HAS pourra proposer des vaccinations autres que les 11 vaccinations obligatoires du jeune enfant prévues à l'article L. 3111-2 du code de la santé publique. En juillet 2018, la HAS avait déjà publié, à la suite d'une saisine de la direction générale de la santé du ministère des solidarités et de la santé, des recommandations sur l'extension des compétences des professionnels de santé en matière de vaccination antigrippale.
II - La position de la commission
Cette disposition s'inscrit dans une logique de renforcement des opportunités vaccinales au cours du parcours de santé. Dans le cadre du plan « Priorité Prévention », la Haute Autorité de santé (HAS) devrait rendre, au cours du second semestre 2019 à la demande de la ministre des solidarités et de la santé, un avis sur l'élargissement à d'autres professions de santé des compétences vaccinales pour la réalisation d'autres vaccinations de l'enfant et de l'adulte. Il reviendra au pouvoir réglementaire de fixer, par arrêté, les vaccins qui pourraient être administrés par les sages-femmes.
Votre commission a adopté un amendement de coordination COM-302 de son rapporteur tendant à étendre au territoire des îles Wallis et Futuna l'article L. 4151-2 du code de la santé publique dans sa rédaction résultant de l'adoption du présent projet de loi.
La commission a adopté cet article ainsi modifié.
Article
7 sexies B
(art. L. 4161-1 et L. 5125-1-1 A du code de
la santé publique)
Prescription de vaccins par des pharmaciens
Objet : Cet article, inséré par l'Assemblée nationale, vise à étendre la possibilité aux pharmaciens d'officine de prescrire certains vaccins soumis à prescription médicale obligatoire.
I - Le dispositif adopté par l'Assemblée nationale
Cet article résulte de l'adoption en séance publique à l'Assemblée nationale, avec les avis favorables de la commission et du Gouvernement, d'un amendement de la députée Agnès Firmin Le Bodo (UDI, Agir et Indépendants).
Cet amendement part du constat qu'à l'avenir, un certain nombre de vaccins pourraient évoluer du statut de médicaments à prescription médicale facultative à celui de médicaments à prescription médicale obligatoire (PMO), sous l'impulsion de la réglementation européenne 51 ( * ) et de l'introduction sur le marché de plus en plus de vaccins en procédure centralisée.
L'amendement vise à tenir compte de cette possible évolution, notamment pour le vaccin contre la grippe, en étendant, à l'article L. 5125-1-1 A du code de la santé publique relatif aux compétences des pharmaciens d'officine, la possibilité pour ces derniers de prescrire certains vaccins soumis à PMO, dans des conditions fixées par arrêté après avis de l'agence nationale de sécurité du médicament et des produits de santé (ANSM). Par coordination, l'article L. 4161-1 du même code est modifié afin d'exclure des dispositions relatives à l'exercice illégal de la médecine les pharmaciens qui prescrivent des vaccins et effectuent des vaccinations.
Pour rappel, les compétences vaccinales des pharmaciens ont évolué depuis la mise en oeuvre de l'expérimentation de l'administration par les pharmaciens du vaccin contre la grippe saisonnière dans quatre régions 52 ( * ) : Auvergne-Rhône-Alpes, Nouvelle Aquitaine, Hauts-de-France et Occitanie.
Le rapport d'évaluation de la première phase de l'expérimentation pour la saison 2017-2018 transmis par la direction générale de la santé du ministère des solidarités et de la santé au Parlement indique que près de 5 000 pharmaciens des deux premières régions pilotes, Auvergne-Rhône-Alpes et la Nouvelle Aquitaine, se sont portés volontaires.
Le rapport conclut à une forte implication des pharmaciens engagés dans le dispositif. Compte tenu de l'engouement de la profession, la possibilité d'administrer le vaccin contre la grippe a été généralisée à tous les pharmaciens par l'article 59 de la loi de financement de la sécurité sociale pour 2019 53 ( * ) .
Il reviendra à la Haute Autorité de santé (HAS) et à l'agence nationale de sécurité du médicament et des produits de santé (ANSM) de se prononcer sur les vaccins concernés par cette extension. Dans un premier temps, sous réserve de l'avis de ces agences, le Gouvernement indique qu'un vaccin contre la grippe, dont l'autorisation de mise sur le marché européenne prévoit une prescription médicale, pourrait être prescrit par les pharmaciens.
II - La position de la commission
La commission a adopté cet article sans modification.
Article 7 sexies C
(art. L. 4342-1 du code de la
santé publique)
Adaptation des prescriptions par des orthoptistes
Objet : Cet article, inséré par l'Assemblée nationale, tend à donner la possibilité aux orthoptistes d'adapter, dans le cadre d'un renouvellement, les prescriptions médicales de verres correcteurs et de lentilles de contact oculaire.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte d'un amendement adopté en séance publique par l'Assemblée nationale sur proposition de Mireille Robert du groupe La République En Marche et de plusieurs de ses collègues.
La filière visuelle est structurée en France autour d'un médecin spécialiste, l'ophtalmologue, qui s'appuie sur deux autres professions, les orthoptistes et les opticiens-lunetiers 54 ( * ) . Au 1 er janvier 2017, la prise en charge des troubles et des pathologies de la vue était confiée à 46 308 professionnels de santé : 5 947 ophtalmologues (13 % du total), dont 85,8 % en exercice libéral ou mixte (libéral et salarié), 4 643 orthoptistes (10 %, dont 63 % en exercice libéral ou mixte) et 35 718 opticiens-lunetiers (77 %) 55 ( * ) .
Les compétences respectives de ces trois professions sont régies par le code de la santé publique. En particulier, la profession d'orthoptiste, profession paramédicale dont la pratique comprend des actes d'exploration, de rééducation et de réadaptation de la vision sur la prescription d'un médecin, relève des articles L. 4342-1 à L. 4342-7 et R. 4342-1 à R. 4342-8.
Entre 2000 et 2017, le nombre d'orthoptistes a plus que doublé (4 643 contre 2 176, tous modes d'exercice confondus) et celui des opticiens-lunetiers a plus que triplé, tandis que le nombre d'ophtalmologues augmentait à un rythme voisin de celui de la population globale 56 ( * ) . Cette évolution divergente a incité les pouvoirs publics à adopter, à partir de 2007, des mesures visant à étendre les compétences des orthoptistes et des opticiens-lunetiers . Ces derniers bénéficient ainsi de délégations d'actes portant sur le renouvellement et l'adaptation des prescriptions d'optique médicale 57 ( * ) .
S'agissant des orthoptistes, l'article L. 162-12-22 du code de la sécurité sociale, introduit par la LFSS pour 2016 58 ( * ) , a mis en place, d'une part, un contrat de coopération en vue d'inciter le médecin à recruter ou à former un orthoptiste et, d'autre part, un contrat collectif en vue d'inciter au développement de coopérations entre les professionnels de santé pour la réalisation de consultations ophtalmologiques au sein des maisons de santé et des centres de santé. Par ailleurs, l'article L. 4011-1 du code de la santé publique autorise des protocoles de coopération organisant un transfert d'activités entre les acteurs de la filière visuelle.
La rédaction actuelle de l'article L. 4342-1 du code de la santé publique, fixant le cadre de la pratique de l'orthoptie, résulte de la loi de santé de 2016 59 ( * ) , laquelle a notamment introduit la possibilité pour les professionnels concernés de prescrire certains dispositifs d'orthoptie de manière à éviter pour le patient des allers-retours peu utiles entre l'orthoptiste et l'ophtalmologiste.
Cet article dispose ainsi dans son sixième alinéa que l'orthoptiste « peut prescrire ou, sauf indication contraire du médecin, renouveler les prescriptions médicales des dispositifs médicaux d'orthoptie, hors verres correcteurs d'amétropie et lentilles de contact oculaires correctrices , dont la liste est fixée par arrêté des ministres chargés de la santé et de la sécurité sociale pris après avis de l'Académie nationale de médecine ».
|
Arrêté du 31 mars 2017 fixant la liste des
dispositifs médicaux
Article 1 er Lors des soins orthoptiques reçus par un patient, l'orthoptiste est autorisé, sauf indication contraire du médecin, à prescrire à ce patient les dispositifs médicaux suivants : - rondelle oculaire stérile et sparadrap ; - cache oculaire et système ophtalmologique d'occlusion à la lumière ; - prisme souple autocollant ; - filtre d'occlusion partielle ; - filtre chromatique ou ultraviolet ; - loupe destinées aux personnes amblyopes de moins de 20 ans ; - aide visuelle optique destinée aux personnes amblyopes de moins de 20 ans. Article 2 Lors des soins orthoptiques reçus par un patient, l'orthoptiste est autorisé, sauf indication contraire du médecin, à renouveler pour ce patient une prescription médicale d'un des dispositifs médicaux suivants : - canne blanche. |
Si les orthoptistes peuvent aujourd'hui réaliser un bilan visuel dans le cadre du renouvellement ou de l'adaptation des corrections optiques, en application de l'article R. 4342-2 du code de la santé publique, ils sont donc tenus de demander aux médecins prescripteurs de rédiger l'ordonnance de verres correcteurs ou de lentilles de contact correspondant au diagnostic orthoptique.
L'article 7 sexies C modifie l'article 4342-1 du code de la santé publique afin de donner aux orthoptistes la possibilité d'adapter, à l'instar des opticiens-lunetiers, les prescriptions médicales initiales de verres correcteurs et de lentilles de contact dans le cadre d'un renouvellement, sauf opposition du médecin.
Il supprime pour cela l'exclusion des verres correcteurs d'amétropie et lentilles de contact oculaires correctrices des dispositifs pouvant être prescrits par les orthoptistes ou dont ces derniers peuvent renouveler la prescription ( 1° ).
Il insère, après le sixième alinéa, un alinéa précisant que l'orthoptiste peut adapter, dans le cadre d'un renouvellement, les prescriptions médicales initiales des verres correcteurs et des lentilles de contact oculaire, sauf opposition du médecin ( 2° ).
Il prévoit enfin que les conditions de cette adaptation seront précisées par un décret en Conseil d'État pris après avis de l'Académie nationale de médecine ( 3° ).
II - La position de la commission
Dans son rapport annuel de 2018 sur l'application des lois de financement de la sécurité sociale, la Cour des comptes consacre un chapitre à la filière visuelle, caractérisée par de fortes inégalités d'accès aux soins d'ordre géographique et financier . En effet, à la différence d'autres pays (Royaume-Uni, Allemagne), les ophtalmologues constituent en France le premier recours aux soins visuels. Or ils sont inégalement répartis sur le territoire et pratiquent généralement des dépassements d'honoraires. La Cour prévoit que la forte contraction prévisible de la démographie des ophtalmologues jusqu'en 2030 risque d'accentuer ces difficultés.
L'article 7 sexies C poursuit le mouvement d'extension des compétences des auxiliaires médicaux de la filière optique , en l'occurrence des orthoptistes .
Le dispositif proposé est toutefois en-deçà de la recommandation formulée en 2018 par la Cour des comptes d'« élargir l'offre de premier recours aux soins visuels, en autorisant les orthoptistes à diagnostiquer et à traiter les troubles de la vision et les opticiens-lunetiers ceux de la réfraction, sous réserve d'un approfondissement du contenu de leur formation et d'un renvoi systématique à un ophtalmologue des situations pathologiques excédant leur champ de compétence ainsi étendu (...) ». Une telle extension du champ de compétences des orthoptistes serait réservée à ceux qui entreprendraient une formation complémentaire de niveau master, portant ainsi leur niveau de formation de bac +3 à bac +5.
En effet, la Cour des comptes observe que les extensions de compétences autorisées depuis 2007 ont eu jusqu'à présent des effets marginaux . Ainsi, la délivrance d'équipements d'optique médicale continue à reposer pour l'essentiel sur les ophtalmologues : selon la Cnam, les renouvellements par les opticiens ne concernaient en 2013 que 10 % des délivrances d'équipements. En outre, entre août 2015 et fin 2017, moins de 1 % des bilans visuels ont été réalisés par un orthoptiste dans le cadre autorisé par la loi.
Ce dispositif reste également en-deçà des préconisations d'un rapport d'information de la commission de 2014 60 ( * ) qui soulignait que « dans un contexte de difficultés croissantes d'accès aux soins d'ophtalmologie dans plusieurs régions, et alors que les jeunes professionnels formés en orthoptie et en optométrie aspirent à davantage de reconnaissance, l'organisation de la filière doit impérativement être clarifiée. » Le rapport recommandait en particulier de mieux préciser les compétences respectives des orthoptistes et des optométristes , ces derniers relevant actuellement d'une « zone grise », et d'adapter le cas échéant leur formation.
Si la mesure proposée semble aller dans le bon sens et pourrait être source d'économies pour l'assurance maladie, elle ne devrait donc pas significativement désengorger les cabinets d'ophtalmologie. Alors qu'une réflexion plus globale se poursuit sur la répartition des compétences entre les métiers de la filière, une nouvelle mesure ponctuelle , dont la cohérence avec la réorganisation d'ensemble de la filière n'est pas démontrée, est assurément insuffisante .
Le Gouvernement s'est engagé à lancer une mission destinée à faire des propositions en la matière, en lien avec l'amélioration de l'organisation de la formation au sein de cette filière, afin de la rendre plus intégrée et mieux adaptée aux enjeux auxquels elle est confrontée. Dans ce cadre, l'intérêt du développement de l'exercice en pratique avancée, en application de l'article L. 4301-1 du code de la santé publique, pourrait utilement être envisagé. La commission souhaite que ces travaux aboutissent à un texte d'ensemble consacré à l'organisation de la filière visuelle.
À l'initiative de son rapporteur, votre commission a donc adopté un amendement COM-251 de suppression .
La commission a supprimé cet article.
Article
7 sexies
(art. L. 5125-23 du code de la santé
publique)
Substitution d'un médicament en rupture de stock par un
pharmacien
Objet : Cet article, inséré par l'Assemblée nationale, vise à permettre aux pharmaciens de substituer à un médicament d'intérêt thérapeutique majeur signalé en rupture de stock un autre médicament selon un protocole établi par l'agence nationale de sécurité du médicament et des produits de santé.
I - Le dispositif adopté par l'Assemblée nationale
Afin de faire face au problème de plus en plus prégnant des ruptures d'approvisionnement de certains médicaments essentiels, cet article, qui résulte de l'adoption en commission des affaires sociales de l'Assemblée nationale d'un amendement de son rapporteur, propose de permettre aux pharmaciens de substituer à un médicament d'intérêt thérapeutique majeur signalé en rupture de stock un autre médicament, sans qu'il ait à obtenir au préalable l'accord exprès du médecin prescripteur, selon un protocole établi par l'agence nationale de sécurité du médicament et des produits de santé (ANSM) après consultation des professionnels de santé et des associations d'usagers du système de santé.
Cette nouvelle possibilité de substitution a pour objectif de permettre au pharmacien, dans un souci de préservation de la continuité des soins, de répondre à une situation de rupture d'un médicament essentiel susceptible de mettre en jeu le pronostic vital du patient ou d'entraîner une perte de chance importante pour ce dernier.
Lorsqu'un tel médicament sera signalé en rupture de stock, l'ANSM procédera à la publication des spécialités qui pourront être délivrées par le pharmacien en substitution, dans le cadre d'une recommandation établie après consultation des professionnels de santé et des associations d'usagers du système de santé agréées.
Cette recommandation apportera les garanties nécessaires en termes de pertinence et de sécurité, en précisant notamment les modalités d'administration et les posologies des médicaments de substitution adaptées aux situations cliniques.
Le pharmacien sera tenu, en outre, d'inscrire sur l'ordonnance le nom du médicament de substitution délivré et d'informer le prescripteur du remplacement.
II - La position de la commission
La reconnaissance au pharmacien d'un pouvoir de substitution d'un médicament essentiel par un autre médicament répondant à la même indication et sans accord préalable du médecin prescripteur constitue l'une des principales propositions de la mission d'information du Sénat sur les pénuries de médicaments et de vaccins, publiées en octobre 2018 61 ( * ) .
La commission a adopté cet article sans modification.
Article 7 septies A
[nouveau]
(art. L. 162-9, L. 162-12-2 et L. 162-12-9 du code de la
sécurité sociale)
Possibilité d'une négociation
conventionnelle sur la mise en place d'avantages financiers pour les
professionnels de santé interrompant leur activité pour cause de
maternité ou de paternité
Objet : Cet article additionnel, inséré par la commission, fait figurer la mise en place d'avantages financiers pour les chirurgiens-dentistes, sages-femmes, infirmiers, masseurs-kinésithérapeutes et auxiliaires médicaux interrompant leur activité pour cause de maternité ou de paternité dans le champ de la négociation conventionnelle.
Le présent article additionnel résulte de l'adoption par votre commission d'un amendement COM-303 de son rapporteur, qui tend à autoriser les partenaires conventionnels à négocier la mise en place d'un avantage financier au bénéfice des chirurgiens-dentistes, des sages-femmes, des auxiliaires médicaux, des infirmiers et des masseurs-kinésithérapeutes interrompant leur activité pour cause de maternité ou de paternité.
En l'état actuel du droit, les auxiliaires médicaux conventionnés bénéficient, en cas d'interruption de leur activité pour cause de maternité, d'un régime indemnitaire comprenant une allocation forfaitaire de 3 311 euros et des indemnités journalières forfaitaires de 54,43 euros. Selon la DGOS, ce régime est favorable aux professionnels de santé libéraux aux revenus les plus bas, compte tenu du caractère forfaitaire des indemnités perçues.
Votre commission rappelle que la possibilité d'une négociation conventionnelle sur l'indemnisation du congé de maternité ou de paternité a été prévue pour les médecins par la loi de financement de la sécurité sociale pour 2017 . La rédaction proposée pour les professions de santé visées par le présent article est en conséquence alignée sur celle figurant désormais à l'article L. 162-5 du code de la sécurité sociale pour les médecins.
S'agissant des médecins, la faculté ouverte depuis 2017 s'est concrétisée par l'adoption en avril 2017 d'un avenant à la convention médicale prévoyant qu'en cas d'interruption de son activité médicale libérale pour cause de maternité, le médecin libéral conventionné en secteur 1 ou OPTAM reçoit une aide financière complémentaire d'un montant de 3 100 euros brut par mois , pour une activité libérale de huit demi-journées et plus par semaine. Le médecin libéral conventionné exerçant en secteur à honoraires différents reçoit quant à lui une aide financière complémentaire d'un montant de 2 066 euros brut, par mois, pour une activité libérale de huit demi-journées et plus par semaine.
A la lumière de ces observations, la commission a adopté cet article additionnel ainsi rédigé.
Article
7 septies
(art. L. 162-5-3 du code de la sécurité
sociale)
Proposition d'un médecin traitant dans les zones
sous-dotées
Objet : Cet article, inséré par l'Assemblée nationale, prévoit, en cas de saisine par un assuré situé dans une zone sous-dotée, que le conciliateur de l'organisme d'assurance maladie propose un médecin traitant disponible.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit par la commission des affaires sociales à l'initiative de députés de plusieurs groupes (Modem, Les Républicains, La République En Marche). Sa rédaction a été modifiée en séance publique par un amendement du rapporteur adopté avec l'avis favorable du Gouvernement.
Il ne s'agit plus, comme dans la rédaction initiale, de prévoir la désignation d'un médecin traitant par le directeur de l'organisme gestionnaire d'assurance maladie ou le conciliateur de cet organisme, afin de rendre opposable l'accès au médecin traitant, mais de donner la possibilité à un assuré, en l'absence d'accord du médecin sollicité, de saisir ce conciliateur « afin qu'un médecin traitant disponible puisse lui être proposé » . Cette mesure s'appliquerait dans les zones identifiées comme médicalement sous-dotées.
Une disposition identique a déjà été adoptée par l'Assemblée nationale dans le cadre de l'examen, le 31 janvier 2019, de la proposition de loi pour des mesures d'urgence contre la désertification médicale présentée par le député Guillaume Garot et les membres du groupe Socialistes 62 ( * ) .
II - La position de la commission
La question soulevée par cet article est importante puisque d'après France Assos Santé, 8,6 % des patients auraient du mal à trouver un médecin traitant, ce qui peut être source de retard de prise en charge voire de renoncement aux soins.
Toutefois, la réponse qu'y apporte cet article est de portée limitée : en effet, les assurés ont d'ores et déjà la possibilité de saisir le conciliateur de la caisse d'assurance maladie en cas de difficulté d'accès à un médecin traitant, possibilité qui ne se limite pas aux zones sous-dotées visées par cet article. Un formulaire est disponible en ligne, leur permettant de signaler les motifs des refus opposés par les praticiens sollicités.
La mesure proposée risque d'être largement inopérante dès lors que si des médecins refusent des patients dans les zones où la ressource médicale est rare, c'est qu'ils n'ont pas le temps nécessaire pour une prise en charge de qualité.
Comme l'a rappelé le directeur général de la Cnam, les négociations engagées avec les professionnels de santé sur l'exercice coordonné devraient conduire à inscrire l'accès à un médecin traitant dans les missions socles des communautés professionnelles territoriales de santé (CPTS), dans le respect de la liberté de choix des praticiens et des patients, en portant une attention plus particulière aux patients les plus fragiles.
Il est de ce point de vue préférable de laisser aux professionnels de terrain l'initiative pour s'organiser . Par conséquent, la commission a adopté l' amendement COM-304 de son rapporteur de suppression de l'article .
La commission a supprimé cet article.
CHAPITRE
II
Développer une offre hospitalière de proximité,
ouverte sur la ville et le secteur médico-social,
et renforcer
la gradation des soins
Article
8
Habilitation à légiférer par ordonnance sur les
missions
et l'organisation des « hôpitaux de
proximité »
Objet : Cet article vise à habiliter le Gouvernement à prendre, par voie d'ordonnance, les mesures nécessaires pour renforcer et développer les établissements de santé de proximité comme premier niveau de la gradation des soins hospitaliers.
I - Le dispositif proposé
A. Le cadre existant
• Dans le prolongement des anciens « hôpitaux ruraux » puis des « hôpitaux locaux » qui existaient jusqu'à ce que la loi « Hôpital, patients, santé, territoires » (HPST) de 2009 supprime les différentes catégories d'établissements, la loi de financement de la sécurité sociale pour 2015 63 ( * ) a inscrit dans la loi le concept d'« hôpitaux de proximité » , en définissant leur rôle et en leur appliquant un mode de financement spécifique .
• Aux termes de l'article L. 6111-3-1 du code de la santé publique, il s'agit d' « établissements de santé publics ou privés qui contribuent , par des coopérations avec les structures et professionnels de médecine ambulatoire et avec les établissements et services médico-sociaux, à l'offre de soins de premier recours dans les territoires qu'ils desservent. Ils permettent aux patients qui s'adressent à eux d'accéder à des consultations spécialisées , dans le cadre des coopérations qu'ils développent, et assurent, en cas de nécessité, l' orientation des patients vers des structures dispensant des soins de second recours. »
Ces établissements exercent exclusivement une activité de médecine (sans chirurgie ni obstétrique) ou de soins de suite et de réadaptation (SSR) 64 ( * ) , dont le volume ne doit pas dépasser un seuil fixé par arrêté à 5 500 séjours 65 ( * ) .
|
Les critères d'éligibilité des hôpitaux de proximité Le décret n° 2016-658 du 20 mai 2016 a précisé les conditions d'inscription des établissements de santé sur la liste des hôpitaux de proximité. Ceux-ci doivent desservir un territoire (dans un rayon accessible en voiture en moins de 20 minutes) présentant au moins deux des quatre caractéristiques suivantes : - la part de la population âgée de plus de 75 ans est supérieure à la moyenne nationale ; - la part de la population en-dessous du seuil de pauvreté est supérieure à la moyenne nationale ; - la densité de sa population n'excède pas un niveau plafond (fixé à 150 personnes au kilomètre carré par arrêté) ; - la part des médecins généralistes pour 100 000 habitants est inférieure à la moyenne nationale. L'inscription sur cette liste est également possible si une seule ou aucune de ces caractéristiques est satisfaite sur le territoire, à l'une des deux conditions suivantes : - l'activité de médecine est exercée en totalité ou partie par un médecin assurant également le suivi des patients et la coordination de leur parcours de santé au sein de l'offre de soins ambulatoires ; - il est le seul établissement autorisé à exercer une activité de médecine sur le territoire qu'il dessert. |
La liste de ces établissements est fixée par région « au regard des besoins de la population et de l'offre de soins », sur proposition du directeur général de l'ARS : l'arrêté ministériel du 23 juin 2016, révisé le 18 avril 2018, a fixé une liste de 243 hôpitaux de proximité , ainsi répartis par régions.
Un peu plus de 10 % de ces établissements (soit 26) sont des établissements privés . Il s'agit d'établissements privés à but non lucratif (20) et dans une plus faible proportion de cliniques privées (6).
Ventilation par région des établissements
de santé
inscrits sur la liste des hôpitaux de
proximité en 2018
|
Régions |
Nombre d'hôpitaux de proximité |
|
Auvergne - Rhône-Alpes |
38 |
|
Bourgogne - Franche-Comté |
24 |
|
Bretagne |
16 |
|
Centre - Val de Loire |
10 |
|
Corse |
3 |
|
Grand Est |
22 |
|
Guadeloupe |
5 |
|
Hauts-de-France |
16 |
|
Ile-de-France |
2 |
|
Martinique |
2 |
|
Normandie |
14 |
|
Nouvelle Aquitaine |
27 |
|
Occitanie |
30 |
|
Pays de la Loire |
16 |
|
Provence - Alpes - Côte d'Azur |
18 |
|
TOTAL |
243 |
Source : Commission des affaires sociales, à partir de la liste fixée par l'arrêté du 18 avril 2018
• La même loi de financement de la sécurité sociale pour 2015 a prévu un mode de financement mixte des hôpitaux de proximité, combinant tarification à l'activité (T2A) et dotation forfaitaire 66 ( * ) . C'était d'ailleurs, comme le rappelle l'étude d'impact, la finalité première de ce statut que de prévoir un modèle de financement dérogatoire ; ce dernier aurait ainsi « permis de rectifier les dotations annuelles de financement des anciens hôpitaux locaux, qui apparaissaient déconnectées de l'activité réelle de ces établissements, tout en évitant de leur appliquer strictement la tarification à l'activité et en leur garantissant par ailleurs une certaine stabilité de recettes ». Une partie du montant de la dotation forfaitaire prend en compte, en outre, les caractéristiques du territoire.
D'après les données citées dans l'étude d'impact, les hôpitaux de proximité représentent une masse financière de l'ordre de 500 millions d'euros par an soit moins de 1% de l'Ondam hospitalier, avec un coût annuel de leur modèle propre de financement évalué par l'ATIH 67 ( * ) à 20 millions d'euros.
B. Le dispositif proposé
• Le présent article est une habilitation du Gouvernement à prendre par ordonnance , dans un délai de 18 mois ( II ), des mesures visant à renforcer et développer les hôpitaux de proximité comme « premier niveau de la gradation des soins hospitaliers » .
Cet objectif traduit l'une des propositions « phare » du plan « Ma Santé 2022 », dans le cadre duquel le Gouvernement a fixé l' objectif de labelliser 500 à 600 hôpitaux de proximité d'ici 2022 , soit plus du double de leur nombre actuel.
Cet objectif paraît difficile à atteindre dans ce délai dès lors que le délai de publication des ordonnances ne laissera qu'un an ou deux, tout au plus pour conduire cette démarche de labellisation.
Ces établissements ont vocation à assurer le premier niveau de la gradation des soins hospitaliers sur les territoires, pensée selon trois niveaux : celui des soins de proximité (médecine, gériatrie, réadaptation...), celui des soins spécialisés (chirurgie, maternité...) et enfin celui des soins ultraspécialisés ou plateaux techniques de pointe (greffes, maladies rares...).
• Le I ouvre quatre champs d'habilitation à légiférer par ordonnances. Celles-ci pourront ainsi porter sur :
- les activités, missions et conditions d'intervention des hôpitaux de proximité, en coordination avec les autres acteurs ; il s'agit, d'après le Gouvernement, de passer à un modèle pensé davantage autour des missions de ces établissements alors que leur définition - qui existe déjà dans la loi, complétée de dispositions réglementaires ( cf . encadré ci-après) - est jugée, selon les termes de l'étude d'impact, « limitée » , « inadaptée » et « trop marquée par la question sous-jacente du modèle de financement » ;
|
Les missions actuellement assignées aux hôpitaux de proximité En plus de la définition, rappelée plus haut, qu'en donne la loi, les missions des établissements de santé de proximité ont été précisées par voie réglementaire (décret n° 2016-658 du 20 mai 2016), et sont codifiées à l'article R. 6111-26 du code de la santé publique . En application de cet article, un tel établissement « contribue à l'amélioration du parcours du patient en lien avec les autres acteurs de santé et, à ce titre : |
|
1° Il coopère avec les professionnels de santé de son territoire assurant des soins de premier recours définis à l'article L. 1411-11, soit, grâce aux médecins généralistes exerçant en son sein à titre libéral et assurant également le suivi des patients et la coordination de leur parcours de santé au sein de l'offre de soins ambulatoire, soit, par une convention conclue entre les acteurs concernés précisant les modalités de continuité médicale des soins et les actions de retour et de maintien à domicile des patients ; 2° Il développe des partenariats : a) D'une part, avec un établissement exerçant des soins de deuxième recours (...) pour assurer en cas de nécessité l'orientation des patients et leur permettre d'accéder à des consultations avancées, notamment par une activité de télémédecine (...) ; b) Et, d'autre part, s'il n'exerce pas de telles activités en son sein, avec un établissement gérant une activité d'hébergement pour personnes âgées dépendantes (...) et un établissement exerçant une activité de soins de suite et de réadaptation ou autorisées à dispenser des soins de longue durée, (...) ou exerçant une activité d'hospitalisation à domicile ; 3° Il participe à la coordination du parcours de santé de ses patients afin, notamment, d'éviter les hospitalisations inutiles ou les ré-hospitalisations précoces, ainsi que les ruptures de parcours (...) . |
- les conditions de leur labellisation, étant entendu que la question du maillage territorial de ces hôpitaux de proximité sera envisagée en liaison avec la réforme plus générale du régime des autorisations de soins renvoyée, par l'article 9 du projet de loi, à des ordonnances ultérieures ;
- leurs modalités de financement, d'organisation, de fonctionnement et de gouvernance, étant précisé que cette dernière devra s'ouvrir à d'autres catégories d'acteurs de santé du territoire, en particulier les acteurs des soins de ville à travers les représentants des communautés professionnelles territoriales de santé (CPTS). Celles-ci devront dans l'idée du plan « Ma Santé 2022 » mailler l'ensemble du territoire à cet horizon ;
- les conditions d'application de ces dispositions à des structures dépourvues de personnalité morale ; sont ici visés, d'après les précisions apportées à votre rapporteur, des sites géographiques au sein d'établissements de santé fusionnés ou « antennes » de ces établissements n'ayant pas de personnalité morale en propre.
Le Gouvernement justifie le recours à des ordonnances sur ce sujet pourtant crucial pour l'organisation de l'offre de soins sur les territoires par la nécessité de poursuivre la concertation et d'avancer en cohérence avec d'autres réformes connexes renvoyées à des ordonnances, en particulier celle du régime des autorisations de soins, mais aussi les travaux concernant les CPTS et les GHT, groupements dans lesquels ces établissements ont vocation, comme aujourd'hui, à s'inscrire.
II - Les modifications adoptées par l'Assemblée nationale
• À l'initiative de son rapporteur Thomas Mesnier, la commission des affaires sociales a supprimé les modalités de financement des hôpitaux de proximité du champ de l'habilitation , considérant que celles-ci devraient être examinées dans le cadre du projet de loi de financement de la sécurité sociale pour 2020, ce qui était d'ailleurs explicitement envisagé dans l'étude d'impact.
• La rédaction de l'article a par ailleurs été substantiellement complétée, à l'initiative du Gouvernement, afin d'inscrire dans la loi les missions et activités des hôpitaux de proximité , plutôt que d'en renvoyer la définition à une ordonnance.
La nouvelle rédaction proposée pour l'article L. 6111-3-1 du code de la santé publique actualise les missions de ces établissements, précise leur articulation avec les autres acteurs du territoire et encadre leurs activités, obligatoires ou facultatives :
- ces hôpitaux de proximité sont, comme à l'heure actuelle, des établissements de santé publics ou privés , mais peuvent être également « des sites identifiés » de ces établissements ;
- ils assurent le « premier niveau de gradation des soins hospitaliers » et une fonction d'orientation des patients vers les structures adaptées, conjointement avec les acteurs de la médecine ambulatoire (professionnels de ville et structures d'exercice coordonné, dont les maisons et centres de santé) ;
- ils exercent des missions d'appui, de prise en charge, comme de prévention, en coopération avec les autres acteurs de santé et médico-sociaux du territoire : ils apportent notamment un relai hospitalier aux professionnels de ville lorsque la prise en charge des patients le nécessite, et favorisent la prise en charge et le maintien dans le lieu de vie des personnes en situation de vulnérabilité. D'après les indications transmises à votre rapporteur, cela pourra se traduire par un exercice mixte des médecins, en libéral et dans l'hôpital de proximité ; les hôpitaux de proximité pourront également mettre en place des actions de coopération avec les EHPAD pour appuyer les médecins de ville dans la prise en charge des résidents ;
- ces établissements exercent de façon obligatoire une activité de médecine pouvant comprendre des actes techniques, proposent des consultations de spécialistes et « disposent ou donnent accès à » des plateaux techniques d'imagerie et de biologie médicale. A cet égard, on peut souligner que si la loi de financement de la sécurité sociale pour 2017 a prévu une extension possible de l'actuel statut d'hôpital de proximité aux établissements pratiquant seulement une activité de SSR, cette possibilité n'a jamais trouvé à s'appliquer à défaut d'adaptation du décret d'application. De fait, il ne s'agit pas d'un retour en arrière pour les activités SSR sans lit de médecine, qui n'ont jamais pu en pratique accéder à ce modèle ;
- sont exclues, comme à l'heure actuelle, les activités de chirurgie ou d'obstétrique ; toutefois, une dérogation sera désormais possible : sur décision du directeur général de l'ARS, un établissement pourra être autorisé à pratiquer certains actes chirurgicaux figurant sur une liste limitative arrêtée après avis conforme de la HAS . D'après les précisions apportées par les services ministériels, les réflexions intègreront celles du groupe de travail sur les conditions d'implantation et de fonctionnement de l'activité de soins de chirurgie réunissant la HAS, les sociétés savantes et les fédérations hospitalières, de manière à s'inscrire dans la logique de gradation des soins et à garantir la qualité et la sécurité des actes. L'objectif sera d'identifier des actes ciblés, impliquant des procédures standardisées et à faible niveau de risque. Comme l'a indiqué la ministre lors de son audition devant la commission, « il pourrait notamment s'agir d'interventions n'imposant pas nécessairement le recours à une anesthésie générale ou loco-régionale, comme la chirurgie de la cataracte, l'IVG instrumentale ou le traitement de certaines lésions du col de l'utérus » . Ces activités pourront donc s'ajouter à d'autres actes pouvant être assimilés à de la « petite » chirurgie ambulatoire comme des endoscopies à visée thérapeutique ou diagnostique, relevant quant à eux de l'activité de médecine ;
- enfin, d'autres activités pourront être exercées à titre optionnel , en fonction des besoins identifiés sur le territoire : sont ainsi visés la médecine d'urgence, les activités prénatales et postnatales, les soins de suite et de réadaptation ainsi que les équipes mobiles. Cette liste a été étendue, par un amendement présenté par des membres du groupe La République En Marche, aux activités de soins palliatifs.
L'évolution proposée des missions des hôpitaux de proximité
|
Définition actuelle Art. L.6111-3-1 + R. 6111-26 |
Définition proposée Art. L.6111-3-1 |
|
|
Statuts |
Établissements de santé publics ou privés |
Établissements de santé publics ou privés ou sites identifiés de ces établissements |
|
Missions |
Premier niveau de la gradation des soins hospitaliers |
|
|
Contribuent par des coopérations avec les professionnels de santé du territoire à l'offre de soins de premier recours (le cas échéant par le biais de convention précisant les modalités de continuité médiale) |
Apportent un appui aux professionnels de santé de ville et autres acteurs quand la prise en charge de leurs patients nécessite un cadre hospitalier |
|
|
Participent à la prévention et à des actions de promotion de la santé |
||
|
Assurent au besoin l'orientation des patients vers des structures de second recours , avec lesquelles ils développent des partenariats |
Orientent les patients qui le nécessitent vers les établissements de recours ou de référence ou vers les autres structures adaptées à leurs besoins |
|
|
Participent à la coordination et à la continuité des parcours de santé |
Favorisent la prise en charge des personnes en situation de vulnérabilité et leur maintien dans leur lieu de vie |
|
|
Activités |
Médecine ou SSR, dans la limite d'un seuil réglementaire |
Activités obligatoires : - médecine (et actes techniques) - consultations de spécialités - présence ou accès à des plateaux techniques d'imagerie et de biologie |
|
Accès à des consultations spécialisées dans le cadre de coopérations |
||
|
Pas de chirurgie ou d'obstétrique |
Pas de chirurgie ou d'obstétrique Mais dérogation possible pour une liste limitative d'actes chirurgicaux (sur décision ARS) |
|
|
Missions optionnelles (en fonction des besoins et de l'offre de soins) : - médecine d'urgence - activités pré et post-natales - SSR - soins palliatifs - équipes mobiles, etc. |
||
|
Modalités de désignation |
Liste fixée par arrêté ministériel, sur proposition pour chaque région du directeur de l'ARS, au regard de l'analyse des besoins de la population et de l'offre de soins |
Renvoi à future ordonnance |
Ces dispositions entreront en vigueur à une date définie par décret et au plus tard le 1 er janvier 2021, pour s'articuler avec la date de parution des ordonnances prévues par ce même article.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
Votre commission regrette, sur un sujet aussi sensible et à forts enjeux pour les territoires, que le Gouvernement décide, encore pour partie, de statuer par voie d'ordonnance, privant le Parlement d'un débat global sur les conditions de labellisation, le fonctionnement et la gouvernance de ces établissements.
L'inscription dans le projet de loi, par voie d'amendement, des missions actualisées de ces établissements, dont le Gouvernement entend faire le premier niveau de la gradation des soins hospitaliers en portant leur nombre à 500 ou 600 à l'horizon de trois ans, soit plus du double qu'à l'heure actuelle (243), ne répond que partiellement aux interrogations quant aux modalités précises de ce déploiement et à ses conséquences sur l'organisation des soins hospitaliers dans les territoires.
L'ambition affichée dans le cadre du plan « Ma Santé 2022 », comme la rénovation du cadre juridique des hôpitaux de proximité engagée par cet article, suscitent en effet des inquiétudes notamment chez les élus locaux : la crainte principale est que le développement de ce statut ne conduise à accélérer la fermeture de plateaux chirurgicaux ou de petites maternités dans certains établissements de santé, dont la transformation en « hôpital de proximité » aboutirait à une forme de « déclassement ».
Les représentants des établissements de santé, à travers la position de l'Association nationale des centres hospitaliers locaux et des hôpitaux de proximité (ANCHL), attirent quant à eux l'attention sur la situation de centres qui ne pourront pas être labellisés hôpitaux de proximité car ils ne disposent pas ou plus de lits de médecine, quoiqu'ils apportent une réponse à l'offre de soins de proximité. Ils craignent en outre une « vassalisation » croissante dans le cadre des groupements hospitaliers de territoire (GHT).
Pour autant, la commission a souligné depuis longtemps le service public de proximité que rendent ces centres hospitaliers : le rapport de la Mecss de 2012 sur la tarification hospitalière 68 ( * ) relevait ainsi que ces établissements - alors hôpitaux locaux - devaient trouver « une place originale dans le système de santé, complémentaire d'une part à la médecine de ville, d'autre part à l'établissement de santé plus éloigné mais disposant d'un plateau technique complet » , en bénéficiant d'un financement adapté.
Le modèle rénové envisagé par le Gouvernement repose en grande partie sur l'analyse du Haut Conseil pour l'avenir de l'assurance maladie (HCAAM) dans sa contribution à la stratégie de transformation du système de santé. Celle-ci repose sur un premier constat, à savoir la nécessité de repenser l'organisation des soins hospitaliers au niveau d'un territoire afin de répondre à « une double exigence d'accessibilité et de qualité » prenant en compte les configurations locales : « Autant pour des raisons de fonctionnement médical (manque d'attractivité, impossibilité d'assurer la permanence des soins...) que pour des raisons de qualité des soins, les plateaux techniques à faible activité sont en situation très difficile. Entre 60 et 70 établissements publics sont dans ce cas. Mieux vaudrait anticiper et procéder à un redéploiement des activités techniques de ces établissements en faveur des établissements plus importants du territoire lorsque c'est pertinent, avant que les situations ne se dégradent trop et que les décisions doivent être prises de façon contrainte. En outre, ces sites sont en déficit chronique. Il arrive que du fait de la volonté de maintenir absolument tous les sites en place dans un département, tous finissent par se trouver en difficulté, connaissant des problèmes d'attraction aussi bien des médecins que des patients et ne permettent pas au total de répondre aux besoins dans de bonnes conditions. »
Le développement d'un réseau d'hôpitaux de proximité autour des plus grands centres s'inscrit dans cette réflexion. Pour le HCAAM, il s'agit d'assurer « une ligne d'hospitalisation de premier recours, au service des médecins de ville, bien intégrés dans leur environnement, principalement axés sur la médecine polyvalente et la filière gériatrique [...], pouvant servir de point d'appui à la régulation des soins non programmés et des urgences, avec le cas échéant un plateau d'imagerie de proximité et de biologie de routine, et pouvant comporter, en fonction des spécificités territoriales, un centre de suivi de grossesse de proximité. »
Les ambitions affichées par le plan gouvernemental reprennent l'analyse chiffrée faite par le Haut Conseil, qui constatait que « plus de 500 établissements de santé (au sens de site géographique) n'assurent en court séjour qu'une activité de médecine (dont 383 dans le secteur public). Compte tenu de certaines restructurations et réorganisations d'activité en cours ou à envisager, ce nombre pourrait, dans les années à venir, se situer entre 550 et 600 entités constituant un maillage dense du territoire en centres hospitaliers communautaires, de statut public ou privé. »
La commission a considéré que ce modèle pouvait contribuer à la nécessité de repenser l'offre de soins à l'échelle des territoires selon une logique de complémentarité et de subsidiarité d'une part, et selon un principe de coordination des soins et de continuité des parcours de santé axé sur les besoins des patients d'autre part.
Comme l'a souligné la Fédération hospitalière de France (FHF), ces hôpitaux de proximité ont vocation à jouer un rôle de « catalyseur de l'accès aux soins dans les territoires fragiles » . L'enjeu demeure toutefois de définir un modèle d'organisation et de financement qui permette de préserver des missions hospitalières à proximité de la population, qui soit propice aux innovations organisationnelles et susceptible de constituer le cadre de relations renouvelées entre la ville et l'hôpital.
Dans ce contexte, votre rapporteur considère que l'intégration des hôpitaux de proximité publics dans les groupements hospitaliers de territoire (GHT) selon les règles de droit commun est un élément essentiel pour les intégrer dans la structuration de l'offre hospitalière au niveau des territoires et garantir leur attractivité tant pour les professionnels de santé que pour les patients. Il apparaît toutefois utile de veiller dans ce cadre à préserver leur singularité , notamment par une gouvernance souple permettant de s'adapter aux situations locales, et ouverte aux professionnels de santé libéraux et aux autres acteurs des territoires.
À cet égard, outre des modifications rédactionnelles ( amendements COM-306 et COM-308 du rapporteur), la commission a tenu à souligner l'exigence de complémentarité entre les acteurs de ville et ces établissements présentés comme les « hôpitaux de la médecine de ville » :
- d'une part, en soulignant que ces acteurs ont une responsabilité partagée pour assurer la permanence des soins et la continuité des prises en charge, ce qui conduit à préciser la portée de la notion de « responsabilité territoriale » prévue par le texte ( amendements identiques COM-305 du rapporteur et COM-372 du rapporteur pour avis au nom de la commission de l'aménagement du territoire et du développement durable) ;
- d'autre part, en précisant que l'offre de consultations spécialisées proposée doit être appréciée en fonction de l'offre libérale présente au niveau du territoire ( amendements identiques COM-307 du rapporteur et COM-373 du rapporteur pour avis au nom de la commission de l'aménagement du territoire et du développement durable).
Enfin, tout en reconnaissant l'opportunité de maintenir dans certaines situations une offre chirurgicale, elle a circonscrit le champ des actes concernés aux actes programmés, relevant de procédures plus standardisées ( amendement COM-309 du rapporteur).
La commission a adopté cet article ainsi modifié.
Article 9
Habilitation à légiférer par
ordonnance
en vue de réformer le régime des autorisations des
activités de soins
Objet : Cet article vise à habiliter le Gouvernement à réformer, par voie d'ordonnance, le régime d'autorisation des activités de soins et des équipements matériels lourds, dans un objectif notamment de meilleure répartition territoriale de l'offre de soins.
I - Le dispositif proposé
• Le régime des autorisations sanitaires permet à l'État d'opérer une régulation des activités de soins sur le territoire, pour garantir à la fois leur qualité et leur sécurité ainsi que pour permettre un égal accès sur le territoire. Les activités de soins, équipements matériels lourds ou alternatives à l'hospitalisation concernés ainsi que les modalités de la procédure d'autorisation à la main des ARS, sont rappelés dans l'encadré ci-après.
|
Le régime des autorisations de soins et équipements matériels • En application de l'article L. 6122-1 du code de la santé publique, sont soumis à l'autorisation de l'ARS « les projets relatifs à la création de tout établissement de santé, la création, la conversion et le regroupement des activités de soins, y compris sous la forme d'alternatives à l'hospitalisation ou d'hospitalisation à domicile, et l'installation des équipements matériels lourds » . L'autorisation est accordée (art. L. 6122-2) : - en tenant compte des éléments des rapports de certification émis par la Haute Autorité de santé (HAS), - et lorsque le projet satisfait aux critères suivants (sauf dérogation accordée à titre exceptionnel dans l'intérêt de la santé publique) : il répond aux besoins de santé de la population identifiés par le schéma régional de santé ; il est compatible avec les objectifs fixés par ce schéma ; il satisfait à des conditions d'implantation et à des conditions techniques de fonctionnement. L'autorisation ne peut être accordée qu'à : un ou plusieurs médecins ; un établissement de santé ; une personne morale. • La liste des activités concernées est fixée par décret (art. R. 6122-25) : - Médecine ; - Chirurgie ; - Gynécologie-obstétrique, néonatologie, réanimation néonatale ; - Psychiatrie ; - Soins de suite et de réadaptation ; - Soins de longue durée ; - Greffes d'organes et greffes de cellules hématopoïétiques ; - Traitement des grands brûlés ; - Chirurgie cardiaque ; - Activités interventionnelles sous imagerie médicale, par voie endovasculaire, en cardiologie ; - Neurochirurgie ; - Activités interventionnelles par voie endovasculaire en neuroradiologie ; - Médecine d'urgence ; - Réanimation ; - Traitement de l'insuffisance rénale chronique par épuration extrarénale ; - Activités cliniques et biologiques d'assistance médicale à la procréation et activités biologiques de diagnostic prénatal ; - Traitement du cancer ; - Examen des caractéristiques génétiques d'une personne ou identification d'une personne par empreintes génétiques à des fins médicales. |
• En raison de régimes actuellement disparates, le Gouvernement a engagé une réforme du régime des autorisations.
Celle-ci s'est traduite, dans une première phase, par la publication de l' ordonnance n° 2018-4 du 3 janvier 2018 relative à la simplification et à la modernisation des régimes d'autorisation des activités de soins et d'équipements matériels lourds 69 ( * ) .
Ce texte a eu pour objet de réduire certaines contraintes procédurales, en rendant facultatives les visites de conformité requises pour toute nouvelle autorisation, dans un objectif, d'après le rapport au Président de la République accompagnant l'ordonnance, « d'efficacité et d'optimisation des moyens » . Il a également allongé de cinq à sept ans la durée des autorisations , afin d'accorder plus de visibilité aux établissements, notamment lorsque ces derniers engagent des investissements lourds pour la réalisation de l'activité.
Une seconde phase se poursuit dans le cadre de 19 groupes de travail 70 ( * ) mis en place en fin d'année 2017, associant les conseils nationaux professionnels, les fédérations hospitalières, des ARS et des agences (HAS, INCa 71 ( * ) , ANAP 72 ( * ) ).
La poursuite de cette concertation - qui devrait se prolonger jusqu'à l'été 2019 - justifie, pour le Gouvernement, de recourir à des ordonnances .
• A cet effet, cet article définit le champ de l'habilitation tout en assignant les objectifs suivants à la réforme :
- renforcer la prise en compte des exigences de qualité et de technicité des soins ; comme l'ont précisé les services ministériels, il s'agit notamment d'envisager la possibilité de seuils minimaux d'activités dès que cela sera pertinent pour assurer la qualité et la sécurité des soins, suivant les recommandations que pourront formuler la HAS et l'INCa saisies du sujet ;
- organiser une meilleure répartition territoriale de l'offre de soins selon la logique de gradation des soins - entre proximité, soins spécialisés, de recours et de référence, organisés à des échelles territoriales différentes - qui est au coeur du plan gouvernemental « Ma Santé 2022 » ;
- étendre le champ des activités de soins soumises à autorisation.
Suivant ces orientations générales, les ordonnances, qui devront être prises dans un délai de 18 mois, porteront sur :
- la réforme du régime des autorisations en lui-même , pour favoriser le développement d'alternatives à l'hospitalisation, prévoir de nouveaux modes d'organisation des acteurs et s'adapter aux particularités de certaines activités rares ou à haut risque. Ce champ d'habilitation très large recouvre de nombreux enjeux , pour certains retracés dans l'étude d'impact : la question de la transformation de l' hospitalisation à domicile en activité de soins à part entière et donc soumise à autorisation ; celle de la planification de certaines activités rares ou à haut risque, soit en optant dans certains cas pour un maillage national, soit en ouvrant des possibilités de modulation du maillage au sein d'une même activité, en particulier pour pouvoir aborder à un échelon plus large les traitements de l'enfant quand ils sont plus rares ; enfin, la question de la reconnaissance, envisagée par le Gouvernement, de la notion « d'équipe médicale de territoire » - qui n'est pas encore définie dans la loi même si de telles organisations se mettent en place de manière spontanée - et la gestion de ses implications éventuelles en termes notamment de seuil d'activité. D'après les précisions apportées par les services ministériels, le fonctionnement en équipes médicales de territoire, qui permet une mutualisation des ressources humaines médicales voire paramédicales, pourrait devenir une condition d'autorisation pour certains sites isolés ou à faible activité ; c'est une hypothèse soumise à la concertation en cours ;
- son adaptation aux activités réalisées dans le cadre de dispositifs de coopération ou de coordination des acteurs ; comme le relève l'étude d'impact, l'enjeu est d'élargir la liste des titulaires des autorisations de soins (actuellement limitée à un ou plusieurs médecins, un établissement de santé, une personne morale), « notamment pour permettre des modes d'organisation plus aisés à une échelle différente d'un site géographique » ; cela pourrait conduire à ouvrir la titularité à une équipe médicale de territoire. D'autres modes de coopération seraient visés, comme les groupements de coopération sanitaire ou encore les fédérations médicales inter-hospitalières ;
- la simplification des procédures et des conditions de délivrance des autorisations ;
- la mise en cohérence des dispositions applicables au service de santé des armées, qui ne relève pas, compte tenu des spécificités de ses missions, du régime général des autorisations. Ces activités et installations sont établies par arrêté, après avis de l'agence régionale de santé. Toutefois, dans le cadre de coopérations, ces établissements peuvent participer à des groupements de coopération sanitaire exploitant des autorisations de soins, ce qui peut donc nécessiter certaines adaptations.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté cet article sous réserve d'un amendement rédactionnel du rapporteur.
III - La position de la commission
Si votre rapporteur prend acte de la volonté de la ministre de poursuivre les concertations avec l'ensemble des acteurs, il regrette toutefois que cette démarche réduise la discussion du Parlement, une nouvelle fois, au renvoi à des ordonnances sur le sujet des autorisations de soins pourtant fondamental pour l'organisation territoriale de l'offre de soins.
Les enjeux ne sont pas seulement techniques, puisqu'il s'agit de garantir la sécurité des prises en charge tout en prenant en compte l'innovation, notamment dans des organisations plus coopératives, et les enjeux d'accès aux soins sur l'ensemble du territoire.
À cet égard, les auditions conduites par votre rapporteur ont fait émerger quelques points d'inquiétude ou de vigilance.
Tout d'abord, les acteurs soulignent la nécessité absolue de garder en ligne de mire un objectif de simplification et une attention à la cohérence entre l'ensemble des chantiers engagés, en particulier s'agissant des seuils d'activité évoqués dans différents groupes de travail.
Par ailleurs, les auditions ont également mis en avant le besoin d'intégrer dans les évolutions à venir la souplesse utile pour s'adapter à l'évolution, rapide, des pratiques et des techniques.
En outre, l'articulation entre les exigences de qualité et de sécurité des soins et les enjeux de territorialisation, dans un contexte marqué, pour les établissements publics, par l'émergence des groupements hospitaliers de territoire (GHT), suscite des interrogations et des positions divergentes entre les acteurs. Certains s'inquiètent d'une « dilution » de l'appréciation des seuils d'activité entre plusieurs sites géographiques, quand d'autres considèrent que la titularité des autorisations ne pourra plus être associée à un seul site afin d'améliorer le maillage de l'offre de soins. Il conviendra de trouver, dans la concertation, le bon équilibre entre ces deux objectifs essentiels dans la prise en compte, notamment, du concept d'équipes médicales de territoire évoqué plus haut.
Comme l'avait relevé notre collègue Catherine Deroche, rapporteur pour l'assurance maladie, à l'occasion de l'examen du projet de loi de financement de la sécurité sociale pour 2019, la définition de seuils d'activité au niveau de l'établissement ne rend pas compte, en particulier, de la réalité de l'activité pratiquée de manière individuelle par chacun des professionnels de santé y exerçant 73 ( * ) . Votre commission réitère ces observations, alors que la réflexion engagée par le Gouvernement envisage, d'après les informations transmises à votre rapporteur, des réflexions sur d'éventuels seuils multisites.
Sous le bénéfice de ces observations, la commission n'a pas souhaité, toutefois, faire obstacle à la poursuite des discussions et aux avancées qui pourront être engagées .
La commission a adopté cet article sans modification.
CHAPITRE
III
Renforcer la stratégie et la gouvernance médicales
au niveau du groupement hospitalier de territoire
et accompagner les
établissements volontaires
pour davantage d'intégration
Article 10
(art. L. 6132-2, L. 6132-3, L. 6132-5-1
[nouveau],
L. 6132-7 et L. 6144-2-1 [nouveau] du code de la
santé publique)
Renforcement de l'intégration au sein
des
groupements hospitaliers de territoire
Objet : Cet article vise à renforcer l'intégration entre les établissements membres d'un groupement hospitalier de territoire (GHT) notamment en instituant une commission médicale de groupement et en mutualisant la gestion des ressources humaines médicales, et habilite le Gouvernement à prendre par ordonnances des mesures pour adapter les modalités de la gouvernance médicale au sein des GHT ainsi que pour approfondir l'intégration des instances représentatives ou consultatives.
I - Le dispositif proposé
A. Un renforcement de l'intégration au sein des GHT
1. L'instauration d'une commission médicale de groupement
• Le 1° du I insère dans le code de la santé publique un nouvel article L. 6144-2-1 instituant, dans chaque groupement hospitalier de territoire (GHT), une commission médicale de groupement chargée de contribuer à l'élaboration et à la mise en oeuvre de sa stratégie médicale et de son projet médical partagé. En « miroir » des attributions des commissions médicales d'établissement (CME) telles que définies à l'article L. 6144-1 du code de la santé publique, cette commission serait également chargée de contribuer à « la politique d'amélioration continue de la qualité et de la sécurité des soins ainsi que des conditions d'accueil et de prise en charge des usagers. »
Depuis la création des GHT par la loi de modernisation de notre système de santé de janvier 2016 et en application de dispositions de niveau réglementaire 74 ( * ) , chaque groupement est jusqu'à présent libre d'opter entre soit un collège médical de groupement , instance ad hoc dotée de nouvelles compétences au regard des commissions médicales d'établissement, soit une commission médicale de groupement , instance ayant délégation de compétences de ces mêmes CME.
Dans ce dernier cas, et comme l'ont précisé à votre rapporteur les services ministériels, les CME sont en quelque sorte « dépossédées » des compétences déléguées à la commission médicale de groupement, laquelle émane, de par sa composition, des CME. A l'inverse, le collège médical est une option ouverte qui n'altère pas nécessairement les attributions des CME.
La décision entre les deux options résulte à l'heure actuelle de l'avis majoritaire des CME des établissements parties au groupement.
À ce jour, seul un cinquième des GHT a opté pour la formule la plus intégrative, celle de la commission médicale de groupement, que cet article propose de généraliser et donc de rendre obligatoire pour tous les groupements .
Lors des débats en séance publique à l'Assemblée nationale 75 ( * ) , la ministre a justifié ce choix par la volonté de « faire en sorte que certaines décisions médicales soient prises de façon plus collective, à l'échelon du GHT, afin de soutenir l'émergence de filières médicales structurées en son sein, de renforcer la gouvernance médicale dans sa gouvernance d'ensemble et de faire émerger une fonction de président de commission médicale de GHT, qui serait l'homologue médical du directeur de l'établissement support. »
La composition, le fonctionnement et les champs de consultation de cette nouvelle instance sont renvoyées à un futur décret.
Parallèlement et comme relevé plus loin, la définition de l'articulation entre les champs de compétences des CME et de ces commissions médicales de groupement est renvoyée par ce même article à une future ordonnance, tout comme la réflexion sur un élargissement général des compétences de ces instances médicales. Si l'étude d'impact souligne la « complémentarité » entre CME et commission médicale de groupement, le Gouvernement envisage également la possibilité de leur éventuelle fusion, selon des modalités également renvoyées à une future ordonnance.
• Le 2° du I prévoit, par coordination, la participation du président de la commission médicale de groupement ainsi créée au comité stratégique chargé de se prononcer sur la mise en oeuvre de la convention constitutive du GHT et de son projet médical partagé.
Pour rappel, la composition de ce comité stratégique est fixée par la convention constitutive du groupement ; aux termes de l'article L. 6132-3 du code de la santé publique, il comprend les directeurs de l'ensemble des établissements parties au GHT, leurs présidents de CME et leurs présidents de commission des soins infirmiers, de rééducation et médico-techniques.
• Ces dispositions entreraient en vigueur à une date fixée par décret et au plus tard le 1 er janvier 2021 ( V ).
2. La gestion intégrée obligatoire des ressources humaines médicales
La consolidation de la gouvernance médicale des GHT a pour autre corollaire la mutualisation de la gestion des ressources humaines médicales ; celle-ci est présentée par le Gouvernement dans l'étude d'impact comme « une condition de possibilité de la mise en place d'une véritable stratégie médicale partagée, au service de la gradation des prises en charge. »
Le 3° du I complète à cet effet la liste des fonctions assurées par l'établissement support du GHT pour le compte des établissements du groupement ( cf. encadré ci-après), pour y inclure la gestion des ressources humaines médicales, odontologiques, pharmaceutiques et maïeutiques .
Cette disposition entrerait en vigueur à une date fixée par décret et au plus tard le 1 er janvier 2021 ( V ), selon le même calendrier que la généralisation des commissions médicales de groupement.
|
Les fonctions déjà mutualisées au sein d'un GHT En application de l'article L. 6132-3 du code de la santé publique, l'établissement support du GHT, désigné par la convention constitutive, assure pour le compte des autres établissements du groupement les fonctions suivantes : - la stratégie, l'optimisation et la gestion commune d'un système d'information hospitalier convergent, en particulier la mise en place d'un dossier patient ; - la gestion d'un département de l' information médicale de territoire ; - la fonction achats ; - la coordination des instituts et écoles de formation paramédicale ainsi que des plans de formation continue et de développement professionnel continu des personnels. |
D'après l'étude d'impact, rendre obligatoire cette gestion mutualisée - à ce jour seulement mise en place par quelques groupements volontaires - vise notamment à éviter les concurrences inter-établissements en matière de recrutement ou de rémunération , en particulier s'agissant du recours à des intérimaires. Il s'agit également de développer une vision prospective des postes à l'échelle du groupement : comme l'a souligné la ministre en séance publique à l'Assemblée nationale, l'objectif est ainsi que « les GHT permettent d'augmenter la visibilité des opportunités de déroulement de carrière pour les praticiens, afin d'améliorer l'attractivité des postes ».
3. La mutualisation facultative d'autres fonctions en matière de trésorerie, d'investissements et de relations contractuelles
• Le II insère au sein du code de la santé publique un nouvel article L. 6132-5-1 autorisant les établissements parties à un GHT, sur décision du directeur général de l'ARS, à mutualiser de nouvelles compétences :
- d'abord, par la mise en commun de leur trésorerie , dans l'objectif, d'après l'étude d'impact, de compenser des mouvements d'activité internes au groupement, ainsi que d'en sécuriser et professionnaliser la gestion ; cela pourrait notamment rendre possible la mise en place soit d'un système de gestion centralisée de la trésorerie soit d'un système plus léger, inspiré des prêts et avances des collectivités territoriales, permettant des avances de trésorerie ponctuelles et infra-annuelles entre les établissements membres ;
- ensuite, par l'établissement d'un programme d'investissement et d'un plan global de financement pluriannuel uniques , afin de veiller à leur cohérence avec le projet médical partagé ;
- enfin, par la conclusion, avec l'ARS, d'un contrat pluriannuel d'objectifs et de moyens (CPOM) unique.
• Le IV renvoie les conditions de mise en oeuvre de ces autorisations à un décret en Conseil d'Etat.
B. L'habilitation à légiférer par ordonnance en vue de renforcer la gouvernance médicale des GHT et d'approfondir l'intégration de leurs instances représentatives
Parallèlement aux modifications législatives ainsi décrites, le III vise à autoriser le Gouvernement à légiférer par ordonnances sur neuf champs concernant la gouvernance des GHT. Il s'agit :
- de tirer les conséquences des évolutions prévues par le présent article , en définissant les champs de compétences des CME et commissions médicales de groupement ainsi que l'articulation des compétences en matière de gestion des ressources humaines médicales entre les directeurs d'établissements parties au GHT et le directeur de l'établissement support ( a) et c) du 1° ) ;
- d' étendre les compétences des commissions médicales d'établissements et de groupements ( b) du 1° ) ; l'élargissement des compétences des CME constitue un axe du plan « Ma Santé 2022 », lequel évoque de nouveaux domaines de compétences comme la politique de formation médicale, la participation à la gestion prévisionnelle des emplois ou encore la responsabilité de la mise en oeuvre d'un projet social et managérial médical ;
- d'ouvrir la faculté aux établissements parties à un GHT d'approfondir l'intégration de leurs instances représentatives ou consultatives (directoires et comité stratégique, CME et commission médicale de groupement, comités techniques, commissions de soins infirmiers, de rééducation et médico-techniques, comités d'hygiène, de sécurité et des conditions de travail), en leur donnant la possibilité de fusionner ces instances ou d'y substituer l'instance équivalente à l'échelon du groupement ( d) à i) du 1° ).
II - Les modifications adoptées par l'Assemblée nationale
Outre des modifications rédactionnelles, l'Assemblée nationale a adopté des amendements visant à :
- inscrire dans la loi que la présidence du comité stratégique du GHT est assurée par le directeur de l'établissement support , le président de la commission médicale de groupement en assurant la vice-présidence (amendements identiques présentés par des députés des groupes Libertés et territoires, UDI Agir et Indépendants, et La République En Marche) ; ces dispositions figuraient déjà, s'agissant à tout le moins de la présidence du comité stratégique, à l'article R. 6132-10 du code de la santé publique, précisant par ailleurs que le président du collège médical ou de la commission médicale de groupement est membre de droit de ce comité ;
- coordonner les élections aux CME des établissements parties à un GHT avec la mise en place de la commission médicale de groupement , en prorogeant leur mandat, de manière à ce que les futurs élus des CME aient une bonne visibilité sur le rôle exercé à l'avenir par ces instances dont les compétences vont s'articuler avec celles de la nouvelle commission médicale de groupement (amendement du Gouvernement).
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
Mis en place par la loi de modernisation de notre système de santé de janvier 2016 en lieu et place des communautés hospitalières de territoire jusqu'alors fondées sur une démarche de volontariat, les GHT sont au nombre de 136 sur l'ensemble du territoire . Tous les établissements publics de santé ont dû rejoindre l'un de ces groupements au 1 er juillet 2016 ; seuls 19 d'entre eux bénéficient encore d'une situation dérogatoire.
Comme l'ont souligné nos collègues Yves Daudigny, Catherine Deroche et Véronique Guillotin dans une communication sur l'organisation territoriale de la santé présentée le 15 mai dernier, la situation de ces groupements est très hétérogène : de par leur taille (puisqu'ils regroupent de 2 à 20 établissements, avec des budgets qui s'inscrivent dans un rapport de 1 à 20) ou l'étendue des territoires couverts (qui va de 100 000 à 2,5 millions d'habitants) mais aussi de par la réalité des expériences vécues avec des degrés de fonctionnement plus ou moins matures.
A l'occasion de l'examen de la loi « santé » de 2016, la commission ne s'était pas opposée à la mise en place des GHT, perçus comme un moyen d'assurer une meilleure efficience des établissements publics d'un même territoire en renforçant les coopérations entre eux.
Le projet de loi propose d'engager un pas de plus dans l'intégration des établissements parties à ces groupements.
Comme l'a expliqué la ministre en séance publique à l'Assemblée nationale, l'ambition générale est de « replacer le projet médico-soignant partagé au coeur de la réforme » alors que la mise en place des GHT a d'abord permis la mutualisation de certaines fonctions, comme les procédures d'achat, selon une intégration principalement administrative.
Si cette ambition est légitime, les évolutions proposées appellent néanmoins plusieurs réserves.
Votre commission regrette que des sujets structurants pour l'hôpital, comme les compétences des CME , soient renvoyés à des ordonnances ultérieures. Dans ces conditions, la généralisation d'une commission médicale de groupement soulève des inquiétudes légitimes car elle ne s'accompagne pas d'une vision précise de l'articulation des rôles entre cette nouvelle instance et les CME. Les représentants des CME auditionnés par votre rapporteur ont attiré l'attention sur la nécessité de ne pas appauvrir les fonctions au sein de ces instances déjà confrontées à un problème d'attractivité, et surtout de ne pas les déposséder de leur rôle essentiel pour aborder des enjeux locaux et des questions concrètes. A cet égard, le projet de renforcement des prérogatives des CME devra également s'accompagner d'un soutien managérial aux présidents de CME pour leur permettre de jouer tout leur rôle de pilotage médical des hôpitaux.
En outre, le renforcement de la centralisation des pouvoirs autour de l'établissement support du GHT va, certes, dans le sens d'une plus grande cohérence des décisions, mais la diversité des expériences et des situations au sein de ces groupements amène à s'interroger sur l'opportunité d'imposer à tous un schéma homogène . Si l'intérêt initial des GHT était notamment de mettre à disposition les ressources médicales de l'établissement support aux autres établissements, la réalité vécue est parfois celle d'un siphonage de ces mêmes ressources par l'établissement support, ainsi que l'ont relevé nos collègues dans la communication précitée sur l'organisation territoriale de la santé ; c'est en particulier le cas lorsqu'il existe une dissymétrie importante entre les établissements membres d'un GHT et l'établissement support. En l'absence d'un réel projet médical partagé, on peut s'interroger sur les difficultés et tensions que pourraient soulever la mise en place d'une gestion mutualisée des ressources humaines médicales.
Dans ce contexte, la commission a préféré soutenir et accompagner les dynamiques locales en permettant aux groupements qui le souhaitent d'aller plus loin dans l'intégration, sans imposer le même niveau de « centralisation » à tous les groupements.
La commission a donc adopté un amendement COM-310 de son rapporteur visant à conditionner la mise en place d'une commission médicale de groupement à l'accord des CME des établissements parties.
Elle a précisé que la commission médicale de groupement devra par ailleurs émaner de ces mêmes CME afin de pas être coupée du terrain et de préserver l'attractivité de la fonction de membre ou président de CME ( amendement COM-311 du rapporteur).
Par cohérence, elle a rendu optionnelle la mutualisation de la fonction de gestion des ressources humaines médicales ( amendement COM-312 du rapporteur) et a conditionné l'évolution vers une fusion des différentes instances médicales, de direction ou consultatives, renvoyée à des ordonnances ultérieures, à une démarche de volontariat des établissements parties à un groupement ( amendement COM-314 du rapporteur).
Par ailleurs, elle a modifié les attributions de la commission médicale d'établissement en « miroir » de celles de la commission médicale de groupement, en lui confiant la mise en oeuvre de la stratégie médicale de l'établissement ( amendement COM-100 de Jean-Pierre Grand).
S'agissant enfin de la possible mutualisation au niveau du groupement de la planification et du financement des investissements , la commission a adopté un amendement COM-313 de son rapporteur de suppression : en effet, cette évolution ne résoudra pas les difficultés de fond auxquelles sont confrontés les établissements de santé en raison des modalités de financement des investissements, courants ou plus structurels , qui en font une variable d'ajustement dans le cadre contraint des tarifs hospitaliers et de l'Ondam. Pour ces motifs déjà relevés dans un rapport de 2012 sur la tarification à l'activité 76 ( * ) , la commission avait adopté, à l'initiative de votre rapporteur, un amendement lors de l'examen du projet de loi de financement de la sécurité sociale pour 2018, demandant, compte tenu des règles de recevabilité financière des amendements, un rapport au Gouvernement « sur les modalités de la mise en place d'un établissement financier dédié à l'investissement immobilier des établissements de santé publics ».
Votre rapporteur réitère cette demande, qui met en jeu la pérennité des établissements de santé et la qualité des prises en charge en leur sein.
La commission a adopté cet article ainsi modifié.
Article 10 bis A
(art. L. 6143-2-1 du code de la santé
publique)
Intégration de la qualité de vie au travail des
personnels
dans le projet social de chaque établissement public de
santé
Objet : Cet article, inséré par l'Assemblée nationale, vise à intégrer systématiquement un volet portant sur la qualité de vie au travail des personnels médicaux et non médicaux dans le projet social de chaque établissement de santé.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit en séance publique à l'initiative de membres des groupes La République En Marche et socialiste et républicain, avec un avis favorable du rapporteur et du Gouvernement.
Il complète l'article L. 6143-2-1 du code de la santé publique relatif au projet social établi dans chaque établissement public de santé 77 ( * ) , afin d'y intégrer « systématiquement » un volet spécifique consacré à la qualité de vie au travail des personnels médicaux et non médicaux.
Le projet social a vocation à définir les objectifs généraux de la politique sociale de l'établissement ainsi que les mesures permettant la réalisation de ces objectifs, portant notamment sur la formation, le dialogue interne, l'amélioration des conditions de travail, la gestion prévisionnelle des emplois et des qualifications et la valorisation des acquis professionnels.
II - La position de la commission
La qualité de vie au travail des personnels hospitaliers représente un enjeu évidemment majeur, pour chacun de ces personnels à titre individuel mais également, au plan collectif, pour la qualité des soins à laquelle elle est intimement liée.
C'est la raison pour laquelle le développement de l'approche qualité de vie au travail a été intégré comme un critère de la démarche de certification des établissements de santé par la Haute Autorité de santé.
La stratégie nationale de santé pour 2018-2022 y consacre par ailleurs un volet spécifique, considérant que « la santé et le bien-être au travail des professionnels de santé ont un impact direct sur la qualité du service rendu, et donc sur l'état de santé de la population » . Plusieurs axes d'actions sont mentionnés : le développement de formations ad hoc , la promotion de méthodes de management favorables à la qualité de vie au travail, l'accompagnement de l'évolution des organisations, etc.
La disposition introduite par le présent article reprend plus spécifiquement l'une des préconisations de la stratégie nationale arrêtée en décembre 2016 pour « prendre soin de ceux qui soignent » 78 ( * ) , visant à inscrire la qualité de vie au travail au centre des priorités stratégiques de chaque établissement afin de « constituer un moment fort de concertation et de dialogue social au sein des communautés hospitalières ».
Si l'on peut considérer que l'objet de cet article est déjà en partie satisfait, la précision introduite s'inscrit toutefois en cohérence avec les orientations prises au niveau national . Il conviendra d'apporter aux établissements de santé un appui pour promouvoir concrètement les démarches de qualité de vie au travail dans leur organisation.
Sous réserve d'une modification rédactionnelle (amendement COM-315 du rapporteur), la commission a adopté cet article ainsi modifié.
Article 10 bis
(art. L. 6141-7-1 du code de la santé
publique)
Maintien d'une commission des usagers
dans chaque
établissement en cas de fusion
Objet : Cet article, inséré par l'Assemblée nationale, prévoit le maintien d'une commission des usagers dans le ressort de chacun des établissements de santé parties à une fusion.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit par la commission des affaires sociales à l'initiative de députés membres de plusieurs groupes (La République En Marche, Les Républicains, Libertés et Territoires, UDI Agir et Indépendants, Gauche Démocrate et Républicaine), avec l'avis favorable du rapporteur.
Il prévoit, à l'article L. 6141-7-1 du code de la santé publique, qu'en cas de fusion entre deux ou plusieurs établissements publics de santé, chacun d'eux conserve une commission des usagers 79 ( * ) . Pour les auteurs des différents amendements, il s'agit de garantir la démocratie sanitaire et la gestion au plus près du terrain de certaines problématiques.
II - La position de la commission
La commission partage la volonté de conserver, à l'occasion des recompositions hospitalières, une proximité sur certains sujets comme ceux liés à l'accueil et à la prise en charge des patients et de leurs proches, au niveau de sites annexes, afin de faciliter les démarches des usagers.
La commission a adopté cet article sans modification.
Article 10 ter
(art. L. 6143-5 du code de la
santé publique)
Participation des parlementaires
au conseil de
surveillance d'un établissement public de santé
Objet : Cet article, inséré par l'Assemblée nationale, prévoit la participation au conseil de surveillance d'un établissement public de santé, avec voix consultative, d'un député et d'un sénateur.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit par la commission des affaires sociales à l'initiative du député Rémi Delatte et plusieurs de ses collègues du groupe Les Républicains, avec un avis défavorable du rapporteur.
Sa rédaction a été modifiée en séance publique par amendement du Gouvernement, en vue d'étendre sa portée aux sénateurs.
Il prévoit ainsi que peuvent participer au conseil de surveillance des établissements de santé, avec voix consultative, « le sénateur et le député dont la circonscription d'élection est le siège de l'établissement principal » .
|
La composition et les missions du conseil de
surveillance
L'article L. 6143-5 du code de la santé publique prévoit que le conseil de surveillance comprend, au plus (et en nombre identique) : - 5 représentants des collectivités territoriales , parmi lesquels figurent le maire de la commune siège de l'établissement principal, le président du conseil départemental et le président de la métropole ou leur représentant ; - 5 représentants du personnel médical et non médical de l'établissement ; - 5 personnalités qualifiées , dont deux désignées par le directeur général de l'ARS et trois, dont deux représentants des usagers, désignées par le préfet. Ce conseil de surveillance élit son président parmi les représentants des collectivités territoriales ou des personnalités qualifiées. Le directeur général de l'ARS participe aux séances avec voix consultative. Il en est de même du directeur de la caisse d'assurance maladie, et, dans les CHU, du directeur de l'unité de formation et de recherche médicale, ainsi que, dans les établissements délivrant des soins de longue durée ou gérant un Ehpad, d'un représentant des familles. Les attributions du conseil de surveillance sont précisées à l'article L. 6143-1 du même code. Celui-ci « se prononce sur la stratégie et exerce le contrôle permanent de la gestion de l'établissement » . Il délibère notamment sur le projet d'établissement, la convention constitutive des CHU, le compte financier, tout projet tendant à la fusion avec un ou plusieurs établissements publics de santé, le rapport annuel d'activité. Il donne son avis, notamment, sur la politique d'amélioration de la qualité et de la sécurité des soins ainsi que les conditions d'accueil et de prise en charge des usagers ; les acquisitions, aliénations, échanges d'immeubles et leur affectation ; la participation de l'établissement à un GHT ; le règlement intérieur. |
II - La position de la commission
Cette disposition rejoint la même logique que deux autres articles introduits par l'Assemblée nationale visant à ajouter la participation de parlementaires au sein des conseils territoriaux de santé (article 7 C) et du conseil de surveillance des ARS (article 19 ter ).
Toutes ces initiatives découlent de la suppression du cumul des mandats puisque des parlementaires pouvaient être auparavant amenés à siéger au sein de ces instances en leur qualité d'élu local.
Dans le cas présent, la participation serait restreinte à un sénateur et à un député. Cela montre les limites de l'exercice car il faudrait associer potentiellement un grand nombre de parlementaires, s'agissant par exemple de grands centres hospitaliers pluri-sites.
Les sénateurs étant élus dans le cadre du département, tous les sénateurs élus du département siège de l'établissement principal seraient potentiellement concernés sans que le texte ne précise de mode de désignation.
Pour les mêmes raisons que celles évoquées à l'article 7 C et par cohérence avec cette position, la commission a adopté les amendements identiques COM-252 de son rapporteur et COM-362 du rapporteur pour avis au nom de la commission de l'aménagement du territoire et du développement durable de suppression de l'article .
La commission a supprimé cet article.
Article 10 quater [nouveau]
(art. L. 6143-1 du code de
la santé publique)
Prérogatives du conseil de surveillance
d'un établissement public de santé
Objet : Cet article, inséré par la commission, vise à renforcer les prérogatives du conseil de surveillance des établissements publics de santé, en lui communiquant des documents stratégiques et le contrat pluriannuel d'objectifs et de moyens.
La commission a adopté, avec l'avis favorable du rapporteur, un amendement COM-189 présenté par Bernard Jomier et les membres du groupe socialiste et républicain, modifiant l'article L. 6143-1 du code de la santé publique relatif aux prérogatives du conseil de surveillance d'un établissement public de santé .
Il s'agit de lui permettre :
- de se faire communiquer systématiquement les documents nécessaires à l'exercice de ses missions ;
- de voir communiquer à son président, par le directeur, les « documents stratégiques et financiers préparatoires et décisionnels » nécessaires à l'exercice de ses missions ;
- d'être informé du contrat pluriannuel d'objectifs et de moyens (CPOM) passé avec l'agence régionale de santé et de ses modifications.
La commission a adopté cet article additionnel ainsi rédigé .
Article 10 quinquies [nouveau]
(art. L. 6143-1 du code
de la santé publique)
Délibération du conseil de
surveillance d'un établissement public de santé sur les
orientations stratégiques et financières pluriannuelles
Objet : Cet article, inséré par la commission, prévoit que le conseil de surveillance des établissements publics de santé délibère sur les orientations stratégiques et financières pluriannuelles et leurs modifications.
La commission a adopté, avec l'avis de sagesse du rapporteur, un amendement COM-191 présenté par Bernard Jomier et les membres du groupe socialiste et républicain, relatif aux prérogatives du conseil de surveillance d'un établissement public de santé.
Aux termes de l'article L. 6143-1 du code de la santé publique, ce conseil « se prononce sur la stratégie et exerce le contrôle permanent de la gestion de l'établissement » . Il délibère à cette fin sur un certain nombre de documents, parmi lesquels le projet d'établissement, les conventions passées par l'établissement, le compte financier, tout projet de fusion, le rapport annuel d'activité, etc.
Il est proposé de compléter cette liste en prévoyant une délibération de ce conseil sur les « orientations stratégiques et financières pluriannuelles et leurs modifications ».
Cela reprend une préconisation formulée en 2011 par le Comité d'évaluation de la réforme de la gouvernance des établissements publics de santé présidé par Jean-Pierre Fourcade, chargé de tirer le bilan des évolutions apportées à la gouvernance hospitalière par la loi « HPST » de 2009 : ce rapport soulignait alors que « le conseil de surveillance doit être en mesure de jouer pleinement son rôle d'orientation et de contrôle » .
La commission a adopté cet article additionnel ainsi rédigé .
TITRE
III
DEVELOPPER L'AMBITION NUMERIQUE EN SANTE
CHAPITRE
IER
Innover en valorisant les données cliniques
Article 11
(art. L. 1460-1, L. 1461-1, L. 1461-3,
L. 1461-4, L. 1461-5, L. 1461-6, L. 1461-7, L. 1462-1 et
L. 1462-2 [nouveau] du code de la santé publique,
art. L. 2223-42
du code général des
collectivités territoriales, art. 30, 66, 72, 73, 76 et 77 de la
loi n° 78-17 du 6 janvier 1978 relative à l'informatique,
aux fichiers et aux libertés)
Élargissement du champ du
système national des données de santé
et
création de la plateforme des données de santé
Objet : Cet article propose d'élargir le champ du système national des données de santé (SNDS) à l'ensemble des données cliniques obtenues dans le cadre de soins remboursés par l'assurance maladie pour favoriser la production et l'utilisation des données de santé, et crée la plateforme des données de santé (PDS).
I - Le dispositif proposé
A. Le droit existant
1. L'architecture globale des données de santé
Le système national des données de santé (SNDS), créé par la loi du 26 janvier 2016 80 ( * ) , rassemble cinq grands ensembles de bases de données :
- le système national d'information interrégimes de l'assurance maladie (Sniiram) , alimenté par chaque organisme de sécurité sociale gestionnaire d'un régime de base d'assurance maladie. Ce système compile les dépenses de l'ensemble des régimes d'assurance maladie, organisées par circonscription, par nature de dépenses, par professionnel de santé et par établissement ;
- les systèmes d'informations hospitaliers (SIH) mis en oeuvre par les établissements de santé, publics et privés. Ces systèmes sont alimentés par les différents praticiens de données médicales nominatives , transmises à un médecin responsable de l'information médicale pour l'établissement ;
- le système d'information alimenté par les maisons départementales des personnes handicapées (MDPH), mis en oeuvre par la caisse nationale de solidarité pour l'autonomie (CNSA), qui rassemble, outre plusieurs informations nominatives, la « nature du diagnostic médical, l'origine et la nature des déficiences, les limitations d'activité, les besoins et les attentes » des personnes handicapées dont elles ont à connaître, en plus de certaines personnes âgées dans le cas des maisons départementales de l'autonomie (MDA) ;
- les données sur les causes de décès , restituées sur les certificats d'attestation du décès ;
- un échantillon représentatif des données de remboursement par bénéficiaire transmises par des organismes d'assurance maladie complémentaire et défini en concertation avec leurs représentants.
Architecture globale des données de santé
Source : SNDS
L'ensemble de ces données permet la reconstruction des parcours de santé de 67 millions de personnes sur près de 12 années.
2. La gestion des données de santé
a) Le gestionnaire
La gestion du SNDS revient à la caisse nationale d'assurance maladie (Cnam), désignée comme responsable de traitement. Le SNDS se présente par conséquent sous la forme d'un entrepôt national de données .
b) Les collecteurs
Les organismes collecteurs des données de santé à caractère personnel sont énumérés à l'article L. 1460-1 du CSP. Il s'agit des services ou établissements publics de l'État ou des collectivités territoriales et des organismes de sécurité sociale .
c) Les destinataires
Les destinataires des « données de santé à caractère personnel recueillies à titre obligatoire » sont largement énumérés à l'article L. 1460-1 du CSP : il s'agit des citoyens , des usagers du système de santé, des professionnels de santé, des établissements de santé et de leurs organisations représentatives ainsi que des organismes participant au financement de la couverture contre le risque maladie ou réalisant des recherches, des études ou des évaluations à des fins de santé publique, des services de l'État, des institutions publiques compétentes en matière de santé et des organismes de presse.
L'article L. 1461-2 dispose que, lorsqu'elles sont mises à la disposition du public , ces données ne peuvent prendre la forme que de statistiques agrégées (donc non individuelles) ou de données individuelles constituées de telle sorte que toute indentification directe ou indirecte demeure impossible (données « pseudonymisées ») . La seule exception à ce principe concerne les données relatives à l'activité des professionnels de santé, retracées dans le Sniiram, dont le caractère nominatif est maintenu.
d) Les finalités
Les données de santé à caractère personnel peuvent se prêter à deux finalités distinctes : la simple consultation et le traitement . Contrairement à la première, la seconde suppose des opérations d'appariement destinées à enrichir le sens et la portée des données brutes .
Dans le cas de la consultation , les destinataires des données sont ceux énoncés à l'article L. 1460-1 et les conditions de leur mise à disposition sont celles énoncées à l'article L. 1461-2. Cette mise à disposition a vocation à contribuer à l'information sur la santé ainsi que sur l'offre de soins, à la connaissance des dépenses de santé, à l'information des professionnels sur leur activité ainsi qu'aux recherches dans les domaines de la santé et de la prise en charge médico-sociale.
Dans le cas du traitement , l'article L. 1460-1 dispose que les données de santé à caractère personnel recueillies à titre obligatoire peuvent faire l'objet de traitements « à des fins de recherche, d'étude ou d'évaluation présentant un caractère d'intérêt public ». Les opérations d'appariement effectuées sur ces données présentant un risque important de ré-identification des personnes concernées, le cadre juridique d'exercice de ces traitements de données est substantiellement plus étoffé (cf. infra ) .
Enfin, l'article L. 1461-1 énonce deux finalités interdites :
- la promotion des produits de santé ou de médicaments en direction des professionnels de santé ou d'établissements de santé ;
- l'exclusion de garanties des contrats d'assurance et la modification de cotisations ou de primes d'assurance d'un individu ou d'un groupe d'individus présentant un même risque.
3. Le régime de protection des données de santé à des fins de traitement
a) Le traitement des données de santé fait l'objet d'un régime spécifique
La loi du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés 81 ( * ) , qui définit le régime juridique applicable aux traitements des données personnelles, fera l'objet, à partir du 1 er juin 2019, d'une réécriture globale consécutive à l'adoption du règlement européen sur la protection des données (RGPD) du 27 avril 2016 82 ( * ) .
Ce dernier réaffirme le principe selon lequel il est interdit de traiter des données à caractère personnel concernant la santé, à l'exception des conditions prévues par le 2 de l'article 9 du RGPD dont notamment :
- la personne concernée a donné son consentement explicite au traitement de ces données à caractère personnel ;
- le traitement est nécessaire aux fins de l'exécution des obligations et de l'exercice des droits propres au responsable du traitement ou à la personne concernée en matière de droit du travail, de la sécurité sociale et de la protection sociale ;
- le traitement est nécessaire pour des motifs d'intérêt public dans le domaine de la santé publique.
L'autorisation d'exploitation des données de santé, en raison de leur caractère sensible, fait l'objet d'un contrôle en amont exercé principalement par la commission nationale de l'informatique et des libertés (Cnil).
Échappent à ce contrôle plusieurs traitements énumérés à l'article 65 de la loi du 6 janvier 1978 dans sa version à venir, ayant pour trait commun d'être mis en oeuvre par l'autorité publique dans un objectif de suivi des politiques de santé publique.
La loi prend soin de distinguer , parmi les traitements des données de santé à caractère personnel en-dehors de ceux mis en oeuvre par l'autorité publique :
- en général , tous les traitements de données de santé mis en oeuvre par des responsables de traitement publics ou privés, à la condition stricte d'une finalité d'intérêt public (notamment la garantie de normes élevées de qualité et de sécurité des soins de santé et des médicaments ou des dispositifs médicaux). Ces traitements ne sont possibles que s'ils respectent les référentiels et les règlements types établis par la Cnil destinés à garantir leur sécurité ou, dans le cas contraire, si cette dernière leur a attribué une autorisation de traitement (article 66 de la loi du 6 janvier 1978 dans sa version à venir) ;
- en particulier , les traitements de données de santé dont la finalité est limitée à la « recherche, l'étude ou l'évaluation dans le domaine de la santé ». Ces traitements sont dispensés de l'autorisation de la Cnil, à condition toutefois que le responsable du traitement ait préalablement transmis à cette dernière une déclaration de conformité à une méthodologie de référence (article 73 de la loi du 6 janvier 1978 dans sa version à venir).
|
Le contrôle de la Cnil sur les traitements de données de santé : de l' a priori à l' a posteriori La loi du 26 janvier 2016 avait précisé les modalités d'intervention de la Cnil pour le seul cas des traitements de données à caractère personnel à des fins de recherche, d'étude ou d'évaluation . Ces traitements faisaient alors l'objet d'une autorisation délivrée a priori par la Cnil , à l'issue d'un processus décisionnel complexe : - le dépôt de la demande devait être obligatoirement fait auprès de l'institut national des données de santé (INDS), qui dispose de la faculté de rendre un avis sur l'intérêt public de la recherche ou de l'étude ; - dans les cas où ces traitements portaient sur des recherches impliquant la personne humaine, l'avis préalable du comité de protection des personnes (CPP) compétent était requis ; - dans tous les autres cas, l'avis du comité d'expertise pour les recherches, les études et les évaluations dans le domaine de la santé (Cerees) devait être recueilli. La transposition du RGPD dans le droit interne français, opéré par la loi du 20 juin 2018 83 ( * ) , a permis de considérablement assouplir ce régime d'autorisation . Il est notamment prévu que la Cnil établisse des référentiels et des règlements types ; le responsable de traitement est réputé autorisé à effectuer le traitement s'il a préalablement adressé à la Cnil une déclaration attestant de la conformité de sa méthode de traitement auxdits référentiels . Le contrôle de la Cnil ne s'effectue donc potentiellement qu' a posteriori , en vérification de la conformité déclarée par le responsable. Le régime de l'autorisation a priori n'est maintenu qu'en cas de déclaration de non-conformité par le responsable. Par ailleurs, le RGPD assouplit davantage le régime d'autorisation pour deux cas particuliers : - les traitements de données à finalité de recherche, d'étude ou d'évaluation : la déclaration préalable de conformité n'a pas pour objet un « référentiel type » ou un « règlement type », mais une simple méthodologie de référence homologuée par la Cnil ; - les traitements de données ayant pour seule finalité de répondre en cas d' urgence à une alerte sanitaire : dans ce cas, le responsable de traitement n'est astreint qu'à une analyse de l'impact du traitement et, selon les résultats de cette analyse, à la seule consultation de la Cnil. Pour autant , en cas d'absence de déclaration préalable de conformité pour tout type de traitement, la délivrance d'une autorisation de la Cnil reste soumise aux mêmes conditions que celles définies par le droit antérieur (avis préalable du CPP ou du Cerees). |
b) L'accès aux données
• La protection de l'identité des personnes
L'article L. 1461-4 du CSP dispose explicitement que le SNDS ne contient ni les noms et prénoms des personnes, ni leur numéro d'inscription au répertoire national d'identification des personnes physiques (NIR), ni leur adresse . Par ailleurs, la loi du 6 janvier 1978 précise que « toute personne a le droit de s'opposer à ce que des données à caractère personnel la concernant fassent l'objet de la levée du secret professionnel rendue nécessaire par un traitement » de données de santé.
Pour autant, la possibilité de ré-identifier les données de santé pseudonymisées par les responsables de traitement qui alimentent le SNDS a été laissée ouverte par le même article qui dispose qu'un « organisme distinct » du responsable du SNDS peut se voir confier les données à caractère personnel concernées par un risque d'identification directe. Cet organisme distinct, appelé « tiers de confiance », n'a pour l'heure jamais été désigné.
La loi du 6 janvier 1978 tient par ailleurs spécifiquement compte des traitements de données de santé comportant des informations identifiantes, notamment le NIR . Pour ces traitements particuliers, la loi prévoit qu'un décret en Conseil d'État , pris après avis motivé de la Cnil, détermine précisément les responsables de traitement et les finalités des traitements habilités (article 30 de la loi du 6 janvier 1978 dans sa version à venir). On peut toutefois noter qu'un traitement mettant en oeuvre le NIR, pourvu qu'il obéisse à une finalité de recherche , échappe au cadre spécifique de l'article 30 et s'inscrit dans le cadre général de l'article 73.
• La régulation des accès
Depuis la loi du 26 janvier 2016, l'article L. 1461-3 du CSP définit soigneusement le régime d'accès aux données personnelles de santé contenues dans le SNDS . Il n'est en principe autorisé que :
- de manière permanente , pour permettre l'accomplissement des missions des services de l'État, des établissements publics ou des organismes chargés d'une mission de service public compétents . Dans ce cas, l'accès aux données ne peut être accordé qu'aux personnes nommément désignées et habilitées à cet effet par la Cnam, dans des conditions précisées par décret en Conseil d'État 84 ( * ) ;
- de manière ponctuelle et sur demande , pour permettre des traitements à des fins de recherche, d'étude ou d'évaluation contribuant à une finalité répondant à un motif d'intérêt public.
Pour ce cas particulier, l'article L. 1461-3 prévoit explicitement la situation où la recherche, l'étude ou l'évaluation pourrait être menée par une personne morale de droit privé produisant ou commercialisant des médicaments ou des produits de santé .
Cette dernière est alors tenue, outre l'homologation obligatoire de sa méthode de traitement à la méthodologie de référence élaborée par la Cnil :
- soit de démontrer l'incompatibilité du traitement qu'elle envisage avec un objectif promotionnel en direction des professionnels de santé ou un objectif de redéfinition de la cible et des conditions contractuelles de compagnies d'assurance ;
- soit de faire réaliser l'étude par un laboratoire de recherche ou un bureau d'étude indépendant, à qui incombera également l'obligation de déclaration de conformité.
c) Le contenu des traitements fait l'objet d'un contrôle en opportunité approfondi mené par l'institut national des données de santé
L'élaboration de ces recherches, études ou évaluations a donné lieu à des débats particulièrement vifs eu égard au caractère extrêmement sensible des données de santé à caractère personnel et à la finalité des traitements. La création, par la loi du 9 août 2004 85 ( * ) , de l' institut des données de santé (IDS) a constitué une première étape décisive dans le contrôle de leur contenu .
En parallèle de la réaffirmation du rôle déterminant de la Cnil en matière d'autorisation ou d'homologation des méthodes de traitement, l'IDS apporte une expertise spécifique destinée à accompagner et à vérifier la validité d'un traitement des données à des fins de recherche ou d'étude. S'y est substitué en 2016 l' institut national des données de santé (INDS) qui, en plus de ces missions, est chargé d' émettre un avis sur le caractère d'intérêt public que présente une recherche, une étude ou une évaluation, une fois cette dernière autorisée.
|
Les missions de l'INDS (article L. 1462-1 du CSP) 1) Veiller à la qualité des données de santé et aux conditions générales de leur mise à disposition, garantissant leur sécurité et facilitant leur utilisation dans le respect de la loi du 6 janvier 1978 ; 2) Assurer le secrétariat unique auprès duquel sont déposées les demandes d'autorisation de traitement de données de santé ; 3) Émettre un avis sur le caractère d'intérêt public que présente une recherche, une étude ou une évaluation ; 4) Faciliter la mise à disposition d'échantillons ou de jeux de données agrégées présentant un faible risque d'impact sur la vie privée, dans des conditions préalablement homologuées par la Cnil ; 5) Contribuer à l'expression des besoins en matière de données anonymes et de résultats statistiques, en vue de leur mise à la disposition du public. |
L'action de l'INDS se situe en amont et en aval de la réalisation du traitement (article L. 1461-3 du CSP).
En amont du traitement , l'INDS est :
- avant l'autorisation d'accès, qualifié pour déterminer la finalité d'intérêt public de la recherche, de l'étude ou de l'évaluation. Cette mission est assuré par un comité d'expertise sur l'intérêt public (CEIP) ;
- une fois l'autorisation d'accès délivrée, destinataire, le cas échéant, de l'autorisation délivrée par la Cnil, dont il assure la publication, mais aussi de la déclaration des intérêts du demandeur du traitement ainsi que d'un protocole d'analyse précisant les moyens d'en évaluer la validité et les résultats.
Là où la Cnil se limite à la vérification ponctuelle et a posteriori de la conformité technique du traitement aux référentiels qu'elle établit, l'INDS assure un contrôle d'opportunité sur la finalité de l'étude .
En aval du traitement , l'INDS est récipiendaire, dans un délai raisonnable, de la méthode, des résultats de l'analyse et des moyens d'en évaluer la validité. Il en assure également la publication.
|
Le droit existant en matière de traitement des données de santé à des fins de recherche, d'étude ou d'évaluation a donc subi une double évolution favorisant : |
|
- l' assouplissement des conditions d'accès aux données , fondé sur une responsabilisation accrue des responsables de traitements et un contrôle a posteriori de la Cnil ; |
|
- en parallèle, un renforcement du contrôle en opportunité exercé par l'INDS sur les conditions et les résultats du traitement . |
B. Le droit proposé
1. Une architecture globale des données de santé élargie aux données cliniques
L'article 11 procède à une redéfinition en profondeur de l'architecture globale des données de santé. En plus des cinq grandes bases de données qui alimentent le SNDS, le projet de loi y ajoute ( 1° du II, 2° du VI et 4° du VII ) les données recueillies à l'occasion d'activités de prévention, de diagnostic, de soins ou de suivi médico-social .
Le SNDS était jusqu'alors composé exclusivement de données médico-administratives , uniquement obtenues par la liquidation d'une prestation de soins livrée à un assuré. Les données visées par l'article 11 du projet de loi sont pour leur part des données cliniques , de nature qualitative, renseignées par le professionnel de santé à l'occasion d'une consultation ou d'un suivi. Les données médico-administratives sont recueillies par leurs collecteurs à titre obligatoire ; les données cliniques recueillies par les praticiens dans le cadre de la consultation ou du suivi ne revêtant pas un tel caractère, le a) du 1° du I supprime le critère obligatoire afin de permettre leur intégration au SNDS.
Aux termes de l'étude d'impact, cet élargissement du SNDS a pour objectif de « démultiplier l'utilisation du SNDS aussi bien en recherche clinique qu'en termes de nouveaux usages notamment ceux liés au développement des méthodes d'intelligence artificielle ». Cette initiative s'inscrit dans l'objectif plus large annoncé par le Gouvernement d'une exploitation plus performante des données de santé, à des fins de performance de la recherche, de l'appui au personnel de santé et du pilotage du système de santé. Le croisement des données médico-administratives, dont le contenu se « limite » aux parcours de soins des individus concernés, et des données cliniques, qui renseignent sur leurs profils de soins , a vocation à satisfaire cet objectif.
Comme relevé par le Conseil d'État, cet ajout, même s'il « modifie significativement le champ du SNDS », ne pose pas de difficulté juridique particulière dans la mesure où ces données cliniques, qui revêtent la nature de données de santé, s'inscrivent dans la cohérence de sa mission originelle.
2. Une gestion largement redéfinie
a) Une gestion décentralisée favorisant la création d'entrepôts de données multiples
L'étude d'impact souligne que « compte tenu de l'élargissement du périmètre du SNDS, il n'est plus envisageable que la Cnam, qui a la charge de la maîtrise d'ouvrage de l'applicatif, demeure l'unique responsable du traitement et centralisateur ». En conséquence, l'article 11 du projet de loi ( 2° du II, 3° du VII et 6° du XI ) prévoit une mise en oeuvre décentralisée et opérée par plusieurs organismes responsables, qui seront désignés par décret en Conseil d'État après avis de la Cnil .
Il s'agit là d'une modification importante : l'accès au SNDS ne pouvait jusqu'alors être réalisé que par l'unique biais de l'entrepôt de données national géré par la Cnam. Lui seront substitués plusieurs entrepôts de données (tous alimentés par l'ensemble des données du SNDS) gérés par différents organismes. L'objectif de cette mesure est notamment de limiter la constitution d'entrepôts de données « secondaires » et spécifiques à certains fournisseurs de données (notamment les établissements de santé). En effet, malgré l'intérêt de ces initiatives, elles présentaient le triple risque :
- d'une approche nécessairement limitée à une certaine patientèle, une aire géographique, ou un type de prestation ;
- de l'émergence de bases de données concurrentes ;
- du développement d'un réflexe « propriétaire » de l'initiateur de la base de données et de réticences à en verser certains éléments au SNDS.
b) Un élargissement des organismes collecteurs
Outre les organismes collecteurs actuellement habilités à alimenter le SNDS, le projet de loi y ajoute les « professionnels de santé » ( b) du 1° du I ), en cohérence avec l'intégration des données cliniques. Comme l'a souligné notre collègue député et rapporteur Thomas Mesnier, « viser les professionnels de santé accroît considérablement la capacité de collecte, indépendamment de la structure d'emploi. [...] Tous les acteurs de soins sont autorisés à effectuer des collectes de données de santé ».
c) Des destinataires inchangés
Les destinataires des données de santé, ainsi que les conditions sous lesquelles elles sont mises à disposition auprès du public, ne sont pas modifiés par le projet de loi.
d) Des finalités assouplies
Le projet de loi maintient les deux finalités actuelles de mise à disposition pour consultation et de traitement pour les données de santé à caractère personnel. Néanmoins, pour cette seconde finalité, comme le souligne le Conseil d'État, il « modifie l'accès aux données contenues dans le SNDS en supprimant la condition tenant à la poursuite d'une finalité de recherche, d'étude ou d'évaluation ».
Le projet de loi procède, par conséquent, à une réécriture globale des dispositifs régissant les motifs d'accès au SNDS. Les articles L. 1460-1 ( c) et d) du 1° et 2° du I ), L. 1461-3 ( a) et b) du 1° et a), b) et c) du 2° du III ), L. 1461-5 ( V ) et L. 1461-7 ( 1° du VI ) du CSP ne mentionnent donc plus la finalité de recherche, d'étude ou d'évaluation et font désormais référence à la notion plus large de « traitement de données concernant la santé ». À noter néanmoins qu'est conservée, à l'article L. 1461-3, la condition de respect d'un motif d'intérêt public pour qu'un traitement soit autorisé .
Aux termes de l'étude d'impact, la suppression de la finalité de recherche permettra « la constitution d'entrepôts de données ou l'implémentation automatique des données du système national des données de santé dans les registres de suivi de certains dispositifs médicaux ». Il va sans dire qu'un pareil assouplissement des usages autorisés des données de santé à caractère personnel ne peut que s'accompagner d'un renforcement de leur protection.
3. Une modification profonde du régime de protection des données de santé
L'article 11 du projet de loi apporte plusieurs modifications à la loi du 6 janvier 1978, dans sa rédaction issue de l'ordonnance du 12 décembre 2018 86 ( * ) , elle-même assurant la transposition du RGPD ( 3° du II , 2° du VII et XII ).
a) Un assouplissement du régime d'accès
Les différents régimes définissant les conditions d'accès aux données pour les responsables de traitement selon la finalité du traitement (articles 66 et 73 de la loi du 6 janvier 1978 dans sa version à venir) ne sont pas substantiellement modifiés. Les nouveaux traitements de données de santé devront donc se conformer aux conditions inchangées soit de l'article 66 (déclaration de conformité à un référentiel de la Cnil ou, à défaut, autorisation de cette dernière) dans le cas général d'un traitement, soit de l'article 73 (déclaration de conformité à une méthodologie de référence de la Cnil) dans le cas d'un traitement ayant une finalité de recherche.
L'article 11 procède toutefois à deux assouplissements significatifs.
Le premier concerne le régime d'accès concernant les traitements mettant en oeuvre le NIR . Jusqu'alors, ces traitements relevaient du régime restrictif de l'article 30 de la loi du 6 janvier 1978 dans sa version à venir, qui n'autorisait ces traitements que pour un nombre limité de responsables définis par décret en Conseil d'État, à l'exception des traitements ayant des finalités de recherche, qui eux relevaient de l'article 73. L'article 11 élargit cette exception aux traitements mettant en oeuvre le NIR et « servant à constituer des bases de données à des fins ultérieures de recherche » ( 1° du XI ).
Le second ( a) du 5° du XI ) concerne les accès aux données de santé dans le cas d'une absence de déclaration de conformité préalable et d'une nécessité d'une autorisation délivrée par la Cnil . Cette autorisation sera désormais délivrée après l'avis d'un « comité éthique et scientifique pour les recherches, les études et les évaluations dans le domaine de la santé », qui a vocation à se substituer au Cerees ainsi qu'au CEIP (cf. infra sur la disparition de l'INDS). Ainsi que le souligne l'étude d'impact, « actuellement, les demandes d'autorisation [...] sont potentiellement expertisées par deux comités : le Cerees et le CEIP. Cette double expertise introduit d'une part un niveau de complexité élevé pour les demandeurs et d'autre part un partage de l'expertise parfois complexe entre les deux comités ».
b) Un renforcement de la pseudonymisation
La contrepartie de cet assouplissement du régime d'accès réside dans le renforcement de la pseudonymisation des données . Le Conseil d'État a effectivement noté que « le projet de loi prévoit de rendre irréversible la pseudonymisation en supprimant les dispositions du code de la santé publique autorisant la conservation séparée des données permettant une réidentification des personnes ». Deux dispositions de l'article 11 remplissent cet objectif :
- l'impossibilité irréfragable de l'identification directe ou indirecte des personnes concernées par les données de santé à caractère personnel, alors que le droit existant en maintenait la possibilité à la faveur d'une disposition législative spécifique ( e) du 1° du I ) ;
- la suppression de l'organisme distinct « tiers de confiance » habilité à détenir, en dehors du responsable du SNDS, des données de santé potentiellement réidentifiantes ( IV et 1° du VII ).
c) La création d'une plateforme des données de santé (PDS) en substitution de l'INDS
L'article 11 procède à la création d'un groupement d'intérêt public appelé « plateforme des données de santé » ( 1° du VIII ), destiné à succéder à l'INDS ( IX ), au plus tard le 31 décembre 2019 ( XIII ). Ses parties constitutives sont identiques. Ses missions sont néanmoins, pour certaines, substantiellement modifiées ( 2° du VIII ) ; il sera désormais chargé de :
- réunir, organiser et mettre à disposition les données du SNDS et de promouvoir l'innovation dans leur utilisation ;
- d'assurer le secrétariat unique des demandes de traitement ( b) du 5° du XI , par coordination) ;
- d'assurer le secrétariat du nouveau comité éthique et scientifique pour les recherches, les études et les évaluations dans le domaine de la santé ;
- de contribuer à l'élaboration des référentiels et des méthodologies de référence auxquels les responsables de traitement doivent déclarer leur conformité ( a) du 2° et 4° du XI , par coordination) ;
- de procéder, pour le compte d'un tiers et à la demande de ce dernier, à des opérations nécessaires et à la réalisation d'un traitement de données issues du SNDS .
À ce stade, deux modifications principales méritent d'être soulignées : la possibilité ouverte à la PDS d'agir comme sous-traitant d'un responsable de traitement, sur simple demande de ce dernier et la disparition de l'avis sur l'intérêt public d'une recherche .
Concernant ce dernier aspect, il convient toutefois de noter qu'est maintenue la possibilité pour le nouveau comité éthique et scientifique, en substitution de l'INDS, de se saisir ou d'être saisi sur le caractère d'intérêt public que présente une recherche ( b) du 2° et 3° du XI ).
L'article 11 du projet de loi crée par ailleurs un article L. 1462-2 du CSP ( 3° du VIII ) qui précise que la PDS pourra recruter, outre des agents des trois fonctions publiques, des personnels dont les contrats relèvent du droit privé .
Enfin, il doit être souligné que le contrôle d'opportunité exercé par l'INDS (déclaration d'intérêts et communication des résultats et de la méthode une fois le traitement réalisé) est maintenu pour la PDS, à une exception près : l'article 11 prévoit que « les résultats de l'analyse et les moyens d'en évaluer la validité » ne seront désormais communiqués à la PDS que pour les seuls traitements réalisés à des fins de recherche ( c) du 2° du III ). La PDS n'aura donc plus à connaître des résultats des traitements de données de santé qui ne s'inscrivent pas dans cette finalité.
II - Les modifications adoptées par l'Assemblée nationale
A. En commission des affaires sociales
Outre quatorze amendements rédactionnels, la commission des affaires sociales a adopté quatre amendements visant à :
- sur l'initiative des membres du groupe La République En Marche, enrichir le SNDS d'une nouvelle catégorie de données de santé , à savoir les « données à caractère personnel des enquêtes dans le domaine de la santé », lorsque ces dernières sont appariées avec les autres données du SNDS ;
- sur l'initiative du rapporteur, préciser le champ des missions de la nouvelle PDS , en y ajoutant l'information des patients, la promotion de leurs droits, notamment leur droit d'opposition à la levée du secret médical ;
- sur l'initiative du Gouvernement, étendre le champ des traitements de données de santé à caractère personnel mis en oeuvre par l'autorité publique (et échappant de ce fait au cadre des articles 66 et 73 de la loi du 6 janvier 1978 dans sa version à venir) aux traitements dont la finalité est la conception, le suivi ou l'évaluation des politiques publiques dans le domaine de la santé ;
- sur l'initiative du rapporteur, préciser la composition du nouveau comité éthique et scientifique , dont le secrétariat sera assuré par la nouvelle PDS et qui aura pour tâches de donner un avis sur l'intérêt public d'une recherche et de donner un avis préalable à l'autorisation donnée par la Cnil en cas de non-conformité d'une déclaration préalable par un demandeur. Cet amendement précise notamment que ne pourront participer à une délibération du comité « les personnes qui ne sont pas indépendantes du promoteur et de l'investigateur de la recherche, de l'étude ou de l'évaluation examinée ».
B. En séance publique
L'Assemblée nationale a approfondi en séance publique, sur l'initiative du groupe Modem, le champ du SNDS en y ajoutant les données recueillies lors des visites médicales et de dépistage obligatoires en milieu éducatif, les données recueillies par les services de protection maternelle et infantile et les données de santé recueillies lors des visites d'information et de prévention dans un cadre professionnel.
Elle a par ailleurs élargi les missions de la future PDS , sur l'initiative du groupe La République En Marche, à la diffusion de normes de standardisation pour l'échange et l'exploitation des données de santé, en tenant compte de standards européens et internationaux, et, sur l'initiative du Gouvernement, à l'accompagnement financier des porteurs de projets sélectionnés dans le cadre d'appels à projets lancés à son initiative.
Elle a également adopté un amendement, sur l'initiative du groupe La République En Marche, visant à assurer une parité hommes-femmes au sein du nouveau comité éthique et scientifique .
Elle a enfin adopté, sur l'initiative de notre collègue Albane Gaillot, un amendement prévoyant la remise d'un rapport au Parlement sur la nouvelle PDS .
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
A. Une approbation d'ensemble du dispositif
Outre l'intérêt scientifique présenté par l'élargissement du contenu du SNDS, votre commission en souligne également le caractère nécessaire compte tenu de la complexification des profils pathologiques .
Les traitements statistiques traditionnels, appuyés jusqu'ici sur les données médico-administratives, empruntaient une méthode d'analyse dite « hypothético-déductive », qui consistait à réfléchir en amont aux données à utiliser et aux variables qui permettraient de les exploiter. Cette méthode, en définissant des modèles préalables, présentait le risque de biais humains liés à la définition de cadres d'analyse a priori . A contrario , la méthode statistique du « big data » permet de brasser largement des données sans modèle préalable et sans postulat scientifique, laissant les algorithmes extraire des régularités ou des incongruités de la masse de données en présence 87 ( * ) .
La complexification du contexte clinique et l'importance accrue des profils polypathologiques nécessitent de plus en plus de recourir à des méthodes statistiques qui limitent les biais préalables mais qui, par conséquent, requièrent des bases de données les plus exhaustives possible.
Si votre commission reconnaît le caractère sensible du sujet traité par l'article 11, elle estime que les modifications apportées par ce dernier ne sont pas de nature à menacer l'usage et la sécurité des données de santé à caractère personnel, pour trois raisons :
- la fin du monopole de gestion du SNDS par la Cnam et l'attribution de la compétence gestionnaire à plusieurs organismes seront encadrées par un décret en Conseil d'État pris après avis de la Cnil ;
- l'enrichissement des données du SNDS n'a pas vocation à compromettre leur pseudonymisation , dont l' impératif est par ailleurs renforcé ;
- enfin, l'introduction potentielle d'acteurs privés au sein de la PDS, chargée de se prononcer sur l'intérêt public des demandes d'accès aux données de santé, a été régulée de façon bienvenue par la disposition introduite à l'Assemblée nationale selon laquelle la demande d'accès devra être examinée par des personnes strictement indépendantes du promoteur ou de l'instigateur de la demande .
Votre commission tient toutefois à souligner qu'avec la disparition de la finalité d'étude, d'évaluation ou de recherche, l'examen du caractère d'intérêt public deviendra le seul critère de définition de la légalité d'un traitement de données de santé (en dehors, bien entendu, du maintien des finalités interdites). Cette évolution rend particulièrement urgentes la clarification et la circonscription de la notion d'intérêt public, dont l'appréciation est à ce jour entièrement laissée aux comités de l'INDS.
Pour l'heure, l'une des seules mentions explicites de la notion d'intérêt public figure à l'article 66 de la loi du 6 janvier 1978, dans sa version ultérieure au 1 er juin 2019, qui en donne une occurrence possible : « la garantie de normes élevées de qualité et de sécurité des soins de santé et des médicaments ou des dispositifs médicaux constitue une finalité d'intérêt public ».
Le rapporteur de la commission des affaires sociales de l'Assemblée nationale, ayant identifié les risques liés à cette définition encore lacunaire, indique que, pour l'heure, l'INDS (future PDS) intègre dans l'intérêt public la clarté et la sincérité des finalités, ainsi que la garantie de l'intégrité scientifique du traitement.
B. Les modifications apportées par votre commission
Outre cinq amendements rédactionnels (amendements COM-317, COM-318, COM-319, COM-320 et COM-321 du rapporteur), votre commission a souhaité intégrer les informations relatives à la perte d'autonomie des personnes âgées aux données recueillies dans le cadre du SNDS. La collecte de cette donnée particulière présente un intérêt majeur à deux égards :
- outre son intérêt strictement thérapeutique, elle se révèlera déterminante pour la conduite d'une véritable politique de la prévention de la perte d'autonomie ;
- par ailleurs, elle permettra un pilotage plus fin des dépenses de santé des personnes dépendantes accueillies en établissement (Ehpad), qui bénéficient en même temps du forfait versé à l'établissement et des dépenses de soins de ville qu'elles peuvent encore solliciter.
Votre commission a donc adopté un amendement COM-316 de votre rapporteur dans ce sens.
La commission a adopté cet article ainsi modifié.
Article 11 bis A
(art. L. 1413-3 du code de la santé
publique)
Désignation de l'État comme titulaire des droits
sur les bases de données anonymisées et sur le
matériel biologique transmis en cas de risque grave pour la santé
humaine
Objet : Cet article, inséré par l'Assemblée nationale, propose d'attribuer à l'État l'exercice des droits sur les bases de données anonymisées transmises à l'Agence nationale de santé publique dans l'exercice de ses missions et de lui reconnaître la propriété du matériel biologique transmis aux centres nationaux de référence en cas de risque grave pour la santé humaine.
I - Le dispositif adopté par l'Assemblée nationale
L' Agence nationale de santé publique (ANSP), créée par la loi du 26 janvier 2016 portant modernisation de notre système de santé, est un établissement public administratif de l'État ayant pour missions :
- l'observation épidémiologique et la surveillance de l'état de santé des populations ;
- la veille sur les risques sanitaires menaçant les populations ;
- la promotion de la santé et la réduction des risques pour la santé ;
- le développement de la prévention et de l'éducation pour la santé ;
- la préparation et la réponse aux menaces, alertes et crises sanitaires ;
- le lancement de l'alerte sanitaire.
Pour l'exercice de ces missions, l'article L. 1413-3 du code de la santé publique (CSP) prévoit que l'ANSP s'appuie sur un réseau national de santé publique qu'elle organise et qu'elle anime . La coopération des membres de ce réseau s'effectue par voie de convention ou par participation à des groupements d'intérêt public dont l'ANSP est membre. Elle peut par ailleurs s'appuyer sur un réseau de centres nationaux de référence pour la lutte contre les maladies transmissibles.
En outre, lorsqu'il s'avère nécessaire de prévenir ou de maîtriser des risques graves pour la santé humaine, l'article L. 1413-8 du CSP prévoit que tout laboratoire de biologie médicale public ou privé est tenu de transmettre aux centres nationaux de référence le matériel biologique en sa possession en rapport avec de tels risques. Ce matériel est conservé dans une collection nationale de ressources biologiques d'intérêt national pour la santé publique .
Un amendement déposé en séance publique à l'Assemblée nationale par les membres du groupe La République En Marche précise le régime applicable à l'utilisation des données et matériels transmis par les différentes parties aux réseaux coordonnés et organisés par l'ANSP. Cet amendement prévoit notamment que :
- lorsque les réseaux de santé publique animés par l'ANSP ont à connaître de bases de données anonymisées, les droits exercés sur ces dernières restent exercés par l'État . En conséquence, les conventions ou groupements d'intérêt public initiés par l'ANSP ne peuvent soustraire à l'État la maîtrise des données enregistrées dans des bases données, publiques ou privées ;
- le matériel biologique transmis aux centres nationaux de référence en cas de risque grave pour la santé humaine reste propriété de l'État .
II - La position de la commission
Sur proposition de son rapporteur, la commission a adopté l' amendement COM-322 de coordination.
La commission a adopté cet article ainsi modifié.
Article 11 bis
(art. L. 161-28-1 du code de la
sécurité sociale, art. 65 de la loi n° 78-17 du
6 janvier 1978 relative à l'informatique, aux fichiers et aux
libertés)
Permettre à l'assurance maladie d'utiliser le
SNIIRAM
pour l'ensemble de ses missions
Objet : Cet article, inséré par l'Assemblée nationale, propose de modifier la nature des missions du Sniiram en cohérence avec la redéfinition du système national des données de santé (SNDS) prévue par l'article 11 du projet de loi.
I - Le dispositif adopté par l'Assemblée nationale
Les missions du système national d'information interrégimes d'assurance maladie (Sniiram), désigné par le code de la santé publique comme l'un des contributeurs du système national des données de santé (SNDS), sont définies à l'article L. 161-28-1 du code de la sécurité sociale. Ces missions sont :
- la connaissance des dépenses de l'ensemble des régimes d'assurance maladie par circonscription géographique, par nature de dépenses, par catégorie de professionnels responsables de ces dépenses et par professionnel ou établissement ;
- la transmission en retour aux prestataires de soins d'informations pertinentes relatives à leur activité et leurs recettes, et s'il y a lieu à leurs prescriptions ;
- la définition, à la mise en oeuvre et à l'évaluation de politiques de santé publique ;
- la constitution du SNDS.
Jugées trop restrictives, notamment au regard de l'évolution des missions du SNDS définies à l'article 11 du projet de loi, les trois premières missions ont été remplacées , par un amendement adopté en commission des affaires sociales à l'initiative du Gouvernement, par une mission plus large d'accompagnement des missions des organismes chargés de la gestion d'un régime de base d'assurance maladie ( I ).
Par coordination, la même modification est apportée à la loi du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés ( II ).
II - La position de la commission
La commission a adopté cet article sans modification.
CHAPITRE
II
Doter chaque usager d'un espace numérique de santé
Article
12 A [nouveau]
(art. L. 1110-4-1 et L. 1110-4-1-1 [nouveau]
du code de la santé publique)
Exigences
d'interopérabilité et de sécurité
applicables au
numérique en santé
Objet : Cet article, inséré par la commission, vise à préciser le cadre législatif des obligations d'interopérabilité et de sécurité applicables aux systèmes d'information et services et outils numériques en santé.
I - Le droit en vigueur
En application du 5° de l'article 204 de la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé, le Gouvernement a été habilité par le législateur à prendre par ordonnances des mesures visant à remplacer la procédure d'agrément des hébergeurs de données de santé par une évaluation de conformité technique réalisée par un organisme certificateur accrédité.
L'ordonnance n° 2017-27 du 12 janvier 2017 relative à l'hébergement de données de santé à caractère personnel a ainsi modifié l'article L. 1111-8 du code de la santé publique afin de conditionner l'activité d'hébergement de données de santé sur support numérique à la détention d'un certificat de conformité. En application de l'article R. 1111-10 du même code 88 ( * ) , ce certificat est désormais délivré par un organisme certificateur accrédité par le comité français d'accréditation ou par toute autre instance nationale d'accréditation d'un autre État membre de l'Union européenne, sur le fondement d'un référentiel de certification élaboré par le groupement d'intérêt public mentionnée à l'article L. 1111-24, à savoir l'agence nationale des systèmes d'information partagés de santé (ASIP Santé), et approuvé par arrêté du ministre chargé de la santé, pris après avis de la Cnil.
L'objet du certificat de conformité attribué à un hébergeur de données de santé se cantonne à la garantie, pour l'utilisateur potentiel, d'un niveau de qualité et de sécurité suffisant des services offerts pour héberger des données de santé à caractère personnel. Ce certificat repose principalement sur la conformité à des normes internationales en matière de management de la sécurité.
L'article L. 1110-4-1 du code de la santé publique prévoit en outre, depuis l'entrée en vigueur de l'ordonnance du 12 janvier 2017 précitée, que les systèmes d'information utilisés par les professionnels de santé et les établissements de santé doivent être conformes aux référentiels d'interopérabilité et de sécurité élaborés par l'ASIP Santé. En revanche, il n'est prévu aucune procédure d'évaluation ou de certification de la conformité des systèmes d'information utilisés par les professionnels de santé et les établissements de santé auxdits référentiels d'interopérabilité. En pratique, ces référentiels sont peu appliqués par les éditeurs de systèmes d'information en santé.
III - Le dispositif adopté par la commission
Il est apparu, au cours des auditions de votre rapporteur, que le défaut d'interopérabilité des logiciels, services et outils numériques en santé constitue le principal obstacle à la transformation numérique de notre système de soins. Alors que les usagers du système de santé sont censés disposer librement de leurs données de santé, les obstacles à l'interopérabilité des services et outils numériques en santé ne leur permettent pas d'exploiter pleinement le potentiel d'utilisation et de traitement de leurs données et se voient donc pénalisés dans l'amélioration de la qualité de leur parcours de soins. Le traitement par les professionnels des données accumulés par le patient à l'occasion des différentes étapes de son parcours reste particulièrement complexe et chronophage.
À titre d'exemple, rien ne garantit qu'un patient suivi par des médecins utilisant le portail « PAACO/Globule » en Nouvelle Aquitaine puisse voir les données de son parcours de soins pleinement transférables et exploitables s'il venait à résider en Île-de-France et être traité par un médecin ou un établissement utilisant la plateforme « Terr-eSanté ». La coordination des soins s'en trouve sérieusement entravée, au détriment du patient comme de la qualité de l'exercice des professionnels.
Dans une société gagnée par le « tout connecté », la capacité des services et outils numériques à permettre le traitement mutualisé de données à partir de standards partagés s'impose de plus en plus comme un enjeu déterminant. Historiquement, les éditeurs de logiciels ont eu tendance à « cadenasser » la saisie, la collecte et le traitement de données dans des systèmes d'exploitation protégés afin de capter sur la durée le public le plus large et de renforcer leur position sur le marché. L'interopérabilité est ainsi longtemps restée le parent pauvre du développement des nouvelles technologies de l'information et de la communication, l'émergence des logiciels libres n'étant pas encore parvenue à remettre en cause la position dominante des logiciels propriétaires.
Dans ce contexte, la réglementation fédérale 89 ( * ) aux États-Unis subordonne depuis 2017 la certification et le renouvellement de la certification des technologies de traitement des données de santé au respect de strictes exigences d'interopérabilité. Les éditeurs de services numériques de santé sont ainsi tenus sur le marché américain :
- de ne mettre en oeuvre aucune mesure tendant à interférer avec la capacité de l'utilisateur à échanger ou utiliser l'information de santé (au travers, par exemple, de coûts prohibitifs pour procéder à l'extraction ou l'échange de données) ;
- de ne pas empêcher ou limiter l'interopérabilité de leurs services et de ne pas entraver la portabilité des données (au travers, par exemple, d'une procédure non-standard de collecte et traitement des données).
Votre commission considère que le succès de la mise en place d'une nouvelle plateforme de données de santé et d'un espace numérique de santé, deux mesures phares du projet de loi en matière de transformation numérique, est tributaire de l'interopérabilité effective des systèmes d'information et services numériques en santé qui sont censés alimenter ces deux outils. Par conséquent, elle a adopté un amendement COM-253 de son rapporteur visant à refonder le cadre législatif de l'interopérabilité dans le domaine du numérique en santé.
L'article additionnel introduit par votre commission propose ainsi, dans un premier temps, d'inscrire dans le code de la santé publique une définition de l'interopérabilité des systèmes d'information et services et outils numériques en santé. Il est précisé que les éditeurs devront privilégier, chaque fois que jugé possible par le groupement d'intérêt public ASIP Santé, le recours aux standards ouverts afin que les systèmes d'information utilisés dans le secteur public de la santé ne soient plus prisonniers des formats propriétaires pour lesquels les développeurs ont encore tendance à garder jalousement les spécifications de leurs logiciels secrètes.
Il est par ailleurs précisé que les référentiels d'interopérabilité et de sécurité établis par ASIP Santé devront être élaborés en concertation avec les représentants des professions de santé, d'associations d'usagers du système de santé agréées, des établissements de santé, des établissements et services des secteurs médico-social et social et des opérateurs publics et privés du développement et de l'édition des systèmes d'information et services et outils numériques en santé.
En outre, l'amendement adopté par votre commission prévoit plusieurs mesures destinées à garantir l'effectivité du respect des référentiels d'interopérabilité par les éditeurs, dans une logique incitative. Il est ainsi envisagé :
- d'instituer une procédure de certification de la conformité des systèmes d'information de santé aux référentiels d'interopérabilité et de sécurité par des organismes de certification privés dument accrédités par le comité français d'accréditation (Cofrac) ou une autre instance nationale compétente en matière d'accréditation d'un autre État membre de l'Union européenne. Les éditeurs pourront solliciter cette certification sur une base volontaire ;
et, pour une mise en application différée au plus tard à compter du 1 er juillet 2021 :
- de conditionner à l'obtention de ce certificat le bénéfice de fonds publics pour la conception, l'acquisition ou le renouvellement du système d'information concerné, notamment dans le cadre du fonds régional d'intervention (FIR) ou des grands programmes ministériels tels que le plan « Hôpital numérique » (HOP'EN), le plan « e-parcours », l'incitation financière pour l'amélioration de la qualité (Ifaq)... ;
- d'inclure dans les contrats pluriannuels d'objectifs et de moyens prévus à l'article L. 1435-3 du code de la santé publique et les contrats d'amélioration de la qualité et de la coordination des soins prévus à l'article L. 1435-4 du même code, conclus par les agences régionales de santé avec les professionnels et établissements de santé, des engagements sur l'acquisition ou l'utilisation de logiciels bénéficiant du certificat d'interopérabilité, ces contrats déterminant notamment l'allocation des dotations au titre du FIR.
Le dispositif envisagé par l'amendement adopté par votre commission est la traduction des recommandations en matière d'interopérabilité du rapport de Dominique Pon et Annelore Coury intitulé Accélérer le virage numérique 90 ( * ) .
Votre commission a adopté cet article additionnel ainsi rédigé.
Article 12
(art. L. 1111-13, L. 1111-13-1
et
L. 1111-13-2 [nouveaux] du code de la santé publique)
Ouverture
d'un espace numérique de santé pour chaque usager
Objet : Cet article propose la mise en place pour chaque usager, au plus tard en 2022, d'un espace numérique de santé lui donnant accès à ses données et services numériques de santé.
I - Le dispositif proposé
A. Replacer l'usager au coeur du virage numérique de santé
Dans le cadre des consultations sur la stratégie de transformation du système de santé, Dominique Pon 91 ( * ) et Annelore Coury 92 ( * ) ont dessiné une feuille de route pour le déploiement du numérique en santé sur la période 2018-2022 dans leur rapport intitulé Accélérer le virage numérique 93 ( * ) .
Ce rapport met en lumière deux principaux constats :
- l'usager est trop longtemps resté en marge du développement du numérique en santé, insuffisamment acteur de son parcours de soins : si 25,7 millions de comptes personnels avaient été créés en juillet 2017 sur le service www.ameli.fr , le déploiement du dossier médical partagé (DMP) a connu, lui, une évolution bien plus chaotique, le faible nombre de dossiers créés en juillet 2012 (158 000) ayant conduit le Gouvernement à le suspendre à l'automne 2012 pour ne le rouvrir en ligne et le généraliser qu'à compter du 6 novembre 2018. Si près de 4,7 millions de DMP ont été créés au 1 er février 2019, la réalité de l'alimentation et l'utilisation de son contenu par son titulaire comme par les professionnels de santé reste à évaluer ;
- le morcellement et le manque de lisibilité de l'offre numérique en santé ne favorisent pas son appropriation par l'usager et les professionnels de santé : les projets informatiques et numériques en santé pâtissent d'un fort manque de cohérence en l'absence d'application uniforme sur le territoire de référentiels de sécurité et d'interopérabilité endossés par une autorité de gouvernance bien identifiée. Insatisfaits de la pertinence des outils numériques mis à leur disposition, les professionnels de santé ne placent encore qu'insuffisamment le numérique au coeur de la coordination des parcours de soins.
Les auteurs du rapport proposent alors de mettre en place, pour chaque usager dès sa naissance, « un espace numérique de santé sécurisé et personnalisé lui permettant d'avoir accès à l'ensemble de ses données et services de santé tout au long de sa vie ». Les objectifs de cet espace sont multiples :
« - faire de l'usager, malade ou non, un acteur de son parcours de santé tout au long de sa vie en lui permettant de co-construire ce parcours en interaction avec les professionnels, les structures et les institutions de santé ;
- permettre à chaque usager de disposer et de gérer ses données de santé et ses services numériques de santé ;
- accroître la confiance des usagers, mais aussi des professionnels de santé, dans l'ensemble des services numériques en santé, en fixant un cadre cohérent basé sur des principes éthiques et techniques portés par la puissance publique ;
- stimuler l'innovation et l'intérêt des acteurs privés en leur permettant de consacrer leurs efforts d'investissement, de recherche et d'innovation dans le développement de solutions à forte valeur ajoutée pour l'usager ;
- améliorer de manière générale la qualité et l'efficience de notre système de santé grâce aux effets de levier inhérents aux interactions avec les usagers. »
Le 25 avril 2019, la ministre des solidarités et de la santé a présenté une feuille de route pour l'accélération du virage numérique en santé 94 ( * ) articulée autour de quelques lignes directrices :
- le renforcement de la gouvernance du numérique en santé : le pilotage des chantiers de la transformation numérique sera assuré par la délégation ministérielle du numérique en santé. L'agence nationale des systèmes d'information partagés de santé (ASIP Santé) sera transformée en agence du numérique en santé (ANS), avec pour responsabilité la mise en oeuvre opérationnelle de la politique numérique en santé.
Un conseil du numérique en santé sera institué afin d'associer l'ensemble des parties prenantes du secteur à la définition des orientations de la politique du numérique en santé ;
- l'intensification de la sécurité et de l'interopérabilité des systèmes d'information en santé : l'accent sera mis sur la dématérialisation des moyens d'authentification, tant pour les usagers (application Carte Vitale) que pour les professionnels (carte de professionnel de santé électronique - eCPS), et suppose le déploiement de l'identifiant national de santé (INS) ;
- le déploiement de quatre principaux services socles : le dossier médical partagé, les messageries sécurisées de santé, la e-prescription et les services territoriaux de coordination de parcours dans le cadre du programme e-parcours ;
- le déploiement des plateformes nationales numériques de santé : l'espace numérique de santé, la plateforme de bouquets de services communicants et la plateforme de données de santé ( Health Data Hub ) ;
- l'encouragement à l'innovation : sera mis en place un « Lab e-santé ».
B. Les modalités de mise en place de l'espace numérique de santé
1. Un espace au service du patient, acteur de son parcours de santé
L'article 12 du projet de loi insère dans le code de la santé publique un nouvel article L. 1111-13 prévoyant la mise à disposition de toute personne d'un espace numérique de santé (ENS) « lui permettant de gérer ses données de santé et de participer à la construction de son parcours de santé en lien avec les acteurs des secteurs sanitaire, social et médico-social, favorisant ainsi la prévention, la coordination, la qualité et la continuité des soins ». Bien que le rapport précité envisageât une création automatique de l'espace numérique de santé (ENS) à la naissance de l'usager, l'article 12 du projet de loi privilégie une création à l'initiative de l'assuré ou de son représentant légal, après information sur les conditions de fonctionnement de l'espace (nouvel article L. 1111-13-1). Cette mise à disposition est gratuite.
L'ENS doit permettre au titulaire d'accéder à :
- ses données administratives ;
- son dossier médical partagé ;
- ses constantes de santé éventuellement produites par des applications ou des objets connectés dument référencés ;
- l'ensemble des données relatives au remboursement de ses dépenses de santé ;
- des outils permettant des échanges sécurisés avec les acteurs du système de santé, dont les professionnels et établissements de santé ;
- tout service numérique de santé.
Le référencement et l'intégration dans l'ENS de services et outils numériques supposent le respect de référentiels d'interopérabilité et de sécurité définis par le groupement d'intérêt public (GIP) chargé du développement des systèmes d'information de santé partagés, à savoir l'agence nationale des systèmes d'information partagés de santé (ASIP Santé), et des référentiels d'engagement éthique et des labels et normes applicables à l'ENS et qui seront définis par l'État et les autorités publiques chargées de sa conception et sa mise en oeuvre.
|
Les applications et objets connectés de santé La Haute Autorité de santé estime à près de 50 000 le nombre d'applications actuellement disponibles sur smartphones et susceptibles de délivrer des conseils et des informations sanitaires ou de nature médicale et de recueillir des données personnelles de leurs utilisateurs en lien avec leur état de santé (poids, tension, fréquence cardiaque...). Devant le développement exponentiel des « applis santé », la HAS a établi, en 2018, un référentiel de 101 règles de bonne pratique, élaboré en collaboration avec la commission nationale de l'informatique et des libertés (Cnil) et l'agence nationale de la sécurité des systèmes d'information (Anssi), et destiné à garantir la sécurité et la fiabilité de ces services et outils numériques. Plusieurs applications peuvent présenter un intérêt dans l'accompagnement du patient, en particulier en cas de pathologie chronique. À titre d'exemple, des applications ont été développées dans le domaine du diabète afin de permettre aux utilisateurs de calculer l'apport glucidique d'un repas et d'estimer la dose d'insuline nécessaire compte tenu de leur taux de glycémie : on recense ainsi les applications « Glucocompteur » de Sanofi, « GluciCheck » de Roche, « DiabetoPartner » de MSD France ou encore « Diabète gourmand » de Bayer. De nombreuses applications mettent également l'accent sur le suivi de l'activité physique, notamment dans le cadre d'une démarche de réduction ou de maintien du poids, ou la surveillance de la tension artérielle. Les objets connectés en santé sont définis par la HAS comme « des dispositifs connectés à l'Internet pouvant collecter, stocker, traiter et diffuser des données ou pouvant accomplir des actions spécifiques en fonction des informations reçues. » 1 À partir de capteurs, l'objet connecté collecte des données qui pourront être transmises à une application web et/ou mobile pour être traitées. Nombreux sont les objets connectés qui permettent de suivre l'évolution des constantes et paramètres vitaux d'une personne, tels que les balances connectées mais également les tensiomètres, les cardiofréquencemètres et les pulsomètres dans la mesure de la tension et de la fréquence cardiaque. De plus en plus, ces objets prennent la forme de bracelets pour des utilisations toujours plus diversifiées : mesure du niveau d'exposition au soleil, du nombre de pas, de la vitesse des déplacements. Les objets connectés dans le domaine du diabète se développent également, au travers de lecteurs glycémiques mais également de semelles sensitives ou encore de fourchettes connectées. Selon un sondage de l'institut BVA publié le 1 er décembre 2018, 6 Français sur 10 considèrent que les objets connectés sont utiles et placent la santé au troisième rang des champs d'application les plus utiles (28 %), derrière l'aide aux personnes âgées à domicile (45 %) et la sécurité (34 %) 2 . L'exploitation des données collectées au travers de ces objets et des applications de santé peut être envisagée dans le cadre de consultations de télémédecine. Elle peut permettre le suivi à domicile de l'état du patient par la transmission de données biologiques ou cliniques dans le cadre de la télésurveillance médicale. Elle pose néanmoins la question du partage de responsabilité entre les sociétés commercialisant les objets connectés et les applications censées permettre la collecte de ces données et le professionnel de santé chargées de les analyser. La fiabilité des objets connectés et des applications constitue à cet égard un enjeu majeur et appelle une réflexion sur l'assimilation de ces services et outils à des dispositifs médicaux. 1 Haute Autorité de santé, Référentiel de bonnes pratiques sur les applications et les objets connectés en santé , octobre 2016. 2 Institut BVA (Observatoire de la vie quotidienne des Français), Les Français et les objets connectés , 1 er décembre 2018. Source : Commission des affaires sociales du Sénat, à partir de données de la Haute Autorité de santé |
Le développement de la télémédecine et de la télésurveillance médicale s'est accompagné de l'émergence de dispositifs médicaux communicants (DMC), dont certains peuvent être implantés. Soumis à la réglementation européenne relative aux dispositifs médicaux, ils font l'objet d'un contrôle qualité et, en cas d'inscription sur la liste des produits et prestations remboursables pour une prise en charge par l'assurance maladie, d'une évaluation du service médical rendu par la HAS. En revanche, les objets connectés en santé et les applications correspondantes, non tenus d'obtenir un marquage « CE », se développent en dehors de tout encadrement réglementaire.
Dans ce contexte, le référentiel de bonne pratique élaboré par la HAS pour garantir la sécurité et la fiabilité des objets connectés et applications en santé met l'accent sur :
- le consentement de l'utilisateur aux conditions de collecte, d'utilisation et éventuellement de partage de ses données. Une déclaration du service ou de l'outil à la Cnil peut permettre de garantir le respect de cette exigence ;
- un niveau d'exigence de sécurité et de fiabilité lié au niveau de criticité du service ou de l'outil, en fonction du profil de l'utilisateur cible et de la destination d'usage : un service permettant une évaluation médicale contribuant au diagnostic avec un impact sur la thérapeutique et destiné à des professionnels de santé correspond à un niveau de criticité maximal, quand un service destiné au grand public et se cantonnant à la délivrance de recommandations générales présente un niveau de criticité faible ;
- la nécessaire standardisation des flux d'informations afin de garantir l'interopérabilité, la précision et la reproductibilité des données collectées ;
- la satisfaction d'exigences de sécurité garantissant le chiffrement des données ou des procédures d'authentification pour y avoir accès ;
- l'évaluation de l'application ou de l'objet, tant par l'utilisateur principal que par des professionnels de santé.
Dans le cadre du programme « Expérimentations en télémédecine pour l'amélioration des parcours de santé » (Etapes), un dispositif de télésurveillance des patients diabétiques s'astreignant à une auto-mesure glycémique fait désormais l'objet d'un remboursement par l'assurance maladie. Des systèmes de dialyse à domicile connectés sont également expérimentés afin de réduire l'incidence du traitement sur la vie personnelle et professionnelle du patient, ses données étant centralisées sur une plateforme accessible à l'équipe médicale.
2. L'usager, seul gestionnaire de son espace
Le IV du nouvel article L. 1111-13-1 du code de la santé publique proposé par l'article 12 du projet de loi dispose que « le titulaire ou son représentant légal est le seul gestionnaire et utilisateur. » Lui seul peut donc décider des données intégrées dans son espace et d'ouvrir l'accès, partiel ou total et à titre permanent ou temporaire, de son ENS à un établissement de santé, un professionnel de santé ou aux membres d'une équipe de soins.
Le règlement général sur la protection des données (RGPD) 95 ( * ) définit, à son article 1 er , le responsable du traitement comme « la personne physique ou morale, l'autorité publique, le service ou un autre organisme qui, seul ou conjointement avec d'autres, détermine les finalités et les moyens du traitement ». Le titulaire de l'ENS déterminant la finalité des traitements des données intégrées à son espace, il doit être considéré comme le responsable du traitement de ses données au sens du RGPD, bien qu'il ne soit pas gestionnaire du site hébergeur de son espace. Il est donc précisé que lui seul décidera de l'extraction éventuelle des données intégrées à son espace en application des dispositions relatives au droit d'accès et à la portabilité des données prévues par le RGPD.
La décision de clôture de l'ENS ou d'un ou de plusieurs des éléments qu'il intègre appartient au titulaire de l'espace. En cas de décision de clôture de son vivant, sauf demande expresse de destruction de son contenu par le titulaire, le contenu de l'ENS sera archivé par défaut pour une durée de dix ans pendant laquelle il restera accessible non seulement à son titulaire mais également à son représentant légal, ses ayants droit, son concubin ou partenaire lié par un pacte civil de solidarité (Pacs), dans les conditions et limites prévues par le V de l'article L. 1110-4 du code de la santé publique qui prévoit notamment qu'« en cas de diagnostic ou de pronostic grave, le secret médical ne s'oppose pas à ce que la famille, les proches de la personne malade ou la personne de confiance reçoivent les informations nécessaires destinées à leur permettre d'apporter un soutien direct à celle-ci, sauf opposition de sa part ».
Il est précisé que le décès du titulaire entraîne automatiquement la clôture de son ENS. Sauf demande expresse de destruction de son contenu de son vivant, le contenu de l'ENS sera alors archivé par défaut pour une durée de dix ans pendant laquelle il restera accessible à son représentant légal, ses ayants droit, son concubin ou partenaire lié par un pacte civil de solidarité (Pacs), toujours dans les conditions et limites prévues par le V de l'article L. 1110-4 précité qui prévoit en effet que le secret médical ne fait pas obstacle à ce que les informations concernant une personne décédée soient délivrées à ses ayants droit, son concubin ou partenaire lié par un Pacs dans la mesure où elles leur seront nécessaires pour permettre de déterminer les causes de la mort, de défendre la mémoire du défunt ou de faire valoir leurs droits, sauf volonté contraire exprimée par la personne avant son décès.
3. La maîtrise d'ouvrage de l'ENS confiée à l'État et une ou plusieurs autorités ou personnes publiques
Le nouvel article L. 1111-13-2 du code de la santé publique proposé par l'article 12 du projet de loi confie à l'État et une ou plusieurs autorités publiques ou personnes publiques désignées par décret la conception, la mise en oeuvre, l'administration, l'hébergement et la gouvernance de l'ENS. Un décret en Conseil d'État, pris après avis de Cnil, déterminera les modalités de cette maîtrise d'ouvrage et maîtrise d'oeuvre et précisera également le cadre applicable à la définition des référentiels d'engagement éthique et aux labels et normes que devront respectés les services et outils numériques pour être référencés et intégrés dans l'ENS.
Il est prévu que le déploiement de l'ENS intervienne à une date fixée par ce décret en Conseil d'État, et au plus tard le 1 er janvier 2022. L'étude d'impact annexée au projet de loi estime à 50 millions d'euros pour la période 2019-2022 le coût de la mise en oeuvre de l'ENS.
La désignation des autorités responsables de la maîtrise d'ouvrage et d'oeuvre de l'ENS est en cours d'arbitrage. L'ASIP Santé et la Cnam pourraient intervenir sur tout ou partie du périmètre du projet.
II - Les modifications adoptées par l'Assemblée nationale
A. À l'issue de l'examen en commission
Outre des amendements rédactionnels, la commission des affaires sociales de l'Assemblée nationale a adopté plusieurs amendements tendant à :
- élargir aux acteurs des secteurs social et médico-social le champ des professionnels et établissements avec lesquels l'usager est appelé à gérer son parcours de santé dans le cadre de son ENS ;
- préciser que toute ouverture d'un ENS doit être précédée par l'information de son titulaire des conditions de fonctionnement de l'espace et de ses responsabilités en tant que gestionnaire de ses données de santé, afin de tenir compte des recommandations de la Cnil 96 ( * ) en faveur d'une mention du consentement de l'usager à la création de son espace ;
- permettre au représentant légal d'accéder à l'ENS dans les mêmes conditions que son titulaire ;
- prévoir que les services numériques susceptibles d'être intégrés à l'ENS comprennent les applications intervenant dans le domaine de la prévention en santé et les services orientant les usagers sur l'offre de soins disponible, sur la qualité des soins de même que sur leurs droits ;
- rappeler que les dispositions du RGPD relatives au droit d'accès et au droit à la portabilité des données dont dispose le titulaire des données s'appliquent à l'opérateur de l'ENS bien qu'il ne soit pas un responsable du traitement au sens du RGPD ;
- exiger de l'autorité publique chargée de concevoir et mettre en oeuvre l'ENS de tenir compte des enjeux d'accès au réseau et à Internet ;
- soumettre les décrets en Conseil d'État prévus pour l'application des dispositions relatives à la conception, la mise en oeuvre, l'administration, l'hébergement et la gouvernance de l'ENS à un avis préalable de la Cnil.
B. À l'issue de la discussion en séance publique
L'examen de l'article 12 en séance publique a donné lieu aux modifications suivantes :
- dans un souci de généralisation progressive de l'ENS, le principe d'une création automatique de l'ENS a été institué pour toute personne née à compter du 1 er janvier 2022 et de l'attribution de son numéro d'identification au répertoire national d'identification des personnes physiques, sauf opposition de son représentant légal. Il est prévu que le maintien de l'ENS soit conditionné à la manifestation par le titulaire de son consentement à sa majorité ;
- l'exigence d'interopérabilité avec l'ENS des services et outils numériques souhaitant y être référencés intégrés est rappelée, de même que l'exigence d'un niveau de sécurité élevé dans la protection des données de santé à caractère personnel ;
- la communication aux organismes de complémentaire santé de tout ou partie des données de l'ENS à des fins de conclusion d'un contrat de complémentaire santé est prohibée.
III - La position de la commission
Votre commission souscrit pleinement à la création d'un espace numérique de santé susceptible de rendre les usagers acteurs de leurs parcours de santé. Cette plateforme participera de la fluidification et de la coordination des parcours de soins, notamment entre la médecine de ville et l'hôpital, et devrait s'imposer comme un facteur d'accélération de l'interopérabilité des systèmes d'information en santé.
• Soucieuse de faire de l'ENS un outil efficace de santé publique et de coordination des parcours de soins, votre commission a adopté un amendement COM-383 de son rapporteur visant à rendre automatique son ouverture pour tous les usagers du système de santé, tout en ménageant la possibilité pour la personne concernée d'exercer son droit d'opposition. Le titulaire de l'espace se verra ainsi informé par l'opérateur public chargé du déploiement de l'ENS, vraisemblablement la Cnam, préalablement à l'ouverture de son espace de la possibilité d'exercer son droit d'opposition, par exemple dans un délai défini par voie réglementaire, avant que cette ouverture soit effective. Il sera également informé de son droit de clôture de l'espace à tout moment.
Cette généralisation de l'espace numérique de santé permettra une appropriation et des usages massifs de cet outil précieux par voie d'entraînement. Elle s'accompagnera également d'économies potentielles pour les pouvoirs publics, en tirant profit d'économies d'échelle dans le cadre d'un déploiement de grande ampleur et en réduisant les coûts de communication.
• Votre commission a adopté un amendement COM-173 présenté par Nadine Grelet-Certenais et les membres du groupe socialiste et républicain destiné à ne pas réserver l'ENS aux seuls usagers disposant d'un identifiant national de santé mais à en ouvrir également l'accès aux personnes n'en possédant pas, dont notamment les bénéficiaires de l'aide médicale de l'État (AME). Ces derniers, qui disposent d'un numéro d'immatriculation sur leur carte de bénéficiaire de l'AME, doivent en effet bénéficier d'un suivi renforcé de leur état de santé et d'une coordination effective de leur parcours de soins et l'ENS peut les y aider.
• Par l'adoption de trois amendements ( COM-382 et COM-323 de son rapporteur et COM-196 de Nadine Grelet-Certenais et les membres du groupe socialiste et républicain), votre commission a complété le champ des éléments intégrés à l'ENS, en y incluant :
- l'ensemble des données utiles à la prévention, la coordination, la qualité et la continuité des soins, qui pourront ainsi inclure des images médicales ou des électrocardiogrammes, voire de nouveaux types de données non encore connus à la date d'adoption du projet de loi mais qui pourraient être produits à l'avenir ;
- un répertoire des associations d'usagers du système de santé agréées comprenant leurs coordonnées afin que les usagers puissent les solliciter dans le cadre, par exemple, de la prévention, en cas de difficultés dans l'accès aux soins ou pour mieux connaître et faire valoir leurs droits ;
- les données relatives à l'accueil et l'accompagnement assurés par les établissements et services sociaux et médico-sociaux.
• Votre commission a souhaité renforcer les exigences d'accessibilité de l'ENS aux personnes les plus défavorisées dans leur accès aux technologies de l'information et de la communication, que ce soit en raison d'un handicap, d'un manque de familiarité avec ces outils ou de difficultés d'accès à Internet.
Aussi a-t-elle adopté un amendement COM-255 de son rapporteur tendant à :
- prévoir que les référentiels d'interopérabilité et de sécurité, les référentiels éthiques, les labels et normes imposés dans l'ENS tiennent compte de l'accessibilité des services et outils numériques pour tous leurs utilisateurs potentiels, par la mise en place de mesures en faveur des personnes rencontrant des difficultés dans l'accès à Internet et l'utilisation des outils informatiques et numériques ;
- clarifier les obligations introduites par l'Assemblée nationale pour les autorités chargées de concevoir et mettre en oeuvre dans la prise en compte des inégalités d'accès à Internet, en précisant que lesdites autorités tiennent compte des éventuelles difficultés d'accès des utilisateurs aux outils informatiques et à Internet en fonction de leur situation personnelle et financière et de leur lieu de résidence. Il s'agit en effet de s'assurer que le développement de l'ENS ne conduise pas à une aggravation de la fracture numérique en maintenant à l'écart les personnes les plus éloignées des usages numériques.
• Par analogie avec les interdictions d'accès applicables au dossier médical partagé en matière contractuelle, votre commission a adopté deux amendements identiques COM-174 des membres du groupe socialiste et républicain et COM - 126 excluant que l'accès à l'ENS puisse être exigé à l'occasion de la conclusion et de l'application de contrats, tant ceux exigeant une évaluation de l'état de santé que ceux susceptibles d'utiliser les données contenus dans l'ENS pour des visées commerciales.
• Enfin, votre commission a souhaité préciser les conditions d'accès aux données de l'ENS entre titulaires mineurs non émancipés et leurs représentants légaux. Les personnes mineures peuvent en effet faire l'objet d'actions de prévention, de dépistage, de diagnostic, de traitement ou d'intervention pour lesquels ils peuvent exiger de garder le secret sur leur état de santé, en particulier lorsque ces prises en charge interviennent dans le cadre d'un parcours de santé sexuelle et de contraception :
- l'article L. 1111-5 du code de la santé publique prévoit que le médecin ou la sage-femme peut se dispenser d'obtenir le consentement du ou des titulaires de l'autorité parentale sur les décisions médicales à prendre lorsque l'action de prévention, le dépistage, le diagnostic, le traitement ou l'intervention s'impose pour sauvegarder la santé d'une personne mineure, dans le cas où cette dernière s'oppose expressément à la consultation du ou des titulaires de l'autorité parentale afin de garder le secret sur son état de santé ;
- l'article L. 1111-5-1 du code de la santé publique prévoit que l'infirmier peut se dispenser d'obtenir le consentement du ou des titulaires de l'autorité parentale sur les décisions à prendre lorsque l'action de prévention, le dépistage ou le traitement s'impose pour sauvegarder la santé sexuelle et reproductive d'une personne mineure, dans le cas où cette dernière s'oppose expressément à la consultation du ou des titulaires de l'autorité parentale afin de garder le secret sur son état de santé ;
- l'article L. 2212-7 du code de la santé publique prévoit que si la femme mineure non émancipée désire garder le secret et ne pas recueillir le consentement des titulaires de l'autorité parentale, l'intervention peut être pratiquée à sa demande à la condition qu'elle se fasse accompagner par une personne majeure de son choix ;
- l'article L. 6211-3-1 du code de la santé publique les professionnels de santé et les personnes dument formées et habilitées exerçant au sein de structures de prévention ou associatives ou au sein du service de santé des armées et réalisant des consultations et des dépistages de d'infections sexuellement transmissibles peuvent se dispenser d'obtenir le consentement du ou des titulaires de l'autorité parentale lorsque le dépistage s'impose pour sauvegarder la santé d'une personne mineure qui souhaite garder secret son état de santé.
Par conséquent, votre commission a adopté un amendement COM-256 de son rapporteur complétant l'article 12 afin de préciser que, lorsque le titulaire de l'ENS est une personne mineure, il peut s'opposer à la saisie sur son espace de données relatives aux prises en charge prévues aux articles L. 1111-5, L. 1111-5-1, L. 2212-7 et L. 6211-3-1 du code de la santé publique, et aux remboursements (consultations, médicaments, dispositifs médicaux, examens de biologie médicale et dépistages...) associés à ces prises en charges.
La commission a adopté cet article ainsi modifié.
Article
12 bis
(art. L. 1111-23 du code de la santé
publique)
Enregistrement des dispositifs médicaux
implantables
dans le dossier pharmaceutique
Objet : Cet article, inséré par l'Assemblée nationale, vise à permettre l'inscription des dispositifs médicaux implantables dans le dossier pharmaceutique afin de renforcer leur traçabilité.
I - Le dispositif adopté par l'Assemblée nationale
L'article L. 1111-23 du code de la santé publique prévoit que le dossier pharmaceutique de chaque patient est alimenté par le pharmacien des données relatives à la dispensation des médicaments et des produits et objets définis à l'article L. 4211-1 du même code. Or les dispositifs médicaux implantables, dont l'enregistrement par les établissements de santé est placé sous la responsabilité des pharmacies à usage intérieur en application de l'article L. 5126-1 du code de la santé publique, ne figurent pas dans la liste des produits et objets mentionnés à l'article L. 4211-1 précité.
Par conséquent, à l'initiative du député Paul Christophe (UDI, Agir et Indépendants), la commission des affaires sociales de l'Assemblée nationale a adopté, avec l'avis favorable de son rapporteur, un amendement prévoyant l'inscription dans le dossier pharmaceutique des dispositifs médicaux implantables. Cette disposition s'inscrit dans le sillage des propositions du rapport d'information 97 ( * ) de mars 2019 des députés Julien Borowczyk et Pierre Dharréville sur la sécurité des dispositifs médicaux.
II - La position de la commission
Votre commission estime que l'inscription des dispositifs médicaux dans le dossier pharmaceutique est de nature à renforcer leur traçabilité et participe de la réalisation des objectifs d'amélioration des systèmes de surveillance de ces dispositifs après leur commercialisation fixés par la réglementation européenne : la directive 2017/745 du 5 avril 2017 98 ( * ) prévoit en effet que les établissements de santé devront mettre à la disposition des patients chez lesquels un dispositif a été implanté des informations relatives à son identification, ses précautions d'utilisation et sa durée de vie ainsi que la carte d'identification de l'implant.
La commission a adopté cet article sans modification.
Article
12 ter A
(art. L. 162-17-1-2 du code de la sécurité
sociale)
Traçabilité nationale des dispositifs médicaux
implantables
non pris en charge en sus des prestations d'hospitalisation
Objet : Cet article, inséré par l'Assemblée nationale, vise à étendre aux dispositifs médicaux qui ne sont pas pris en charge en sus des prestations d'hospitalisation mais sont inscrits sur la liste dite « intra GHS » les mêmes obligations de traçabilité que celles applicables aux dispositifs inscrits sur la liste des produits et prestations remboursables.
I - Le dispositif adopté par l'Assemblée nationale
À l'heure actuelle, le suivi des dispositifs médicaux implantables par l'assurance maladie et la Haute Autorité de santé (HAS) n'est possible que pour les dispositifs figurant sur la liste des produits et prestations remboursables (LPPR) en application de l'article L. 165-1 du code de la sécurité sociale. En revanche, la prise en charge des dispositifs implantables inscrits sur la liste dite « intra groupement homogène de séjour - GHS » relève, elle, du coût global de l'intervention et ces dispositifs ne peuvent faire l'objet d'une surveillance de la HAS alors que certains d'entre eux sont invasifs et peuvent présenter un risque pour la santé (mèches, tenseurs de vessie...).
Dans ce contexte, l'Assemblée nationale a adopté, en séance publique, deux amendements identiques des députés Julien Borowczyk et Albane Gaillot (La République En Marche), avec l'avis favorable de la commission et du Gouvernement, visant à étendre aux dispositifs médicaux inscrits sur la liste « intra GHS » les mêmes obligations de traçabilité que celles applicables aux dispositifs inscrits sur la LPPR.
II - La position de la commission
Votre commission partage le souci d'une traçabilité renforcée des dispositifs médicaux présentant un risque important pour la santé, dont les dispositifs implantables pris en charge dans le cadre des GHS.
La commission a adopté cet article sans modification.
Article
12 ter
Identification et authentification des acteurs de santé
Objet : Cet article, inséré par l'Assemblée nationale, vise à habiliter le Gouvernement à légiférer par ordonnances, dans un délai de 18 mois à compter de la publication de la loi, sur l'identification et l'authentification des usagers du système de santé et des personnes en charge d'activités de prévention, de diagnostic, de soins ou de suivi social et médico-social.
I - Le dispositif adopté par l'Assemblée nationale
Suivant l'avis favorable de son rapporteur, la commission des affaires sociales de l'Assemblée nationale a adopté un amendement du Gouvernement l'habilitant à prendre par ordonnances, dans un délai de 18 mois à compter de la publication de la loi, des mesures relevant du domaine de la loi relatives à l'identification et à l'authentification des usagers du système de santé et des professionnels et établissements de santé. Ces mesures doivent avoir pour but de diversifier, le cas échéant par dématérialisation, les moyens techniques de leur identification et de leur authentification et de les adapter aux différentes situations d'usage dans les systèmes d'information de santé et d'assurance maladie.
Ces évolutions sont appelées à faciliter le développement d'innovations numériques en santé, notamment au travers de la prescription électronique et de la télémédecine, et de développer la mobilité des professionnels de santé, par exemple en adaptant les modalités de délivrance et d'usage de la carte de professionnel de santé (CPS) pour en permettre la dématérialisation.
II - La position de la commission
Votre commission a adopté un amendement COM-172 présenté par Nadine Grelet-Certenais et les membres du groupe socialiste et républicain tendant à préciser le champ de l'habilitation du Gouvernement à intervenir par ordonnances, en rappelant que les modalités d'identification des usagers du système de santé incluent également celles des personnes ne disposant pas d'un identifiant national de santé, dont les bénéficiaires de l'aide médicale de l'État (AME).
La commission a adopté cet article ainsi modifié.
Article
12 quater
(art. L. 1111-14 et L. 1111-21 du code de la
santé publique)
Ouverture automatique du dossier médical
partagé
pour les personnes nées à compter du 1er
janvier 2021
Objet : Cet article, inséré par l'Assemblée nationale, vise à rendre automatique la création du dossier médical partagé pour toutes les personnes nées à compter du 1 er janvier 2021, sauf opposition du représentant légal et avec confirmation du consentement du titulaire à sa majorité.
I - Le dispositif adopté par l'Assemblée nationale
Par coordination avec la création automatique de l'espace numérique de santé pour les personnes nées à compter du 1 er janvier 2022 introduite à l'article 12 par l'Assemblée nationale, les députés ont adopté, avec les avis favorables de la commission et du Gouvernement, un amendement de leur collègue Cyrille Isaac-Sibille (Mouvement démocrate) tendant à rendre automatique la création du dossier médical partagé (DMP), régi par l'article L. 1111-14 du code de la santé publique, lors de l'attribution du numéro d'inscription au répertoire national d'identification des personnes physiques pour toute personne née à compter du 1 er janvier 2021. Cette création ne pourra cependant intervenir en cas d'opposition de son représentant légal et devra être confirmée par le titulaire le jour de sa majorité.
|
Bilan de la mise en place du dossier médical partagé En 2012, le rapport 1 de la Cour des comptes sur le coût du DMP avait dressé un bilan négatif du dispositif, encore appelé « dossier médical personnel » à l'époque : les résultats en termes de dossiers créés n'étaient pas à la hauteur des attentes et les coûts du dispositif étaient considérés comme disproportionnés. À la suite à la décision de relancer le dossier médical partagé en 2014, son inscription dans la loi « Santé » du 26 janvier 2016 a permis d'en confier la conception, le déploiement et la mise en oeuvre à la caisse nationale d'assurance maladie sa mise en oeuvre (article L. 1111-14 du code de la santé publique). Le dossier médical partagé est un outil de la coordination des soins qui s'inscrit dans une médecine de parcours à laquelle les professionnels de santé qui prennent en charge des patients qui souffrent de deux à six pathologies chroniques adhèrent désormais. Les deux critiques essentielles faites au DMP étaient, d'une part, que les dossiers étaient vides, donc inutiles, et, d'autre part, qu'il incombait aux professionnels de santé de les ouvrir pour leurs patients après les avoir informés du dispositif, ce qui était considéré comme une tâche non médicale et chronophage. Ces deux inconvénients avaient provoqué le refus des professionnels de santé de s'investir dans le dispositif. À l'issue des travaux de préséries dans neuf départements menés de décembre 2016 à juillet 2018, la Cnam a amélioré le DMP en donnant la possibilité aux patients d'ouvrir eux-mêmes leur dossier. Par ailleurs, les DMP ne sont plus jamais vides puisque les historiques de soins ayant donné lieu à un remboursement par l'assurance maladie sont automatiquement versés dans les DMP à leur création. Il y a eu également une dynamique d'ouverture mise en place au niveau des caisses primaires d'assurance maladie et des pharmacies (par un intéressement d'un euro par dossier créé, par avenant conventionnel pour les officines). Des travaux sont en cours avec les infirmières et les sages-femmes afin qu'elles puissent bénéficier du même intéressement. Par ailleurs, une application mobile DMP a été développée par la Cnam qui permet d'accéder à son DMP en mobilité. Une instruction à destination des agences régionales de santé a été publiée en février 2018 afin de mobiliser les établissements de santé pour la phase de généralisation du DMP et d'organiser l'envoi systématique des comptes rendus d'hospitalisation (lettres de liaison de sortie) dans les DMP. Des travaux sont également en cours pour que les résultats de biologie soient de la même manière reportés dans le DMP. Le projet HOP'EN vise également à promouvoir l'alimentation du DMP en informations de santé structurées. Enfin, des actions sont actuellement menées avec l'assurance maladie pour faciliter la création et la consultation du dossier médical partagé dans les établissements d'hébergement pour personnes âgées dépendantes (Ehpad). Ainsi, les mesures prises depuis 2016 ont apporté des solutions pour promouvoir la création, l'alimentation et la consultation des DMP. Par ailleurs, des évolutions du DMP sont déjà identifiées par la Cnam afin d'améliorer l'outil (ajout d'un espace réservé aux directives anticipées, amélioration de l'application mobile, consultation du DMP sans carte CPS en établissement de santé, ajout du carnet de vaccination électronique, consultation du DMP par un moteur de recherche travaillant sur mots clés, alimentation du DMP par des applications...). La création des DMP a fortement progressé depuis la généralisation de la création par le patient, les pharmaciens et les accueils des caisses d'assurance maladie. 4,7 millions de DMP sont aujourd'hui créés. L'usage du DMP et donc l'incitation à sa création seront dynamisés dès lors que son alimentation sera généralisée par les établissements de santé, les laboratoires de biologie médicale, les laboratoires de radiologie et les médecins traitants (avec le volet de synthèse médicale). 1 Cour des comptes, Le coût du dossier médical personnel depuis sa mise en place , juillet 2012. Source : Réponses du ministère des solidarités et de la santé au questionnaire de la commission des affaires sociales du Sénat |
Une des conditions du succès du DMP réside dans la bonne appropriation de cet outil de suivi et de coordination du parcours de soins par les professionnels de santé. Le décret n° 2016-914 du 4 juillet 2016 relatif au dossier médical partagé a précisé les conditions d'accès des professionnels de santé au DMP. L'article R. 1111-15 pose le principe selon lequel cet accès est subordonné à l'autorisation préalable du titulaire :
- dans le cadre d'une même équipe de soins, l'autorisation d'accès accordée par le patient à l'un des professionnels membre de cette équipe est réputée acquise à l'ensemble des autres membres de l'équipe ;
- lorsque le professionnel de santé ne fait pas partie d'une équipe de soins, le consentement exprès préalable du patient est requis et peut être recueilli par tout moyen, y compris de façon dématérialisée.
Par ailleurs, le patient peut interdire l'accès de tout ou partie des informations contenues dans son DMP à un ou plusieurs professionnels de santé qu'il désigne. En cas de situation d'urgence, l'autorisation d'accès des professionnels de santé au DMP d'un patient hors d'état d'exprimer sa volonté est réputée acquise, sauf opposition expresse manifestée par l'intéressé préalablement à cette situation.
Un changement majeur apporté par la loi « Santé » du 26 janvier 2016 consiste dans l'attribution au médecin traitant d'un droit d'accès à l'ensemble des informations du DMP, y compris celles rendues inaccessibles par le patient.
II - La position de la commission
Malgré une montée en puissance dans la période récente, le déploiement du DMP reste bien loin des résultats enregistrés par le dossier pharmaceutique : il existe en effet près de 40 millions de dossiers pharmaceutiques auxquels 99,9 % des officines sont connectées.
Afin que les patients s'approprient pleinement le DMP et que les professionnels de santé en fassent un véritable levier de la coordination des soins, votre commission a adopté un amendement COM-384 de son rapporteur visant à accélérer sa généralisation en rendant son ouverture automatique pour tous les usagers du système de santé, comme pour l'espace numérique de santé. La personne concernée gardera la possibilité d'exercer son droit d'opposition : elle se verra ainsi informée par la Cnam préalablement à l'ouverture de son dossier de la possibilité d'exercer son droit d'opposition avant que cette ouverture soit effective et pourra toujours clôturer, à tout moment, son dossier.
La commission a adopté cet article ainsi modifié.
Article
12 quinquies
(art. L. 1111-15 et L. 1111-18 du code de la
santé publique,
et art. L. 4624-8 du code du
travail)
Accès au dossier médical partagé
par les
professionnels de la santé du travail
Objet : Cet article, inséré par l'Assemblée nationale, vise à permettre aux professionnels de la santé au travail d'avoir accès au dossier médical partagé du patient et d'y verser des documents qui puissent, avec l'accord du patient, renseigner les médecins de ville sur le lien entre l'état de santé du patient et son environnement professionnel, à compter du 1 er juillet 2021.
I - Le dispositif adopté par l'Assemblée nationale
À l'initiative de la députée Charlotte Lecocq (La République En Marche), l'Assemblée nationale a adopté en séance publique, avec les avis favorables de la commission et du Gouvernement, un amendement visant à permettre l'accès des professionnels de la santé au travail au dossier médical partagé (DMP) du patient à compter du 1 er juillet 2021.
L'article 12 quinquies prévoit ainsi :
- d'intégrer le dossier médical en santé au travail, institué par l'article L. 4624-8 du code du travail, au DMP. Alors que cet article prévoit que le dossier médical en santé au travail ne peut être communiqué qu'au médecin choisi par le patient, à son initiative, il est désormais prévu que ce dossier sera accessible au médecin traitant et au médecin coordonnateur des établissements et services sociaux et médico-sociaux, mentionnés à l'article L. 1111-16 du code de la santé publique, et aux professionnels de santé accédant au DMP d'une personne hors d'état d'exprimer sa volonté, notamment le médecin régulateur du centre de réception et de régulation des appels d'aide médicale urgente, mentionnés à l'article L. 1111-17 du même code ;
- de préciser, par coordination, que l'obligation pour les professionnels de santé de report dans le DMP d'éléments diagnostiques et thérapeutiques ne s'appliquent pas aux actes et consultations réalisés dans le cadre de la médecine du travail, ces éléments étant logiquement réservés au dossier médical en santé au travail, désormais partie intégrante du DMP ;
- de remplacer l'interdiction d'accès au DMP dans le cadre de la médecine du travail par une possibilité pour la médecine du travail d'accéder au DMP dans le but unique d'y déposer des documents.
Ces dispositions reprennent une partie des recommandations sur la rénovation du cadre de la médecine du travail formulées dans le rapport sur la santé au travail 99 ( * ) de Charlotte Lecocq et Bruno Dupuis, Henri Forest et Hervé Lanouzière d'août 2018 et le rapport 100 ( * ) sur la prévention de l'exposition des travailleurs aux agents chimiques dangereux du professeur Paul Frimat d'août 2018. Ces deux rapports préconisent un décloisonnement de la médecine du travail et de la médecine de ville.
II - La position de la commission
Votre commission partage pleinement le souci de mieux associer le médecin du travail au suivi global de la santé du travailleur et de favoriser la prise en compte par le médecin traitant et les autres professionnels de santé d'éléments relatifs à l'environnement professionnel du patient dans la construction de son parcours de soins.
Alors que le droit en vigueur prévoit que le dossier médical en santé au travail ne peut être communiqué qu'au médecin de son choix à la demande du patient, la nouvelle rédaction de cette disposition du code du travail adoptée par l'Assemblée nationale n'autorise l'accès au dossier médical en santé au travail qu'aux professionnels de santé mentionnés aux articles L. 1111-16 et L. 1111-17 du code de la santé publique et a supprimé par ailleurs la mention du consentement de l'intéressé.
Or les professionnels de santé habilités des établissements de santé ne sont pas explicitement visés par les deux articles précités du code de la santé publique, à l'exception des professionnels de santé amenés à prendre en charge une personne hors d'état d'exprimer sa volonté en situation d'urgence. Votre commission a donc adopté un amendement COM-257 de son rapporteur tendant à préciser que l'accès au dossier médical en santé au travail est également ouvert aux professionnels de santé habilités des établissements de santé et à rappeler que cette accessibilité est de droit, sauf opposition du patient.
La commission a adopté cet article ainsi modifié.
Article
12 sexies [nouveau]
(art. L. 1111-21-1 [nouveau] du code de la
santé publique)
Accès au dossier médical partagé
en cas de prise en charge dans un autre État membre de l'Union
européenne
Objet : Cet article, inséré par la commission, vise à permettre aux professionnels de santé habilités et authentifiés d'accéder aux informations du dossier médical partagé d'un patient pris en charge dans un autre État membre de l'Union européenne.
Votre commission a adopté un amendement COM-324 de son rapporteur visant à préciser la possibilité pour des professionnels de santé authentifiés et habilités à accéder à ou à échanger des informations dans le dossier médical partagé d'un patient à l'occasion de soins délivrés sur le territoire d'un autre État membre de l'Union européenne. Il renvoie à un décret la définition des conditions de cette accessibilité et les exigences d'authentification et de consentement correspondantes.
Cette disposition permettra de rendre conforme le droit français au cadre européen et notamment à la directive du Parlement européen et du Conseil du 9 mars 2011 (2011/24/UE) qui constitue le pilier européen pour le droit des patients en matière de soins de santé transfrontaliers. La liberté de circulation des données personnelles de santé impose que l'on puisse accéder en tout point de l'Union européenne aux informations du patient pour assurer la continuité et coordination des soins. Or l'accès aux informations nécessaires aux soins contenues ou issues du DMP n'est possible aujourd'hui dans la loi que pour un professionnel de santé français habilité.
La commission a adopté cet article additionnel ainsi rédigé.
CHAPITRE
III
Déployer pleinement la télémédecine et
les télésoins
Article
13
(art. L. 6316-1 et L. 6316 2 [nouveau] du code de la santé
publique,
art. L. 162-14-1, L. 162-15-15 [nouveau],
L. 162-16-1
et L. 162-16-1-3 [nouveau]
du code de la sécurité
sociale)
Définition du télésoin
Objet : Cet article fixe un cadre juridique à la pratique du télésoin par des professionnels de santé non médecins et renvoie les conditions de prise en charge de ces actes aux négociations conventionnelles.
I - Le dispositif proposé
• Le I insère dans le code de la santé publique une nouvelle section relative au télésoin , qui est une déclinaison de la télémédecine réalisée par des professionnels de santé non médecins.
Les 1° à 4° en tirent les conséquences sur la structure du code de la santé publique, en regroupant les sections relatives à la télémédecine et au télésoin sous un même chapitre intitulé « télésanté ».
Le 5° crée un nouvel article L. 6316-2 au sein du code de la santé publique qui définit le télésoin , à l'instar de la télémédecine visée à l'article L. 6316-1, comme « une forme de pratique de soins à distance utilisant les technologies de l'information et de la communication ». Si la télémédecine met en rapport « entre eux ou avec un patient, un ou plusieurs professionnels de santé, parmi lesquels figure nécessairement un professionnel médical » , le télésoin vise à « [mettre] en rapport un patient avec un ou plusieurs pharmaciens ou auxiliaires médicaux dans l'exercice de leurs compétences ».
Un arrêté pris après avis de la HAS précisera les activités de télésoin, tandis que leurs conditions de mise en oeuvre sont renvoyées à un décret. La HAS aura notamment à se prononcer sur les conditions de la qualité et de la sécurité de ces activités, ainsi que sur les catégories de professionnels y participant.
• Le II complète plusieurs articles du code de la sécurité sociale :
- d'une part ( 1° et 3° ), afin de renvoyer à la négociation conventionnelle la fixation des tarifs et modalités de réalisation des activités de télésoin , comme c'est le cas depuis la loi de financement de la sécurité sociale pour 2018 pour les actes de télémédecine 101 ( * ) . Le déploiement de la télémédecine est désormais possible depuis le 15 septembre 2018, à la suite de la signature de l'avenant n° 6 à la convention médicale les 13 et 14 juin 2018 ;
- d'autre part ( 2° et 4° ), pour prévoir qu'un décret viendra préciser les conditions de prise en charge des activités de télésoin, « en tenant compte notamment des déficiences de l'offre de soins dues à l'insularité et à l'enclavement géographique » .
Les 1° et 2° portent sur les dispositions communes aux conventions des médecins, chirurgiens-dentistes, sages-femmes, auxiliaires médicaux, laboratoires d'analyse médicale et entreprises de transport sanitaire, tandis que les 3° et 4° déclinent les mêmes dispositions aux pharmaciens d'officine.
Le texte subordonne d'ores et déjà la prise en charge des activités de télésoin par l'assurance maladie au respect de plusieurs conditions :
- elles doivent être effectuées, comme les actes de téléconsultation médicale, exclusivement par vidéotransmission ;
- elles mettent en relation un auxiliaire médical ou pharmacien et un patient ;
- le patient doit avoir été l'objet, au préalable, d'un premier soin en présentiel par un auxiliaire médical de la même profession ou d'un premier soin ou bilan de médication par un pharmacien ;
- l'activité du professionnel éventuellement présent auprès du patient pendant le télésoin ne peut donner lieu à prise en charge.
Selon l'étude d'impact annexée au projet de loi, le coût de la mesure pour l'assurance maladie est estimé, à l'horizon 2022, à huit millions d'euros par an pour les activités de télésoin des principales professions susceptibles de réaliser des actes supplémentaires dans ce cadre (pharmaciens, infirmiers et masseurs-kinésithérapeutes).
II - Les modifications adoptées par l'Assemblée nationale
À l'initiative de son rapporteur, la commission des affaires sociales a adopté des modifications ou précisions rédactionnelles .
Elle a ainsi reformulé les dispositions de l'article L. 6316-1 sur la télémédecine, pour rappeler que celle-ci met en rapport un professionnel médical avec un ou plusieurs professionnels de santé (auxiliaires médicaux ou encore pharmaciens), entre eux ou avec le patient.
Elle a par ailleurs supprimé, s'agissant des conditions de prise en charge des activités de télésoin renvoyées à un décret, les précisions relatives à l'enclavement ou l'isolement géographique pour s'en tenir à la notion de déficience de l'offre de soins.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
La commission salue cette disposition visant à reconnaître et déployer le télésoin, comme elle a salué, lors du projet de loi de financement de la sécurité sociale pour 2018, l'inscription dans le droit commun de la rémunération des actes de télémédecine qu'elle avait appelée de ses voeux 102 ( * ) .
Lors de l'examen à l'automne dernier du PLFSS pour 2019, votre commission avait accueilli favorablement plusieurs amendements identiques visant à autoriser l'expérimentation du financement d'actes de téléorthophonie en ville, au sein des établissements hospitaliers et des structures médico-sociales. Ce type d'expérimentation s'inscrivait dans le cadre de l'article 6 de l'avenant n° 16 à la convention nationale des orthophonistes 103 ( * ) qui prévoit qu'« au regard de l'émergence des nouvelles technologies et pour favoriser l'accès aux soins de la population, les partenaires conventionnels initieront une réflexion sur la possibilité pour l'orthophoniste d'intervenir à distance auprès des patients via la téléorthophonie » et que « des expérimentations pourront être envisagées dans ce cadre. »
Ces amendements avaient néanmoins été retirés en séance par leurs auteurs, le Gouvernement ayant indiqué qu'une réflexion approfondie permettrait d'ouvrir le dispositif du télésoin à d'autres professionnels de santé (pharmaciens) et auxiliaires médicaux (infirmiers, masseurs-kinésithérapeutes, orthoptistes, pédicures-podologues...) à l'occasion de l'examen du présent projet de loi.
Outre un amendement rédactionnel COM-258 , votre commission a adopté un amendement de coordination COM-259 de son rapporteur avec l'article 13 bis du projet de loi. En effet, l'article 13 bis supprime la mention à l'article L. 6316-1 du code de la santé publique selon laquelle il est tenu compte « des déficiences de l'offre de soins dues à l'insularité et l'enclavement géographique » dans la définition par décret des actes de télémédecine et de leurs conditions de mise en oeuvre. Cette précision est inutilement restrictive et sans portée depuis l'entrée en vigueur de l'avenant n° 6 à la convention médicale qui permet de développer le recours à la télémédecine en tout point du territoire. Par coordination, il convient d'en faire de même pour les activités de télésoin à l'article 13.
La commission a adopté cet article ainsi modifié.
Article
13 bis
(art. L. 6316-1 du code de la santé
publique)
Suppression de la prise en compte de certaines zones
géographiques
dans les conditions de mise en oeuvre de la
télémédecine
Objet : Cet article, inséré par l'Assemblée nationale, supprime la mention selon laquelle le décret fixant la définition et les conditions de mise en oeuvre des actes de télémédecine tient compte « des déficiences de l'offre de soins dues à l'insularité et l'enclavement géographique ».
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été adopté en séance publique, avec l'avis favorable de la commission et du Gouvernement, à l'initiative de la députée Nadia Ramassamy et de plusieurs de ses collègues du groupe Les Républicains.
Il tend à supprimer, à l'article L. 6316-1 du code de la santé publique relatif à la télémédecine, la mention selon laquelle il est tenu compte « des déficiences de l'offre de soins dues à l'insularité et l'enclavement géographique » dans la définition des actes de télémédecine et leurs conditions de mise en oeuvre fixées par décret.
II - La position de la commission
Cet article supprime une mention en effet inutilement restrictive, et sans portée depuis l'entrée en vigueur de l'avenant n° 6 à la convention médicale qui permet de développer le recours à la télémédecine en tout point du territoire, quoique particulièrement dans les zones isolées ou enclavées.
La commission a adopté cet article sans modification.
Article 14
(art. 34 de la loi n° 2004-810 du
13 août 2004 relative à l'assurance maladie
et
art. L. 161-35 et L. 161-35-1 du code de la
sécurité sociale)
Modernisation du cadre de la prescription
dématérialisée
Objet : Cet article vise à développer la prescription électronique, en supprimant l'obligation d'un examen clinique préalable à la prescription, en habilitant le Gouvernement à légiférer par ordonnances dans la définition des règles relatives à la prescription et à la dispensation des soins et en rendant obligatoire la prescription dématérialisée des arrêts de travail.
I - Le dispositif proposé
Afin de faciliter la prescription électronique dans le cadre de la télémédecine, le I de l'article 14 tend à abroger l'article 34 de la loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie qui conditionne la prescription de soins ou de médicaments à la réalisation d'un examen clinique préalable du patient, sauf à titre exceptionnel en cas d'urgence.
Le II de l'article 14 a pour objet d'habiliter le Gouvernement à prendre par ordonnances, dans un délai de douze mois à compter de la publication de la loi, des mesures relatives à la prescription et à la dispensation de soins, produits ou prestations ainsi qu'aux règles régissant les conditions de certification des logiciels d'aide à la prescription et à la dispensation, en vue de généraliser par étapes la prescription électronique.
Selon l'étude d'impact annexée au projet de loi, l'assurance maladie devrait lancer en 2019 une expérimentation visant à développer la dématérialisation des prescriptions, dans le cadre du projet « e-prescription », pour un montant estimé à 50 millions d'euros sur cinq ans. À terme, la dématérialisation des prescriptions devrait permettre des économies pour l'assurance maladie de l'ordre de 20 millions d'euros par an, par la réduction d'un certain nombre de dépenses (rapprochement des pièces justificatives, lutte contre la fraude...).
II - Les modifications adoptées par l'Assemblée nationale
Un amendement du rapporteur adopté par la commission des affaires sociales de l'Assemblée nationale a modifié l'article 14 afin d'y introduire l'obligation de prescription dématérialisée des arrêts de travail. Cette disposition avait été initialement inscrite par le Gouvernement dans le projet de loi de financement de la sécurité sociale pour 2019 mais avait fait l'objet d'une censure par le Conseil constitutionnel au motif qu'il s'agissait d'un cavalier social.
Outre les documents nécessaires à la prise en charge des soins, produits ou prestations remboursables par l'assurance maladie, les professionnels de santé devront prescrire les arrêts de travail de manière dématérialisée, par le biais d'un service mis à leur disposition par les organismes d'assurance maladie.
Le IV de l'article 14 prévoit une mise en oeuvre progressive de cette obligation dans un cadre conventionnel. Le calendrier d'entrée en vigueur de cette obligation doit être fixé par des conventions entre l'assurance maladie et les prescripteurs 104 ( * ) , la transmission dématérialisée des arrêts maladie devant être effective au plus tard le 31 décembre 2021. Dans l'hypothèse où ces conventions n'aurait pas fixé un tel calendrier avant le 30 juin 2019, il reviendra aux ministres chargés de la santé et de la sécurité sociale d'y procéder dans un délai de deux mois. Ces conventions devront également définir les situations dans lesquelles la dématérialisation des arrêts de travail ne pourra s'appliquer, par exemple en cas de soins à domicile ou dans le cadre du dispositif de la permanence des soins.
III - La position de la commission
Votre commission a adopté un amendement COM-179 présenté par Bernard Jomier et les membres du groupe socialiste et républicain tendant à supprimer les dispositions relatives à l'obligation de dématérialisation des arrêts de travail.
La commission a adopté cet article ainsi modifié.
TITRE
IV
MESURES DIVERSES
CHAPITRE
IER
Dispositions de simplification
Article 15
(art. L. 1434-14, L. 1441-6, L. 1443-6,
L. 5125-10, L. 6143-7,
L. 6152-1-1 et L. 6152-6 du code
de la santé publique, art. 2 de la loi n° 2017-220
du
23 février 2017 ratifiant l'ordonnance n° 2016-966 du
15 juillet 2016
portant simplification des procédures mises en
oeuvre par l'Agence nationale
de sécurité du
médicament et des produits de santé et comportant
diverses
dispositions relatives aux produits de santé)
Abrogations de
dispositions législatives
Objet : Cet article propose l'abrogation de plusieurs dispositions obsolètes ou inopérantes.
I - Le dispositif proposé
L'article 15 procède à la suppression de plusieurs dispositions obsolètes ou dont l'application s'est révélée, en pratique, inopérante ou problématique.
• Suppression du pacte territoire-santé :
L'article 67 de la loi du 26 janvier 2016 relative à la modernisation de notre système de santé avait procédé à la codification, à l'article L. 1434-14 du code de la santé publique, du pacte territoire-santé. Comme le rappelle l'étude d'impact annexée au projet de loi, le premier pacte territoire-santé avait été annoncé en décembre 2012 pour une mise en oeuvre sur la période 2012-2015. Le pacte a été reconduit jusqu'en 2017 et son contenu, aux termes de la loi, s'articule autour de :
- la promotion de la formation et de l'installation des professionnels de santé et des centres de santé en fonction des besoins des territoires ;
- l'accompagnement de l'évolution des conditions d'exercice des professionnels de santé, notamment dans le cadre des équipes de soins primaires et des communautés professionnelles.
Le pacte peut, en outre, prévoir des actions spécifiquement destinées aux territoires particulièrement isolés, aux quartiers prioritaires de la politique de la ville et aux collectivités d'outre-mer.
Selon l'étude d'impact annexée au projet de loi, le bilan de la mise en oeuvre de ce pacte est globalement positive, avec des progrès enregistrés dans le nombre de contrats d'engagement de service public signés par des jeunes (multiplié par trois sur 2013-2017), le nombre de contrats de praticien territorial de médecine (multiplié par près de 4,5 sur 2013-2017) et le nombre de maîtres de stages agréés (multiplié par deux sur 2012-2017).
Le plan pour l'égal accès aux soins dans les territoires, annoncé en octobre 2017 par le Premier ministre, s'inscrit dans le sillage du pacte territoire-santé en engageant une nouvelle méthode privilégiant plus de souplesse dans la construction des projets territoriaux et l'innovation. Dans ce contexte, l'article 15 du projet de loi propose l'abrogation de l'article L. 1434-14 du code de la santé publique relatif au pacte territoire-santé (1° du I). Par coordination, il supprime les dispositions relatives à son application à Saint-Pierre-et-Miquelon et à La Réunion et Mayotte (2° du I).
• Suppression du conseil supérieur de la pharmacie :
Créé par un décret du 16 avril 1980 105 ( * ) , l'avis du conseil supérieur de la pharmacie était requis dans trois types de procédures :
- il rendait un avis dans les procédures individuelles d'autorisation des pharmaciens, mission qui lui a été retirée par le 2° de l'article 12 de la loi n° 2013-442 du 30 mai 2013 portant réforme de la biologie médicale qui l'a confiée à une commission d'autorisation d'exercice pour les pharmaciens et pharmaciens biologistes médicaux ;
- aux termes du IV de l'article 83 de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007, il est censé être consulté, pour ce qui concerne les candidats à l'exercice de la profession de pharmacien, dans le cadre de la procédure d'autorisation d'exercice des médecins, dentistes, sages-femmes et pharmaciens ayant obtenu leur diplôme hors de l'Union européenne. Dans la mesure où ces demandes d'autorisation d'exercice sont soumises à l'avis d'une commission nationale d'autorisation d'exercice, l'avis du conseil supérieur de la pharmacie n'est pas sollicité. En conséquence, l'article 21 du projet de loi, qui réécrit l'article 83 de la loi du 21 décembre 2006 précité, supprime la référence au conseil supérieur de la magistrature ;
- l'article L. 5125-10 du code de la santé publique prévoit que le conseil supérieur de la magistrature et le conseil supérieur de la mutualité formulent un avis en cas d'ouverture ou d'acquisition par une société mutualiste ou une union de sociétés mutualistes, d'une pharmacie existante et de transfert d'un lieu dans un autre d'une pharmacie, créée ou acquise par une telle société ou union. Selon l'étude d'impact annexée au projet de loi, ce type de demandes reste rare, à raison d'une demande en moyenne tous les deux à trois ans, ce qui explique que le conseil supérieur de la pharmacie ne s'est plus réuni plus depuis 2015.
Par conséquent, l'article 15 (3° du I) du projet de loi supprime, à l'article L. 5125-10 du code de la santé publique, la référence au conseil supérieur de la magistrature, tout en préservant l'avis du conseil supérieur de la mutualité sur les demandes d'ouverture, d'acquisition ou de transfert de pharmacies mutualistes.
• Suppression de l'appel à des praticiens remplaçants volontaires :
L'article 136 de la loi du 26 janvier 2016 de modernisation de notre système de santé avait créé, à l'article L. 6152-1-1 du code de la santé publique, au sein du statut de praticien hospitalier à temps plein, une position de praticien remplaçant dans une région auprès du Centre national de gestion (CNG). Cette disposition participait du souci de mieux maîtriser le recours aux intérimaires dont le coût pèse sur les finances des établissements de santé.
En complément, l'intérim médical avait fait l'objet d'un encadrement renforcé par l'article 136 de la loi du 26 janvier 2016 précitée, avec une mise en application depuis le 1 er janvier 2018 avec la publication du décret n° 2017-1605 du 24 novembre 2017 106 ( * ) . En revanche, la position de praticiens remplaçants volontaires n'a jamais trouvé à s'appliquer, en l'absence de mesure d'application prise par le Gouvernement. L'étude d'impact annexée au projet de loi explique en effet que « le pool de praticiens remplaçant aurait en effet été très majoritairement constitué au plan national par détachement de médecins titulaires exerçant déjà au sein d'établissements publics de santé, le plus souvent dans des spécialités sous tension démographique. Sans être assuré du bénéfice que cela aurait réellement permis d'apporter aux établissements qui auraient ponctuellement reçu un soutien, la mesure aurait mécaniquement contribué à fragiliser les ressources humaines médicales des établissements d'origine. »
L'article 15 du projet de loi procède donc à l'abrogation de l'article L. 6152-1-1 du code de la santé publique (5° du I) et, par coordination, à la suppression de la référence à la position de praticiens remplaçants à l'article L. 6143-7 du code de la santé publique.
• Suppression du dispositif expérimental prévoyant l'obligation de déclarer à un tiers de confiance les données et les quantités de médicaments vendus hors de France :
Le II de l'article 15 prévoit la suppression de l'expérimentation d'une obligation déclarative des quantités de médicaments exportées par les entreprises distribuant ou exploitant des spécialités pharmaceutiques, prévue au III de l'article 2 de la loi n° 2017-220 du 23 février 2017 107 ( * ) . Cette mesure s'inscrivait dans le sillage du conseil stratégique des industries de santé du 11 avril 2016 qui appelait à une meilleure objectivation de l'impact du phénomène des exportations parallèles de médicaments par les grossiste-répartiteurs dans le marché unique sur l'approvisionnement du marché français en médicaments essentiels. Dans le cadre de cette expérimentation d'une durée de trois ans, il était envisagé d'instituer une obligation pour ces entreprises de déclarer à un organisme désigné par décret en Conseil d'État, agissant en qualité de tiers de confiance, les quantités de médicaments et produits non consommés en France et figurant sur une liste fixée par arrêté du ministre chargé de la santé.
Initialement, les objectifs initiaux de cette expérimentation étaient de deux ordres :
- un premier volet de l'expérimentation devait permettre aux seuls grossistes-répartiteurs, par l'intermédiaire d'une personne morale agissant en qualité de tiers de confiance, de déclarer les quantités de certains médicaments et produits exportés ;
- un second volet devait permettre de mettre en place des compléments de prix permettant aux laboratoires fabricants de percevoir une rémunération complémentaire pour les produits exportés par les grossistes-répartiteurs, rémunération reflétant le montant qu'ils auraient pu percevoir s'ils avaient commercialisé le produit concerné sans prix administré.
Ce second volet a néanmoins été censuré par le Conseil d'État au motif que les dispositions sur le complément de prix étaient contraires au droit de l'Union européenne. Des arbitrages au sein du Gouvernement ont toutefois conduit au maintien du premier volet de l'expérimentation. Par ailleurs, à la suite des débats à l'Assemblée nationale de la loi du 23 février 2017, l'expérimentation, conçue initialement pour les seuls grossistes-répartiteurs, a été étendue à tous les établissements pharmaceutiques susceptibles d'exporter des médicaments, y compris les entreprises de vente en gros de spécialités pharmaceutiques, les titulaires d'une autorisation de mise sur le marché (AMM), les entreprises pharmaceutiques exploitant des médicaments et les distributeurs en gros à l'exportation.
Le Gouvernement indique que le décret d'application de cette expérimentation n'a pu être élaboré pour les raisons suivantes :
- le premier volet relatif aux déclarations de médicaments exportés n'aurait pas permis de contribuer, de l'avis de l'administration, efficacement et rapidement à la lutte contre les pénuries de médicaments. Le tiers de confiance aurait seulement permis de collecter et d'identifier des données rétrospectives issues des déclarations de quantité de médicaments produits non consommées en France par les acteurs concernés ;
- des difficultés ont été rencontrées dans l'identification d'un tiers de confiance qui puisse collecter les données déclarées par les entreprises concernées, garantissant à la fois la connaissance du secteur et des acteurs du médicament et une indépendance vis-à-vis des industriels qui déclarent les données. Bien qu'elle ait été un moment envisagée, la désignation du comité économique des produits de santé (CEPS) ou de l'agence nationale de sécurité du médicament et des produits de santé (ANSM) a été écartée.
Par ailleurs, le Gouvernement rappelle que la loi de modernisation de notre système de santé du 26 janvier 2016 permet désormais d'interdire au grossiste-répartiteur d'exporter des médicaments d'intérêt thérapeutique majeur ou de les vendre à des distributeurs en gros à l'exportation lorsque que ces produits sont signalés en rupture ou en tension d'approvisionnement 108 ( * ) .
Dans ces conditions, le II de l'article 15 du présent projet de loi propose, dans un souci de simplification, la suppression de cette expérimentation.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a corrigé, au stade l'examen en commission, un oubli de coordination à l'article L. 1441-6 du code de la santé publique afin de tenir de la suppression du pacte territoire-santé.
III - La position de la commission
La commission a adopté cet article sans modification.
Article 16
(art. 107 de la loi n° 2016-41 du
26 janvier 2016
de modernisation de notre système de
santé)
Mesures de sécurisation des établissements de
santé
Objet : Cet article propose de simplifier l'obligation de production de comptes consolidés pour les établissements publics de santé et proroge le délai de mise en conformité des rémunérations de certains professionnels médicaux libéraux pratiquant des dépassements d'honoraires en établissements privés d'intérêt collectif.
I - Le dispositif proposé
A. Une modification de l'obligation de produire des comptes consolidés pour les établissements publics de santé
L'article 13 de la loi du 3 janvier 1985 109 ( * ) dispose que les établissements publics de l'État, lorsqu'ils contrôlent une ou plusieurs personnes morales, sont tenus d'établir et de publier des comptes consolidés ainsi qu'un rapport sur la gestion du groupe . Cette obligation ne s'applique toutefois qu'à la condition où le groupe constitué dépasse, pendant deux exercices successifs, au moins les seuils de deux des trois critères suivants 110 ( * ) :
- un nombre moyen de salariés permanents de 250 ;
- un montant hors taxes du chiffre d'affaires de 30 millions d'euros ;
- un total du bilan de 15 millions d'euros.
|
Une incertitude sur les seuils d'exemption de l'obligation de présenter des comptes consolidés Les textes en vigueur comprennent deux dispositifs parallèles potentiellement contradictoires sur l'exemption de l'obligation de présenter des comptes consolidés. D'une part, l'article L. 233-17 du code du commerce, qui ne renvoie strictement qu'au périmètre des sociétés commerciales , définit cette exemption pour les sociétés qui ne dépassent pas pendant deux exercices successifs deux des trois seuils suivants : nombre moyen de salariés permanents de 250, montant net du chiffres d'affaires de 48 millions d'euros et total du bilan de 24 millions d'euros. D'autre part, les dispositions de la loi du 3 janvier 1985 et du décret du 17 février 1986, explicitement applicables aux établissements publics de l'État , définit d'autres seuils, décrits ci-dessus. Bien que, dans les deux cas, les seuils mentionnés soient d'un niveau relativement bas, il demeure une confusion quant aux dispositions applicables aux établissements publics de l'État. |
Les établissements publics de santé, qui sont tous établissements publics de l'État depuis la loi du 21 juillet 2009 dite loi HPST, sont par conséquent soumis à l'obligation générale de production de comptes consolidés qui, compte tenu des seuils peu élevés d'exemption, s'applique très largement. La loi du 26 janvier 2016 avait, pour permettre aux établissements publics de santé de se préparer à cette nouvelle obligation comptable, aménagé un délai d'application à compter de l'exercice 2020.
L'obligation de production de comptes consolidés présente malgré cela une incongruité importante . Alors que l'article D. 6145-61-7 du code de la santé publique ne prévoit d'obligation de certification individuelle des comptes des établissements publics de santé qu'à partir d'un compte de résultat principal supérieur à 100 millions d'euros, la production de comptes consolidés contraindrait mécaniquement les établissements situés en-deçà de ce seuil à engager une certification individuelle qui normalement ne s'impose pas à eux.
C'est pourquoi l'article 16 du projet de loi ( I ) prévoit de substituer à l'obligation actuelle de production de comptes consolidés une obligation de production d' états comptables dont le périmètre et les modalités de production seront fixés par décret en Conseil d'État . La mesure sera applicable à partir de 2022.
Le renvoi à la notion d'état comptable, dont les contours sont moins précis que ceux des comptes consolidés, permettra au pouvoir réglementaire d'isoler les données et renseignements comptables pertinents que les établissements publics de santé gestionnaires d'un groupe devront fournir, sans les astreindre aux mêmes contraintes que les maisons-mères des sociétés commerciales ou des autres entreprises publiques.
B. La prorogation du délai de mise en conformité des rémunérations de professionnels médicaux libéraux pratiquant dans des ESPIC
Aux termes de l'article L. 6161-9 du code de la santé publique, un établissement de santé peut être admis par le directeur général de l'agence régionale de santé à recourir à des professionnels médicaux et auxiliaires médicaux libéraux, qui sont alors rémunérés par l'établissement sur la base des tarifs des honoraires, rémunérations et frais accessoires en dehors des cas de dépassement .
Toutefois, certains établissements de santé privés d'intérêt collectif (ESPIC), qui sont des établissements de santé privés habilités à assurer le service public hospitalier, avaient été autorisés par la loi du 26 janvier 2016 à maintenir des contrats conclus avec des professionnels médicaux libéraux pratiquant des dépassements d'honoraires, sous réserve d'une mise en conformité au droit commun dans un délai de trois ans (soit le 26 janvier 2019).
Compte tenu des difficultés rencontrées par six ESPIC rémunérant des professionnels libéraux autorisés à pratiquer des dépassements d'honoraires, l'article 16 du projet de loi ( II ) proroge le délai de mise en conformité de trois années supplémentaires .
II - Les modifications adoptées par l'Assemblée nationale
Sous réserve de deux amendements rédactionnels adoptés par la commission des affaires sociales, l'Assemblée nationale a adopté cet article sans modification.
III - La position de la commission
La commission a adopté cet article sans modification.
Article 17
(art. L. 2212-10, L. 2422-1 et L. 2422-2
du code de la santé publique)
Suppression des bulletins
d'interruption volontaire de grossesse
Objet : Cet article vise à supprimer la production de bulletins d'interruption volontaire de grossesse, rendue inutile depuis le recensement des IVG dans le programme de médicalisation des systèmes d'information et les données de consommation inter-régimes de l'assurance maladie.
I - Le dispositif proposé
Depuis la loi n° 75-17 du 17 janvier 1975 relative à l'interruption volontaire de grossesse (IVG) et en application de l'article L. 2212-10 du code de la santé publique, chaque IVG est supposée donner lieu à la production de bulletins en version papier remplis par les professionnels de santé concernés (médecins ou sages-femmes) ou les établissements pratiquant ces interventions afin d'être adressés aux agences régionales de santé (ARS), comportant des informations relatives à l'établissement (lieu, statut), aux caractéristiques de l'acte pratiqué (âge gestationnel, méthode, antécédents) et aux patientes concernées (date et lieu de naissance, activité professionnelle, situation maritale). Ces bulletins, anonymisés, sont traités à des fins statistiques par la direction de la recherche, des études, de l'évaluation et des statistiques (Drees) des ministères sociaux.
L'étude d'impact annexée au projet de loi indique néanmoins que seulement 70 % des IVG ont donné lieu en 2015 à des bulletins, rendant le recueil de données par cette voie imparfait.
Le système de surveillance statistique des IVG s'appuie désormais sur les bases de données du programme de médicalisation des systèmes d'information (PMSI) et du système national d'information inter-régimes de l'assurance maladie (Sniiram). Dans ces conditions, la production de bulletins d'IVG est devenue superflue.
Par conséquent, l'article 17 propose de supprimer, à l'article L. 2212-10 du code de la santé publique, l'obligation faite au médecin ou à la sage-femme d'établir une déclaration pour toute IVG pratiquée. La nouvelle rédaction de l'article du code de la santé publique initialement envisagée dans le projet de loi tendait à confier à l'institut national des études démographiques (Ined) la mission de publier chaque année des données statistiques relatives à la pratique de l'IVG en France. Par coordination, cette surveillance statistique est étendue à la collectivité de Wallis-et-Futuna.
II - Les modifications adoptées par l'Assemblée nationale
La commission des affaires sociales de l'Assemblée nationale avait, dans un premier temps, modifié l'article 17 afin de substituer à l'Ined la Drees comme responsable de la collecte et du traitement d'informations statistiques relatives aux IVG. En séance publique, l'Assemblée nationale a adopté une rédaction plus générique en confiant cette responsabilité au service statistique du ministère chargé de la santé qui, dans les faits, est constitué de la Drees. Elle a, en outre, complété l'article 17 par une mesure de coordination dans le code de la santé publique.
III - La position de la commission
Votre commission estime que la suppression de la formalité du bulletin d'IVG va dans le bon sens dans la mesure où le suivi statistique des IVG est désormais alimenté par les bases de données du PMSI et du Sniiram. Toutefois, la disposition adoptée par l'Assemblée nationale, confiant la publication des données statistiques relatives aux IVG au service statistique du ministère chargé de la santé est de nature réglementaire : l'organisation d'un ministère et la définition des attributions de ses différents services relèvent du pouvoir discrétionnaire du Gouvernement. En pratique, le Gouvernement conserve toute latitude pour charger la Drees d'assurer la publication des données statistiques relatives à l'IVG, en complément de l'Ined qui a pour mission, aux termes de l'article L. 2214-3 du code de la santé publique, d'analyser et de publier, en liaison avec l'institut national de la santé et de la recherche médicale (Inserm), les statistiques relatives à la pratique de l'IVG en France.
Votre commission a par conséquent adopté un amendement COM-341 de son rapporteur tendant à abroger l'article L. 2212-10 du code de la santé publique relatif aux bulletins d'IVG et à opérer les coordinations nécessaires dans le même code.
La commission a adopté cet article ainsi modifié.
Article 17 bis
Rapport sur l'amélioration de l'accompagnement au
cours de la grossesse
Objet : Cet article, inséré par l'Assemblée nationale, prévoit la remise par le Gouvernement au Parlement d'un rapport sur l'amélioration de l'accompagnement au cours de la grossesse, notamment des modalités de systématisation de l'entretien prénatal précoce.
I - Le dispositif adopté par l'Assemblée nationale
À l'initiative de la députée Marie-Pierre Rixain (La République En Marche), la commission des affaires sociales de l'Assemblée nationale a inséré un article additionnel après l'article 17 prévoyant la remise par le Gouvernement au Parlement, dans un délai de six mois à compter de la promulgation de la loi, d'un rapport sur l'amélioration de l'accompagnement au cours de la grossesse, et notamment sur les modalités de systématisation de l'entretien prénatal prévu au dernier alinéa de l'article L. 2122-1 du code de la santé publique.
II - La position de la commission
Santé publique France a édité de nombreux supports à destination de la mère et du conjoint sur le déroulement de la grossesse et la parentalité, mais également à destination des professionnels de santé. Parmi les 20 « fiches action » publiées, une est ainsi spécifiquement consacrée aux séances de préparation à la naissance et à la parentalité, qui incluent l'entretien prénatal précoce.
Proposé depuis le plan périnatalité pour la période 2005-2007, l'entretien prénatal précoce a été pérennisé par la loi n° 2007-293 du 5 mars 2007 réformant la protection de l'enfance. L'entretien prénatal précoce est ainsi obligatoirement proposé par le médecin ou la sage-femme lors du premier examen prénatal : il a pour objet de permettre au professionnel d'évaluer avec la femme enceinte ses besoins en termes d'accompagnement au cours de la grossesse. À cette occasion, le professionnel est appelé à lui présenter le parcours de préparation à la naissance et à la périnatalité, qui comporte sept séances prénatales individuelles ou en groupe prises en charge par l'assurance maladie.
Plusieurs documents et rapports permettent d'ores et déjà de faire le bilan de la mise en oeuvre des actions d'accompagnement à la grossesse et de l'entretien prénatal :
- la mise en oeuvre de la loi du 5 mars 2007 précitée a fait l'objet d'un rapport d'évaluation en mai 2010 ;
- des enquêtes nationales périnatales sont effectuées périodiquement et donnent lieu à des rapports. Elles sont assurées conjointement par l'équipe de recherche en épidémiologie obstétricale, périnatale et pédiatrique (ÉPOPé) de l'Inserm et la Drees du ministère de la santé. La dernière a été organisée en 2016 et a fait l'objet d'un rapport publié en octobre 2017.
En outre, toute question relative à l'évaluation des politiques publiques en matière de périnatalité peut être examinée par la commission de la naissance et de la santé de l'enfant.
La remise d'un nouveau rapport sur ces questions n'apparaît donc pas indispensable. Votre commission a donc adopté un amendement COM-339 de son rapporteur, de suppression de l'article.
La commission a supprimé cet article.
Article 17 ter
(art. L. 1112-1 du code de la santé
publique)
Rédaction de la lettre de liaison de sortie
d'hospitalisation
par la sage-femme responsable du séjour
Objet : Cet article, inséré par l'Assemblée nationale, vise à autoriser la rédaction de la lettre de liaison de sortie d'hospitalisation par la sage-femme responsable du séjour.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit en séance publique à l'initiative de la députée Bérengère Poletti et de plusieurs de ses collègues du groupe Les Républicains, avec un avis favorable du rapporteur et du Gouvernement.
Il prévoit, à l'article L. 1112-1 du code de la santé publique fixant les modalités de la lettre de liaison ville-hôpital pour le suivi des patients en cas d'hospitalisation, que cette lettre de sortie puisse être rédigée, le cas échéant, non par le médecin mais par la sage-femme de l'établissement en charge du patient, comme en cas d'accouchement physiologique.
II - La position de la commission
La commission, attachée à l'outil essentiel de continuité des soins entre la ville et l'hôpital que constitue la lettre de liaison, souscrit pleinement à cette mesure de bon sens . La sage-femme sera en effet dans certains cas la mieux à même de rédiger la lettre de sortie nécessaire au suivi et à la prise en charge en ville d'une patiente, souvent par une autre sage-femme.
Il faut souhaiter que cette mesure permette d'améliorer le taux de réalisation de cette lettre de liaison dans des délais utiles, comme la qualité de son contenu, qui sont aujourd'hui considérés comme insuffisants.
La commission a adopté cet article sans modification.
Article 18
(art. L. 313-1-1 et L. 313-11 du code de
l'action sociale et des familles, art. L. 1321-2, L. 1321-2-2
[nouveau], L. 1332-8, L. 1432-1
et L. 5141-14-1 du code de la
santé publique,
art. L. 212-1 et L. 652-3-1 [nouveau] du code de
l'environnement,
art. 142-11 du code de la sécurité
sociale)
Mesures de simplification
Objet : Cet article propose diverses mesures de simplification en matière d'autorisation et de contractualisation des établissements et services médico-sociaux, de protection des captages d'eau destinés à la consommation humaine, de contrôle des eaux de piscine, d'aménagement et de gestion des masses d'eau, de fonctionnement des agences régionales de santé et de formalités de déclaration applicables à certains médicaments vétérinaires.
I - Le dispositif proposé
A. Le régime d'autorisation d'un projet d'établissement ou de service médico-social
1. Le droit existant
Le régime de création, de transformation et d'extension des établissements ou services médico-sociaux énumérés à l'article L. 312-1 du code de l'action sociale et des familles (CASF) obéit à plusieurs règles énoncées à l'article L. 313-1-1 du même code. La première prévoit la délivrance obligatoire d'une autorisation par l'autorité de tarification, après le recueil de l'avis d'une commission d'information et de sélection d'appel à projet social ou médico-social.
Le gestionnaire désireux de procéder à une création, transformation ou extension de son établissement ou service doit se porter candidat à un avis d'appel à projet (AAP) préparé par l'autorité de tarification et dont le contenu figure aux articles R. 313-4-1 et suivants du CASF. Outre le cahier des charges, l'avis d'appel à projet peut comprendre plusieurs pièces justificatives exigibles, dont le nombre est laissé à la discrétion de l'autorité. Par ailleurs, le délai de réponse des candidats ne peut être inférieur à 60 jours ni supérieur à 120 jours à compter de la date de publication de l'avis . Plusieurs délais subsidiaires peuvent s'ajouter à la demande de la commission, si elle estime devoir recevoir des précisions.
L'autorisation du projet est délivrée dans un délai maximum de 6 mois à compter de la date limite de dépôt des projets. La décision d'autorisation, émise par une autorité publique, est en outre susceptible d'un recours non suspensif devant le juge administratif, dont peuvent se saisir les candidats déçus une fois que la décision leur est notifiée.
Deux caractères se dégagent très nettement de cette description : la procédure d'appel à projet, préalable obligatoire à tout investissement, est longue (quatre mois au minimum, pouvant aller jusqu'à plus d'un an) et formaliste .
La loi du 28 décembre 2015 dite loi ASV 111 ( * ) a ménagé deux grands types d'exceptions.
• Des exceptions « générales » , notamment :
- pour toute extension inférieure à 30 % de la capacité totale de l'établissement ou du service ;
- pour les opérations de regroupement d'établissements ou de services n'entraînant pas d'augmentation de capacité supérieure à 30 % ;
- pour les projets de transformation ne comportant pas de modification de la catégorie de leurs bénéficiaires .
• Des exceptions particulières aux gestionnaires d'établissements ou de services signataires de contrats pluriannuels d'objectifs et de moyens (Cpom) :
- pour les projets de transformation , même s'ils emportent modification de la catégorie de ses bénéficiaires , à l'exception des services d'aide à domicile (Saad) qui ne sont ni habilités à recevoir des bénéficiaires de l'aide sociale ni autorisés à délivrer des soins aux assurés sociaux (auxquels la procédure d'appel à projet reste applicable), à la condition qu'ils n'entraînent pas d'extension de capacité supérieure à 30 % ;
- pour les projets de transformation d'établissements de santé en établissement médico-social , à la condition qu'ils n'entraînent pas d'extension de capacité supérieure à 30 %.
Dans ces deux derniers cas, la commission d'appel à projet reste saisie pour avis, ce qui n'entraîne pas de compression particulière des délais.
2. Le droit proposé
L'article 18 assouplit le régime d'exception applicable aux gestionnaires d'établissements et de services médico-sociaux signataires de Cpom en matière d'appel à projet.
Il supprime la condition de non-dépassement d'une extension de capacité de 30 % pour l'exonération de la procédure d'appel à projet pour les transformations emportant modification de la catégorie des bénéficiaires ( a) du 1° du I ) et pour les transformations d'établissements de santé en établissements médico-sociaux ( b) du 1° du I ). Le IV de l'article 18 précise que ces dispositions ne s'appliqueront pas aux procédures engagées à la date de la promulgation de la loi.
Par ailleurs, l'article 18 ( 2° du I ) élargit le champ de la contractualisation pluriannuelle des établissements et services médico-sociaux , en y intégrant, à titre facultatif , les structures assurant « l'accueil et l'accompagnement de personnes confrontées à des difficultés spécifiques », principalement les centres de soins, d'accompagnement et de prévention en addictologie, les centres d'accompagnement à la réduction des risques pour usagers de drogue (Carrud), les « lits halte soins santé », les « lits d'accueil médicalisés » et les appartements de coordination thérapeutique (ACT).
Cet élargissement avait fait l'objet d'amendements déposés lors de l'examen de plusieurs projets de loi de financement de la sécurité sociale. Le Gouvernement s'y était jusqu'alors montré défavorable au motif qu'il semblait « aujourd'hui compliqué pour les agences régionales de santé (ARS) de contractualiser avec ces structures. Elles ne sauraient probablement pas le faire, car c'est un peu complexe. Il serait préférable que cela soit une simple option , car en faire une obligation alourdirait le travail des ARS » 112 ( * ) . En cohérence, l'article 18 du projet de loi ne pose pas d'obligation de contractualisation pluriannuelle pour les structures visées , mais ne fait que leur en ouvrir la possibilité.
B. La protection des captages d'eau destinée à la consommation humaine
1. Le droit existant
Avant d'être traitée puis distribuée via le réseau public d'eau potable, l'eau destinée à la consommation humaine est prélevée dans un cours d'eau, une nappe phréatique, une nappe captive ou encore une source. Chacun de ces captages d'eau possède une aire d'alimentation qui désigne les terrains sur lesquels l'eau qui s'infiltre (pour les eaux souterraines) ou ruisselle (pour les eaux de surface) alimente le captage.
Ces terrains, situés autour du point de prélèvement, doivent faire l'objet d'une protection contre les pollutions de nature à nuire à la qualité des eaux.
L'article L. 1321-2 du code de la santé publique prévoit ainsi que l'acte portant déclaration d'utilité publique (DUP) des travaux de prélèvement d'eau destinée à l'alimentation des collectivités humaines détermine en règle générale deux voire trois périmètres de protection autour du point de prélèvement :
- un périmètre de protection immédiate , dont les terrains sont à acquérir en pleine propriété par la collectivité publique ; tous les travaux, installations, activités, dépôts, ouvrages, aménagement ou occupation des sols y sont interdits, en dehors de ceux qui sont explicitement autorisés dans l'acte portant DUP ;
- un périmètre de protection rapprochée , à l'intérieur duquel peuvent être interdits toutes sortes d'installations, travaux, activités, dépôts, ouvrages, aménagements ou occupation des sols de nature à nuire directement ou indirectement à la qualité des eaux ;
- facultativement, un périmètre de protection éloignée à l'intérieur duquel certaines activités présentant un danger de pollution pour les eaux prélevées ou transportées peuvent être réglementées.
Le deuxième alinéa de l'article L. 1321-2 du code de la santé publique permet cependant de n'instaurer qu'un périmètre de protection immédiate « lorsque les conditions hydrologiques et hydrogéologiques permettent d'assurer efficacement la préservation de la qualité de l'eau par des mesures de protection limitées au voisinage immédiat du captage ». Cette faculté a été introduite en 2004 à des fins de simplification 113 ( * ) .
La procédure d'instauration d'un périmètre de protection reste toutefois complexe et coûteuse et implique notamment une enquête publique et l'intervention d'un hydrogéologue agréé en matière d'hygiène publique, désigné par le directeur général de l'ARS. En pratique, la durée de cette procédure est estimée à trois ans environ. Ainsi, au 2 janvier 2019, seuls 78,2 % des captages d'eau réalisés en France bénéficiaient de périmètres de protection ; pour quelque 7 200 captages non protégés, dont le débit est souvent inférieur à 100 m 3 par jour, cette procédure doit donc encore être menée 114 ( * ) .
Et la faculté de n'instaurer qu'un périmètre de protection immédiate lorsque les conditions hydrologiques et hydrogéologiques le permettent a, selon toute vraisemblance, été très peu employée : cette procédure est rarement référencée dans les rapports de bilan relatifs à la protection des captages établis par les ARS, les agences de l'eau ou le Bureau de recherches géologiques et minières (BRGM) et n'est pas mentionnée dans le rapport de 2014 de l'IGAS, du Conseil général de l'environnement et du développement durable (CGEDD) et du Conseil général de l'agriculture, de l'alimentation et des espaces ruraux (CGAAER) 115 ( * ) sur ce sujet.
En outre, la procédure doit être menée dans son intégralité lors de toute révision de périmètres de protection existants, quelle que soit l'étendue des modifications.
2. Le droit proposé
L'article 18 modifie l'article L. 1321-2 du code de la santé publique pour systématiser dans certains cas la détermination d'un simple périmètre de protection immédiate :
- la faculté prévue au deuxième alinéa (cf. supra) devient la règle (a) du 1° du II) ;
- les captages d'eau d'origine souterraine dont le débit est inférieur à 100 m 3 par jour sont soumis au même régime (b) du 1° du II) . Toutefois, un périmètre de protection rapprochée et, le cas échéant, un périmètre de protection éloignée devront également être définis lorsque les résultats d'analyse de la qualité de l'eau issue de ces captages ne satisferont pas aux critères de qualité fixés par un arrêté du ministre chargé de la santé, établissant un risque avéré de dégradation de la qualité de l'eau.
Conformément au V , ces dispositions ne s'appliqueront pas aux captages d'eau pour lesquels un arrêté d'ouverture d'enquête publique relative à l'instauration d'un périmètre de protection aura été publié à la date de promulgation de la loi. En tout état de cause, elles ne concernent pas les captages qui disposent déjà d'un périmètre de protection rapprochée, voire d'un périmètre de protection éloignée.
En outre, le 2° du II prévoit, en insérant un nouvel article L. 1321-2-2 dans le code de la santé publique, une procédure simplifiée , définie par décret en Conseil d'État, en cas de modification mineure de périmètres de protection.
Enfin, une disposition obsolète est abrogée par le c) du 1° du II .
C. Les mesures de simplification relatives au contrôle des eaux de piscine
1. Le droit existant
Les articles L. 1332-1 et suivants du code de la santé publique fixent le cadre des règles d'hygiène et de sécurité applicables aux piscines et baignades collectives.
Les règles applicables sont essentiellement de nature réglementaire . En effet, l'article L. 1332-8 renvoie à un décret la détermination des modalités d'application relatives aux piscines et aux baignades artificielles, et notamment « les règles sanitaires, de conception et d'hygiène, auxquelles doivent satisfaire les piscines et les baignades artificielles ».
S'agissant des piscines, ces règles sont fixées par les articles D. 1332-1 à D. 1332-13 du code de la santé publique. En particulier, l'article D. 1332-12 dispose que les responsables de piscine doivent réaliser des contrôles de surveillance de la qualité des eaux selon une fréquence, fixée par arrêté préfectoral, qui ne doit pas être inférieure à un mois ; les prélèvements d'échantillons sont effectués à la diligence de l'ARS.
Ce cadre s'applique de manière uniforme à l'ensemble des piscines et ne permet pas de possibilité d'adaptation du contrôle selon le type de bassin. Par conséquent, tandis qu'il apparaît excessivement contraignant pour les piscines dont les résultats d'analyse sont toujours conformes aux seuils réglementaires, il ne permet pas de prévoir un contrôle renforcé pour les bassins accueillant les publics les plus sensibles (pataugeoires) ou offrant des conditions favorables au développement de micro-organismes pathogènes (bains à remous).
2. Le droit proposé
Le 3° du II de l'article 18 modifie l'article L. 1332-8 du code de la santé publique afin :
- d'une part, de clarifier les compétences entre les ARS et les responsables de piscines : seront ainsi définies par décret les modalités de mise en oeuvre du contrôle sanitaire organisé par le directeur de l'ARS et les conditions dans lesquelles la personne responsable d'une piscine assure la surveillance de la qualité de l'eau, informe le public et tient à la disposition des agents chargés du contrôle sanitaire les informations nécessaires à ce contrôle ;
- d'autre part, d'ouvrir la possibilité de moduler par décret les exigences de contrôle en fonction des types de bassin et de leur fréquentation . D'après l'étude d'impact, « un allègement du volume de contrôles par les agences régionales de santé est attendu grâce à meilleur ciblage des piscines les plus à risques ».
D. La suppression de certaines formalités de déclaration applicables aux cessions d'antibiotiques par certains professionnels du médicament vétérinaire
1. Le droit existant
Le marché des médicaments vétérinaires est encadré par le droit de l'Union européenne. Une directive de 2001 116 ( * ) , modifiée en 2004 117 ( * ) , prévoit que la mise sur le marché des médicaments vétérinaires est soumise à autorisation , de même que leur fabrication et leur distribution en gros.
Elle permet en outre aux autorités compétentes de chaque État membre de solliciter auprès des titulaires d'une autorisation de mise sur le marché « toutes les informations relatives au volume des ventes du médicament vétérinaire et toute information qu'il détient en relation avec le volume des prescriptions ». En revanche, elle ne prévoit pas d'obligation générale, pour les entreprises du secteur, de déclarer les données relatives aux antibiotiques cédés.
Néanmoins, l'article L. 5141-14-1 du code de la santé publique, introduit en 2014 118 ( * ) dans un objectif de lutte contre l'antibiorésistance, prévoit que les cessions de médicaments vétérinaires contenant une ou plusieurs substances antibiotiques doivent faire l'objet d'une déclaration . Le champ de cette obligation est très large puisqu'elle concerne :
- les établissements pharmaceutiques mentionnés à l'article L. 5142-1 du code de la santé publique ; cette catégorie englobe treize types d'opérateurs dont la liste est fixée par les articles R. 5141-148 et R. 5151-149 du même code ;
- les pharmaciens titulaires d'officine et les vétérinaires, mentionnés à l'article L. 5143-2 du code de la santé publique.
Les articles R. 5141-148 à R. 5141-151 du même code définissent le contenu de cette déclaration et l'autorité à laquelle elle doit être transmise. Les fabricants, exploitants, dépositaires et les distributeurs en gros de médicaments vétérinaires doivent ainsi déclarer, pour les cessions visées :
- le numéro de l'autorisation d'ouverture de l'établissement pharmaceutique ;
- des informations sur le médicament délivré, notamment la dénomination, la forme et le contenu ;
- le nombre d'unités cédées ;
- une estimation de la répartition des médicaments cédés par espèce animale.
Les données sont déclarées et transmises par voie électronique au directeur général de l'Agence nationale de sécurité sanitaire de l'alimentation, de l'environnement et du travail (ANSES) avant la fin du premier trimestre de l'année qui suit celle de la cession des médicaments.
2. Le droit proposé
Le droit en vigueur sur-transpose la directive 2001/82/CE en prévoyant une obligation de déclaration des données concernant les médicaments vétérinaires comportant une ou plusieurs substances antibiotiques cédés. L'article L. 5141-14-1 du code de la santé publique a été identifié à ce titre dans le rapport d'avril 2018 de la mission inter-inspections chargée par le Premier ministre de dresser l'inventaire des sur-transpositions de directives européennes.
Toutefois, la directive 2001/82/CE sera abrogée et remplacée à compter du 28 janvier 2022 par le règlement 2019/6 du Parlement européen et du Conseil du 11 décembre 2018 relatif aux médicaments vétérinaires.
Celui-ci prévoit notamment :
- que les États membres devront recueillir des données pertinentes et comparables sur le volume de vente et sur l'utilisation des médicaments antimicrobiens utilisés chez l'animal ;
- que le titulaire d'une autorisation de mise sur le marché devra indiquer, dans la base de données sur les médicaments, le volume annuel des ventes de chacun de ses médicaments vétérinaires.
Sans supprimer totalement l'actuelle obligation de déclaration, dont le principe est ainsi progressivement intégré dans le droit européen, le III de l'article 18 modifie son champ d'application. Il modifie pour cela le I de l'article L. 5141-14-1 du code de la santé publique en ne mentionnant plus que deux catégories d'établissements :
- les titulaires d'autorisation de mise sur le marché de médicaments vétérinaires ;
- les entreprises assurant la fabrication, l'importation et la distribution d'aliments médicamenteux.
Sortent ainsi du champ de l'obligation de déclaration de cession :
- les fabricants, importateurs, exploitants, dépositaires, distributeurs en gros (y compris spécialisés à l'exportation) de médicaments vétérinaires ;
- les distributeurs de médicaments vétérinaires soumis à des essais cliniques ;
- les distributeurs en gros (y compris spécialisés à l'export) et exportateurs d'aliments médicamenteux.
En revanche, cette disposition ne modifie pas le II du même article applicable aux pharmaciens titulaires d'officine et aux vétérinaires .
II - Les modifications adoptées par l'Assemblée nationale
A. Les modifications apportées en matière d'autorisation et de contractualisation des établissements médico-sociaux
1. Le renouvellement de l'autorisation : une initiative de la commission supprimée en séance publique
Outre un amendement rédactionnel du rapporteur, la commission des affaires sociales de l'Assemblée nationale a adopté, sur l'initiative des membres du groupe La République En Marche, un amendement visant à redéfinir le régime du renouvellement de l'autorisation d'un établissement ou service médico-social .
Le cadre juridique actuel du renouvellement de l'autorisation est défini par l'article L. 313-5 du CASF et pose comme principe la tacite reconduction , sauf si, au moins un an avant la date du renouvellement, l'autorité compétente, au vu de l'évaluation externe annuelle, enjoint à l'établissement ou au service de présenter dans un délai de six mois une demande de renouvellement (qui généralement, se traduit par un refus).
L'amendement prévoyait d'ajouter, à la seule condition des résultats de l'évaluation externe pour l'injonction à la demande de renouvellement, deux autres conditions :
- le non-respect par l'établissement des objectifs et besoins fixés par le schéma régional ou départemental de l'offre médico-sociale ;
- la disproportion entre le coût de fonctionnement et les services rendus. Concernant ce dernier motif, l'article L. 313-8 du CASF prévoit déjà qu'il puisse être invoqué au motif d'un refus d'autorisation, mais uniquement au moment de la primo-délivrance de cette dernière, et non à l'occasion de son renouvellement .
Par ailleurs l'amendement prévoyait que, pour les gestionnaires d'établissements ou de services de droit privé, le retrait de l'habilitation à recevoir des bénéficiaires de l'aide sociale ou de l'autorisation à dispenser des prestations prises en charge par l'État ou la sécurité sociale vaille, sauf demande expresse du gestionnaire à poursuivre son activité sans financement public, retrait de l'autorisation.
L'adoption de cet amendement en commission des affaires sociales a donné lieu à une réaction importante de plusieurs gestionnaires, notamment de services d'aide à domicile (Saad). En effet, l'extension des conditions sous lesquelles l'autorité de délivrance de l'autorisation (en l'occurrence, le conseil départemental) serait en mesure d'enjoindre les Saad à demander un renouvellement de cette dernière, aurait de fait exposé les services à un pouvoir discrétionnaire de l'autorité compétente en matière d'autorisation .
Bien que les trois motifs habilitant l'autorité à l'injonction de présenter une demande de renouvellement ne posent pas de difficulté juridique, ils auraient sans doute gagné à être précisés et à mieux intégrer le droit du service ou de l'établissement à « se défendre » contre une injonction pouvant intervenir seulement une année avant le renouvellement.
Par ailleurs, la crainte exprimée par les gestionnaires de Saad est particulièrement légitime, surtout au regard du motif de disproportion entre le coût du fonctionnement et les services rendus : le débat persistant sur le financement des Saad (tarif horaire trop faible attribué par le conseil départemental et « reste à charge » important laissé aux bénéficiaires) risquerait de resurgir et les Saad auraient pu craindre à bon droit qu'on leur fasse le procès (en partie infondé) de faire excessivement supporter le coût de leurs prestations sur les bénéficiaires.
En conséquence, l'Assemblée nationale a adopté, en séance publique et sur l'initiative du Gouvernement, un amendement de suppression du dispositif intégré au stade de la commission , au motif qu'il semblait « nécessaire d'approfondir cette question de manière plus concertée avec les acteurs du secteur médico-social ».
2. Une précision apportée au champ de l'exonération de la procédure d'appel à projet
En outre, l'Assemblée nationale a adopté, en séance publique et sur l'initiative de plusieurs membres du groupe La République En Marche, un amendement étant le champ du régime d'exception applicable aux gestionnaires signataires d'un Cpom en matière d'appel à projet et prévoyant l'application de l'exonération aux Saad non habilités à recevoir des bénéficiaires de l'aide sociale , qui continuaient de relever de la procédure d'appel à projet de droit commun.
B. Les modifications apportées en matière de protection des captages d'eau destinée à la consommation humaine
L'Assemblée nationale n'a adopté en commission qu'un amendement de précision rédactionnelle du rapporteur.
Ces dispositions ont toutefois fait l'objet de débats , tant en commission qu'en séance publique. Des amendements de suppression des 1° et 2° du II de l'article 18 ont ainsi été présentés avec les motivations suivantes :
- en systématisant dans certains cas le recours à un simple périmètre de protection immédiate, la loi passerait d'une logique de prévention de la pollution de l'eau à une logique contraire au principe de précaution selon laquelle la pollution devrait être avérée pour qu'une protection soit mise en place ;
- la détermination du niveau de protection en fonction du volume d'eau prélevé risque d'introduire un différentiel de protection entre les territoires, les petits captages se trouvant majoritairement dans les petites communes en zone rurale ;
- l'introduction d'une procédure simplifiée en cas de modification mineure de l'acte portant DUP revient à restreindre la participation du public à l'élaboration d'un tel acte.
Tant le rapporteur que le Gouvernement ont considéré que la procédure de mise en place d'un simple périmètre de protection immédiate ne se traduira pas par une diminution de la qualité de l'eau, cette procédure s'appliquant uniquement aux captages qui ne bénéficient actuellement d'aucun périmètre de protection en raison d'une procédure longue et complexe. En outre, l'hydrogéologue agréé restera sollicité pour avis sur les captages d'eau qui pourront bénéficier du dispositif dérogatoire. L'Assemblée nationale n'a donc pas adopté ces amendements de suppression.
C. Les modifications apportées en matière de contrôle des eaux de piscine
L'Assemblée nationale a adopté sans modification le dispositif proposé.
D. Les modifications apportées en matière d'aménagement et de gestion des masses d'eau
1. L'alignement sur une directive européenne de dispositions relatives à la gestion de l'eau
L'article 4 de la directive-cadre européenne sur l'eau (DCE) 119 ( * ) prévoit que les États membres atteignent des objectifs environnementaux concernant les eaux de surface, les masses d'eaux de surface artificielles ou fortement modifiées par les activités humaines et les masses souterraines au plus tard quinze ans après la date d'entrée en vigueur de ladite directive, soit le 22 décembre 2015 . Toutefois, cette échéance peut être reportée aux fins d'une réalisation progressive des objectifs pour les masses d'eau, à condition que l'état de la masse d'eau concernée ne se détériore pas davantage, lorsque certaines conditions sont réunies.
Cette exigence a été transposée en 2004 dans le droit français à l'article L. 212-1 du code de l'environnement 120 ( * ) , qui prévoit que les schémas directeurs d'aménagement et de gestion des eaux (SDAGE) fixent pour chaque bassin ou groupement de bassins hydrographiques les objectifs de qualité et de quantité des eaux.
Or, le V de cet article précise que, si ces objectifs ne peuvent être atteint avant l'échéance du 22 décembre 2015, le SDAGE « peut fixer des échéances plus lointaines, en les motivant, sans que les reports ainsi opérés puissent excéder la période correspondant à deux mises à jour » du SDAGE, chacune étant applicable pour six ans. Ceci revient à limiter à 2027 toute possibilité de report , alors même que la DCE n'accompagne la possibilité de mobiliser cette dérogation d'aucune limite temporelle.
Il s'agit donc d'un cas de sur-transposition d'une directive européenne .
Le 1° du II bis de l'article 18, introduit en commission à l'Assemblée nationale par un amendement du Gouvernement, modifie l'article L. 212-1 du code de l'environnement afin d' aligner les termes de la transposition française sur les exigences de la DCE .
Il ouvre ainsi la possibilité de reporter la réalisation des objectifs de qualité et de quantité des eaux au-delà de deux mises à jours du SDAGE dans les cas où les conditions naturelles sont telles que les objectifs ne peuvent être réalisés dans ce délai, ce qui correspond à l'un des motifs prévus au paragraphe 4 de l'article 4 de la directive.
2. L'introduction d'un délai spécifique pour Mayotte
Un autre amendement du Gouvernement adopté au stade de la commission a permis un assouplissement des mêmes dispositions à Mayotte.
Au niveau européen, Mayotte se voit appliquer le droit de l'Union avec des adaptations possibles à compter du 1 er janvier 2014, date de sa reconnaissance en tant que région ultra-périphérique (RUP). L'article 3 de la directive de 2013 relative à Mayotte 121 ( * ) fixe ainsi au 22 décembre 2021 l'échéance fixée par la DCE de 2000 .
Or, faute de transposition de cette date dans le droit national 122 ( * ) , c'est la date limite de droit commun, fixée à l'article L. 212-1 du code de l'environnement, qui s'applique à Mayotte, conformément au principe de l'identité législative.
La disposition adoptée par l'Assemblée nationale ( 2° du II bis de l'article 18) a ainsi pour objet d' introduire dans le code de l'environnement un article L. 652-3-1 fixant pour Mayotte le délai spécifique du 22 décembre 2021 pour l'application de l'article L. 212-1 du même code.
E. Les modifications apportées en matière de simplification du fonctionnement des agences régionales de santé
La commission des affaires sociales de l'Assemblée nationale a adopté un amendement du Gouvernement visant à simplifier le fonctionnement des ARS en donnant la possibilité à leur directeur général de fusionner les deux commissions de coordination des politiques publiques de santé (CCPP) prévues à l'article L. 1432-1 du code de la santé publique et compétentes, respectivement, dans les domaines de la prévention et de la promotion de la santé, de la santé scolaire, de la santé au travail et de la protection maternelle et infantile, d'une part, et dans le domaine des prises en charge et des accompagnements médico-sociaux, d'autre part, en une seule commission ( II ter ).
Présidées par le directeur général de l'ARS ou son représentant, ces commissions, dont la composition et le fonctionnement sont fixées par décret, se réunissent au moins une fois par an afin de coordonner les actions déterminées et conduites par leurs membres dans leurs domaines de compétence.
En séance publique, l'Assemblée nationale a adopté un amendement rédactionnel du rapporteur.
F. Les modifications apportées en matière de formalités de déclaration applicables aux cessions d'antibiotiques par certains professionnels du médicament vétérinaire
La commission des affaires sociales de l'Assemblée nationale a adopté un amendement de précision rédactionnelle du rapporteur.
En séance publique, l'Assemblée nationale a adopté le dispositif ainsi modifié.
G. Les modifications apportées en matière de prise en charge des frais au titre des consultations et expertises ordonnées par les juridictions dans le cadre du contentieux technique de la sécurité sociale
En séance publique, l'Assemblée nationale a adopté un amendement, présenté par le Gouvernement, visant à étendre la prise en charge par la Caisse nationale d'assurance maladie (Cnam) des frais au titre des consultations et expertises ordonnées par les juridictions à l'ensemble du contentieux technique de la sécurité sociale ( III bis ).
En effet, l'article L. 142-11 du code de la sécurité sociale, créé par la LFSS pour 2019 123 ( * ) afin de rétablir un dispositif supprimé par erreur par la loi de modernisation de la justice du XXI e siècle 124 ( * ) , limite la gratuité des frais d'expertise pour l'assuré :
- aux frais résultant des consultations et expertises ordonnées par les juridictions compétentes en application des articles L. 141-1 et L. 141-2 du code de la sécurité sociale, dans le cadre du contentieux général de la sécurité sociale - qui porte principalement sur la reconnaissance du caractère professionnel d'un accident ou d'une maladie, ainsi que sur la date de consolidation de l'état de santé ou la durée d'un arrêt de travail ;
- au contentieux technique du handicap visé aux 5° et 6° de l'article 142-2 du même code - relatif aux décisions prises en la matière par les commissions des droits et de l'autonomie des personnes handicapées (CDAPH) et les présidents de conseils départementaux.
Elle ne concerne donc pas les autres matières du contentieux technique de la sécurité sociale, visées au 1° à 4° de l'article 142-2 du code de la sécurité sociale, qui sont liées à l'appréciation du degré d'invalidité ou de l'état d'incapacité de travail suite à un accident du travail ou une maladie professionnelle. De ce fait, conformément aux procédures de droit commun prévues par le code de procédure civile, les expertises et les consultations à l'audience réalisées dans le cadre du contentieux technique hors handicap sont aujourd'hui prises en charge par la partie perdante .
Or, la loi de modernisation de la justice de 2016 a transféré le contentieux général et le contentieux technique de la sécurité sociale aux tribunaux de grande instance à compter du 1 er janvier 2019. Dans ce contexte, comme l'a indiqué la ministre des solidarités et de la santé en séance publique à l'Assemblée nationale, la mesure proposée « répond à une difficulté soulevée par les médecins consultants lors des premiers mois d'application de la loi en garantissant le paiement de ces médecins, ce qui permet de limiter le recours aux expertises de droit commun, plus onéreuses » 125 ( * ) .
L'article 18 modifie ainsi l'article L. 142-11 du code de la sécurité sociale pour viser l'ensemble des contentieux mentionnés à l'article L. 142-2 , à l'exclusion de ceux relatifs « aux décisions des caisses d'assurance retraite et de la santé au travail et des caisses de mutualité sociale agricole concernant, en matière d'accidents du travail agricoles et non agricoles, la fixation du taux de cotisation, l'octroi de ristournes, l'imposition de cotisations supplémentaires » et, pour les accidents du travail régis par le livre IV du code de la santé publique, la détermination de la contribution de la caisse primaire d'assurance maladie.
Par ailleurs, la rédaction proposée au 2 e alinéa du VI tient compte de la loi de programmation 2018?2022 et de réforme pour la justice 126 ( * ) , qui, dans son article 96, prévoit la fusion des articles du code de la sécurité sociale relatifs, respectivement, au contentieux général et au contentieux technique de la sécurité sociale, à une date fixée par décret en Conseil d'État et au plus tard au 1 er janvier 2020.
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
A. Sur les exonérations de la procédure d'appel à projet
Bien qu'intéressantes dans leur principe, en ce qu'elles permettent une recomposition assouplie de l'offre médico-sociale, les exonérations de la procédure d'appel à projet ne doivent pas être vues comme le remède miraculeux à apporter à une offre dont votre commission a souvent déploré la rigidité excessive. En effet, elles continuent de poser deux grands types de problèmes :
- elles renvoient au problème méthodologique persistant qui résulte de la mesure de la pertinence d'une offre à la seule aune de sa capacité en places . L'article D. 313-2 du CASF s'était certes efforcé de ne pas retenir une logique de places, en renvoyant l'autorité de délivrance de l'autorisation à tous les modes de définition de la capacité de l'établissement ou du service, mais ce raisonnement ne trouve plus à s'appliquer lorsque la structure médico-sociale fonctionne sur le mode de la file active , et ne mesure plus son activité par sa capacité, mais par le nombre de personnes ayant recours à ses services . Or les ARS émettent un nombre croissant d'appels à projet fonctionnant en file active et pour lesquels elles ont renseigné un nombre de places égal à zéro. Les exonérations de la procédure d'appel à projet, telles que prévues par le droit, ne sont donc pas applicables aux dispositifs, de plus en plus fréquents, fondés sur la file active ;
- pour les projets dont la capacité est libellée, elles ne semblent pas recouvrir un champ suffisamment vaste pour que leur impact soit significatif. Votre commission est favorable au maintien du régime de l'autorisation, préalable indispensable à tout engagement de deniers publics, ainsi qu'à l'application de la procédure d'appel à projet pour toute création . Le seul renouvellement de l'autorisation devrait suffire à valider les projets de transformation ou d' extension , quel que soit leur impact en termes de capacité, sans nouvel appel à projet.
Votre commission est bien consciente qu'une pareille préconisation est de nature à renforcer la position dominante des gestionnaires déjà largement implantés sur le marché de l'offre médico-sociale. Ces effets devraient néanmoins être atténués par l'inflexion qualitative amorcée par le Gouvernement, et par le recours croissant à de nouvelles modalités de l'offre médico-sociale , qui relèvent d'un régime concurrent de celui des appels à projet.
À l'initiative du rapporteur, la commission a adopté un amendement COM-325 de coordination .
B. Sur la simplification des périmètres de protection des captages d'eau
Selon les services de la direction générale de la santé, cette simplification ne portera pas atteinte à la préservation des ressources en eau potable. En effet, les étapes de la procédure d'instauration des périmètres de protection des captages ne sont pas modifiées, et la délimitation du périmètre de protection immédiate sera toujours proposée par un hydrogéologue agréé en matière d'hygiène publique, saisi par l'ARS.
Cette mesure vise donc particulièrement les petits captages d'eau qui, par leur environnement privilégié, sont soumis à un risque de pollution anthropique faible, mais qui sont particulièrement sensibles aux contaminations microbiologiques de leurs eaux. L'objectif du Gouvernement est de mettre en place une protection minimale pour des captages actuellement non protégés afin d'y empêcher l'introduction directe de toute substance, de limiter la dégradation microbiologique des eaux captées et ainsi d'améliorer leur qualité.
Votre commission estime que les mesures de simplification proposées sont modestes et ne garantissent pas que la loi sera plus généralement appliquée. Elles ont, de surcroît, peu de liens avec l'organisation et la transformation du système de santé. Elles devraient cependant permettre d'alléger la contrainte administrative et financière pesant sur les collectivités .
C. Sur la simplification du contrôle des eaux de piscine
La simplification attendue sera rendue effective par les mesures réglementaires d'application, la modification de l'article L. 1332-8 du code de la santé publique n'ayant aucune incidence par elle-même .
Ces mesures devraient permettre de responsabiliser les responsables de piscine, certains types de bassin pouvant sortir du champ du contrôle mis en oeuvre par les ARS - telles les piscines d'hébergements touristiques dont la capacité est inférieure ou égale à quinze personnes.
D. Sur l'assouplissement en matière d'aménagement et de gestion des masses d'eau
La disposition proposée reprend celle figurant à l'article 17 du projet de loi portant suppression de sur-transpositions de directives européennes en droit français , déposé au Sénat le 3 octobre 2018 et examiné par une commission spéciale 127 ( * ) .
Cette dernière avait conclu que le report des échéances, permis par la directive européenne, « se justifiait techniquement. Il ne concernerait qu'un petit nombre de masses d'eau qui, en effet, en raison de conditions naturelles particulières, présentent une forte inertie et ne peuvent évoluer que très lentement, en dépit des actions menées » 128 ( * ) . La commission spéciale avait néanmoins regretté un effet d'affichage négatif sur l'atteinte de l'objectif du bon état écologique des masses d'eau. Le Sénat avait toutefois adopté le dispositif proposé .
La disposition adoptée par l'Assemblée nationale, conforme à l'article adopté par le Sénat le 7 novembre 2018, permet en effet de reporter l'échéance fixée pour atteindre un bon état des masses d'eau au-delà de 2027 - date limite actuelle correspondant à deux mises à jour du SDAGE -, lorsque cet état ne peut être atteint en raison de conditions naturelles. Selon les premières estimations du Gouvernement pour le troisième cycle de gestion de la DCE, 4 % des masses d'eau seraient concernées .
En ce qui concerne Mayotte, la fixation de l'échéance à 2021 permettra des reports au-delà de 2027. Selon les données 2015 du Gouvernement, 33 % des masses d'eau sont en bon état écologique à Mayotte .
Sur la forme, cette disposition introduite par amendement n'a guère de lien avec le contenu du projet de loi. Il semble néanmoins utile de remédier aux écarts de transposition avec le droit européen en la matière.
E. Sur la simplification du fonctionnement des agences régionales de santé
Les CCPP associent, dans un objectif de décloisonnement des diverses politiques relevant des ARS, les services de l'État, les collectivités territoriales et leurs groupements ainsi que les organismes de sécurité sociale. Elles peuvent notamment décider de travaux à conduire pour contribuer à l'élaboration du projet régional de santé dans les domaines relevant de leur compétence.
La possibilité ouverte aux ARS de les fusionner pourrait permettre d' alléger la mobilisation des membres, en grande majorité communs , des deux commissions.
Toutefois, cette mesure de simplification ne répond pas à l'ensemble des besoins des élus locaux, représentés au sein de ces commissions. Ainsi, selon Régions de France, il serait important de trouver au sein de l'ARS une instance de décision où l'on traite de l'offre de soins.
En outre, selon la direction générale de l'offre de soins, d'autres mesures de simplification des ARS nécessitent un délai d'instruction ou de concertation ; c'est pourquoi le projet de loi introduit par ailleurs le recours à une ordonnance, qui permettra au Gouvernement de disposer d'un délai supplémentaire pour finaliser ces mesures ( cf . infra , article 19 ).
F. Sur la suppression des formalités de déclaration applicables aux cessions d'antibiotiques par certains professionnels du médicament vétérinaire
La disposition proposée reprend à l'identique celle figurant à l'article 24 du projet de loi portant suppression de sur-transpositions de directives européennes en droit français . Lors de son examen par le Sénat, la commission spéciale avait conclu qu'il n'y avait pas de risque prévisible de sous-transposition, la rédaction retenue par le projet de loi rapprochant d'ores et déjà le droit français des dispositions du nouveau règlement européen 129 ( * ) . Le Sénat avait ainsi adopté cet article sans modification .
Selon les chiffres du ministère de l'agriculture, ce dispositif permettra de supprimer l'obligation de déclaration pour 56,5 % des établissements pharmaceutiques actuellement concernés . Ce champ d'application ainsi réduit serait suffisant pour couvrir l'intégralité des cessions de médicaments vétérinaires contenant des antibiotiques en France, les données des maillons intermédiaires de la commercialisation de ces produits n'étant pas utiles à la connaissance des quantités d'antibiotiques mises sur le marché.
Cette simplification devrait supprimer un surcoût pour les entreprises concernées et, par voie de conséquence, pour les éleveurs, et permettra d'alléger pour l'administration la gestion et le traitement des données. Néanmoins, il sera toujours possible de connaître les quantités d'antibiotiques mises sur le marché en vue de leur délivrance aux détenteurs d'animaux du fait du maintien de l'application de l'obligation déclarative à certaines catégories d'opérateurs ciblées.
G. Sur l'extension de la prise en charge des frais au titre des consultations et expertises à l'ensemble du contentieux technique de la sécurité sociale
Cette mesure constitue une mesure de simplification pour les médecins dans le cadre de leurs mesures d'expertise ou de consultation.
L'extension de la prise en charge des expertises par la Cnam à la quasi-totalité du contentieux technique de la sécurité sociale devrait par ailleurs garantir une meilleure protection des assurés en situation d'invalidité ou d'incapacité de travail liée à un accident du travail ou à une maladie professionnelle. L'homogénéisation des modalités de prise en charge des expertises améliorera également la lisibilité et la simplicité du dispositif.
À l'initiative du rapporteur, votre commission a cependant adopté un amendement COM-261 de coordination visant à mentionner explicitement, au deuxième alinéa du VI, l'entrée en vigueur de la loi de programmation 2018-2022 et de réforme pour la justice.
La commission a adopté cet article ainsi modifié.
Article 18 bis
(art. L. 162-16-1 du code de la
sécurité sociale)
Simplification du régime
d'approbation
des conventions pharmaceutiques
Objet : Cet article, inséré par l'Assemblée nationale, simplifie les conditions d'approbation par les ministres concernés de la convention pharmaceutique, en les alignant sur celles prévues s'agissant des autres conventions.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit en séance publique à l'initiative de plusieurs députés membres du groupe La République En Marche, avec un avis favorable de la commission et du Gouvernement. Des amendements similaires étaient présentés par des députés d'autres groupes (Les Républicains et UDI, Agir et Indépendants).
Il modifie l'article L. 162-16-1 du code de la sécurité sociale, relatif aux accords conventionnels entre l'assurance maladie et les syndicats représentatifs des pharmaciens titulaires d'officine, pour adapter les conditions d'entrée en vigueur de la convention nationale et de ses avenants, lors de leur conclusion ou d'une tacite reconduction.
A l'heure actuelle, l'entrée en vigueur intervient « après approbation par arrêté des ministres chargés de la sécurité sociale, de la santé, de l'agriculture, de l'économie et du budget. »
Il est proposé de remplacer ces dispositions par le principe, plus simple, d'une approbation par les ministres chargés de la sécurité sociale et de la santé . En l'absence de réponse dans les 21 jours suivant leur transmission, les textes seront réputés validés. Les ministres concernés pourront s'y opposer, dans ce délai, en cas de non-conformité aux lois et règlements en vigueur, pour des motifs de santé publique ou de sécurité sanitaire, ou encore en cas d'atteinte au principe d'égal accès aux soins.
II - La position de la commission
Cet article introduit une simplification procédurale opportune . L'évolution proposée conduit en outre à aligner les dispositions prévues s'agissant de la convention pharmaceutique sur le régime général applicable aux autres conventions professionnelles et à leurs avenants, ainsi qu'aux accords interprofessionnels (article L. 162-15 du code de la sécurité sociale).
La commission a adopté cet article sans modification.
CHAPITRE II
Mesures de sécurisation
Article 19
(art. L. 1443-1 à L. 1443-8,
L. 1446-1, L. 1446-2 [nouveau], L. 1446-3 [nouveau],
L. 1447-1 [nouveau], L. 4412-1, L. 5511-5 du code de la
santé publique,
art. L. 543-1, L. 545-1 et
L. 545-3 du code de l'action sociale et des familles,
art. 20-3 et
20-5-6 de l'ordonnance n° 96-1122 du 20 décembre
1996)
Habilitations de simplification
Objet : Cet article habilite le Gouvernement à prendre par ordonnances diverses mesures relevant du domaine de la loi et relatives aux agences régionales de santé, au cadre juridique de l'exercice coordonné et à la mise en cohérence des textes législatifs avec les dispositions de la loi. Il tend par ailleurs à créer des agences régionales de santé distinctes à Mayotte et à La Réunion.
I - Le dispositif proposé
A. La simplification des missions, de l'organisation et du fonctionnement des agences régionales de santé
Le I habilite le Gouvernement à prendre par voie d'ordonnance toute mesure relevant du domaine de la loi visant à :
- alléger les procédures, les formalités et les modalités selon lesquelles les agences régionales de santé (ARS) exercent leurs compétences ;
- adapter l'organisation et le fonctionnement des ARS , en particulier par des mutualisations de leurs actions , pour les rendre plus efficientes et pour prendre en compte des caractéristiques particulières à certains territoires .
Créées par la loi HPST de 2009 130 ( * ) par le regroupement de plusieurs services et organismes de statuts divers dans un triple objectif d'efficience, de territorialisation des politiques sanitaires et de décloisonnement des prises en charge, les ARS sont chargées, en application de l'article L. 1431-2 du code de la santé publique :
- de mettre en oeuvre au niveau régional la politique de santé , en liaison avec les autorités compétentes dans les domaines de la santé au travail ;
- de réguler, d'orienter et d'organiser l'offre de services de santé en concertation avec les professionnels de santé et les acteurs de la promotion de la santé.
Leurs missions, leur organisation, leur fonctionnement, les modalités de leur coordination ainsi que leurs modalités et moyens d'intervention sont définis au titre III du livre IV de la première partie du code de la santé publique.
Dans ce cadre, les ARS exercent un nombre important de compétences dont le périmètre s'est élargi au gré des réformes. Ainsi, la LMSS de 2016 131 ( * ) a étendu les missions des ARS, sans procéder à une révision à la baisse des missions préexistantes. En revanche, ce renforcement s'est déroulé parallèlement à une diminution régulière du plafond d'emplois alloué aux ARS.
L'étude d'impact indique que les objectifs de l'habilitation sont les suivants :
- recentrer les missions des ARS sur les priorités gouvernementales ;
- adapter les modalités particulières d'organisation et de fonctionnement ainsi que les moyens d'intervention de toutes les ARS ou de certaines d'entre elles.
Elle précise entre outre certaines des mesures pour lesquelles des simplifications sont envisagées :
« - la procédure des contrats pluriannuels d'objectifs et de moyens (CPOM) entre les agences régionales de santé et les établissements de santé (article L. 6114-1 du code de la santé publique) ;
- l a spécialisation d'une ou plusieurs ARS dans l'enregistrement des professionnels de santé dans le répertoire ADELI, ou la gestion des commissions régionales d'autorisation d'exercice (CRAE) pour les professions à titres et diplômes étrangers, la mutualisation de la paie entre agences régionales de santé. »
Les ordonnances prises dans le cadre de cette habilitation devront être publiées dans un délai d'un an suivant la publication de la loi ( 1° du V ), un projet de loi de ratification devant être déposé devant le Parlement dans un délai de trois mois à compter de leur publication.
B. Le développement de l'exercice coordonné entre professionnels de santé
Le II habilite le Gouvernement à prendre par voie d'ordonnance toute mesure relevant du domaine de la loi permettant de faciliter l'exercice coordonné entre professionnels de santé.
Il mentionne ainsi quatre formes de structure dont l'objet, la structure et le régime fiscal pourraient être adaptés à cette fin :
• Les centres de santé , régis par les articles L. 6323-1 à L. 6323-1-15 du code de la santé publique, ont vu leur statut refondu par ordonnance en 2018 132 ( * ) . Structures sanitaires de proximité, ils sont créés et gérés soit par des organismes à but non lucratif, soit par des collectivités territoriales, soit par des établissements publics de coopération intercommunale, soit par des établissements publics de santé, soit par des personnes morales gestionnaires d'établissements privés de santé, à but non lucratif ou à but lucratif, ou encore par une des sociétés coopératives d'intérêt collectif. Les professionnels qui exercent au sein des centres de santé sont salariés. Selon l'étude d'impact, 1 639 centres de santé déclarent leurs données dans l'observatoire des centres de santé.
• Les maisons de santé, mentionnées à l'article L. 6323-3 du code de la santé publique, sont des personnes morales constituées entre des professionnels médicaux, auxiliaires médicaux ou pharmaciens. L'observatoire des recompositions en dénombre 1 100 en juillet 2018. La loi ne prescrit pas de forme juridique particulière.
• Les équipes de soins primaires , prévues par l'article L. 1411-11-1 du code de la santé publique, introduit par la LMSS, sont des ensembles de professionnels de santé constitués autour de médecins généralistes de premier recours, choisissant d'assurer leurs activités sur la base d'un projet de santé qu'ils élaborent. Elles peuvent prendre la forme d'un centre de santé ou d'une maison de santé. Le ministère des solidarités et de la santé en recensait une trentaine, fin 2018.
• Les communautés professionnelles territoriales de santé (CPTS) , également créées par la LMSS de 2016 et régies par les articles L. 1434-12 et L. 1434-13 du code de la santé publique, sont composées de professionnels de santé regroupés, le cas échéant, sous la forme d'une ou de plusieurs équipes de soins primaires, d'acteurs assurant des soins de premier ou de deuxième recours et d'acteurs médico-sociaux et sociaux concourant à la réalisation des objectifs du projet régional de santé. Ainsi, les centres de santé peuvent être membres de CPTS. Elles sont le plus souvent constituées sous la forme d'associations « loi 1901 », la loi ne prescrivant pas de forme juridique particulière. On dénombrait, fin 2018, 224 projets de CPTS selon l'étude d'impact.
L'habilitation autorise en outre le Gouvernement à créer de nouvelles formes juridiques pour permettre l'exercice coordonné.
Dans le droit actuel, la société interprofessionnelle de soins ambulatoires (SISA) est une forme de société civile, régie par les articles L. 4041-1 à L. 4043-2 du code de la santé publique, qui peut être constituée entre des personnes physiques exerçant une profession médicale, d'auxiliaire médical ou de pharmacien. Il s'agit d'un statut juridique créé en 2011 133 ( * ) afin de permettre à aux structures en exercice coordonné de percevoir des rémunérations collectives versées par l'assurance maladie. Aux termes de l'article L. 4041-2, l'objet social d'une SISA doit porter sur : « 1° La mise en commun de moyens pour faciliter l'exercice de l'activité professionnelle de chacun de ses associés ; 2° L'exercice en commun, par ses associés, d'activités de coordination thérapeutique, d'éducation thérapeutique ou de coopération entre les professionnels de santé ; 3° Sous réserve que ses statuts le prévoient, l'exercice de la pratique avancée par des auxiliaires médicaux . »
Les CPTS et les maisons de santé peuvent ainsi être constituées en SISA. En particulier, l'accord conventionnel interprofessionnel relatif aux structures de santé pluri-professionnelles du 20 avril 2017 stipule que, pour pouvoir percevoir des financements conventionnels, les maisons de santé doivent « être constituées en sociétés dont le statut juridique permet de percevoir des rémunérations de l'assurance maladie au nom de la structure elle-même dans la règlementation fiscale et comptable, comme la société interprofessionnelle de soins ambulatoires (SISA) ». 680 maisons de santé sont ainsi constituées sous cette forme selon la Cnam.
Les mesures prises dans le cadre de l'habilitation doivent répondre aux finalités suivantes :
- faciliter la création, l'exercice des missions, l'organisation et le fonctionnement de ces structures ( 1° du II ) ;
- permettre le versement d'indemnités, de rémunérations ou d'intéressements, collectifs ou individuels, aux personnes physiques et morales qui en sont membres ( 2° du II ).
En outre, deux objectifs concernent plus spécifiquement les maisons de santé :
- rendre possible le versement par l'assurance maladie à la maison de santé de tout ou partie de la rémunération résultant de l'activité de ses membres ( 3° du II ) ;
- prévoir les conditions d'emploi et de rémunération par la structure de professionnels participant à ses missions ainsi que des personnels intervenant auprès de médecins pour les assister dans leur pratique quotidienne ( 4° du II ).
Les ordonnances prises dans le cadre de cette habilitation devront être publiées dans un délai de dix-huit mois suivant la publication de la loi ( 2° du V ), un projet de loi de ratification devant être déposé devant le Parlement dans un délai de trois mois à compter de leur publication.
C. La création d'une agence régionale de santé à Mayotte
L'extension et l'adaptation à La Réunion et à Mayotte des dispositions de la loi HPST relatives aux ARS a été assurée par une ordonnance de 2010 134 ( * ) . L'article L. 1443-2 du code de la santé publique dispose ainsi qu'une structure unique, l'agence de santé de l'océan Indien (ARS-OI) , exerce à La Réunion et à Mayotte les compétences dévolues aux ARS. Le conseil de surveillance de cette agence, composé de représentants des deux collectivités, est présidé par le préfet de La Réunion.
En 2011 a été créé le Département de Mayotte, une collectivité territoriale unique régie par l'article 73 de la Constitution exerçant à la fois les compétences d'un département et d'une région.
Le plan de développement pour Mayotte, présenté le 13 mai 2018 par la ministre des outre-mer Annick Girardin à la suite de la crise sociale qui a paralysé l'île, a notamment prévu de créer à Mayotte une agence de santé de plein exercice, avec pour cible sa mise en place en 2020 . Le Gouvernement a posé à cette fin les premières bases d'une agence de santé pour Mayotte dès 2018, avec la nomination d'un directeur général adjoint préfigurateur le 1 er septembre et celle d'une secrétaire générale préfiguratrice le 1 er décembre ainsi que la création, dans le cadre du PLFSS pour 2019, de dix postes supplémentaires pour mettre en place des fonctions essentielles de la future agence 135 ( * ) . En outre, afin d'accroître les moyens consacrés à la prévention, le fonds d'intervention régional (FIR) dédié à Mayotte a été augmenté de 50 % dès 2018 pour être porté à 11,7 M€, et cet effort est reconduit en 2019.
Dans cette perspective, le III habilite le Gouvernement à prendre par voie d'ordonnance des mesures relevant du domaine de la loi visant à :
- créer une agence de santé à Mayotte dotée des missions et des compétences des ARS ( 1° ) ;
- adapter, le cas échéant, les modalités d'organisation et de fonctionnement, ainsi que les moyens d'intervention de la nouvelle agence, aux caractéristiques et contraintes particulières de la collectivité ( 2° ) ;
- adapter, le cas échéant, les modalités d'organisation et de fonctionnement ainsi que les moyens d'intervention de l'ARS de La Réunion - cette dernière devenant identifiée de fait, indépendamment de l'ARS-OI - aux caractéristiques et contraintes particulières de la collectivité ( 3° ) ;
- abroger les dispositions relatives à l'ARS-OI, codifiées ou non et devenues sans objet, afin d'assurer la cohérence des textes ( 4° ).
Les ordonnances prises dans le cadre de cette habilitation doivent être publiées dans un délai de six mois suivant la publication de la loi ( 3° du V ), un projet de loi de ratification devant être déposé devant le Parlement dans un délai de trois mois à compter de leur publication.
D. Des dispositions de coordination
Le IV habilite le Gouvernement à prendre par voie d'ordonnance toute mesure relevant du domaine de la loi afin de modifier, en tant que de besoin, les codes et les lois afin de les mettre en cohérence avec les dispositions de la présente loi et des ordonnances prises pour son application.
Les ordonnances prises dans le cadre de cette habilitation doivent être publiées dans un délai de deux ans à compter de la publication de la loi ( 4° du V ), un projet de loi de ratification devant être déposé devant le Parlement dans un délai de trois mois à compter de leur publication.
II - Les modifications adoptées par l'Assemblée nationale
A. Les modifications apportées concernant la création d'une agence de santé à Mayotte
1. La création au 1 er janvier 2020 des ARS de Mayotte et de La Réunion
La commission des affaires sociales de l'Assemblée nationale a adopté un amendement du Gouvernement, substituant à l'habilitation à légiférer par ordonnance un ensemble de dispositions législatives qui mettent en oeuvre la création d'une ARS à Mayotte à compter du 1 er janvier 2020.
Cette création est ainsi formalisée dans le corps du projet de loi au 2° du III , tandis que le 1° du III prévoit la création à la même date d'une ARS de La Réunion.
Le 3° du V , fixant le délai de publication des ordonnances, a été supprimé par coordination.
2. L'adaptation aux nouvelles agences des dispositions du code de la santé publique et l'abrogation de dispositions devenues sans objet
Le III bis modifie le code de la santé publique afin d'adapter les modalités d'organisation et de fonctionnement ainsi que les moyens d'intervention des deux nouvelles agences aux caractéristiques et contraintes particulières des collectivités de La Réunion et de Mayotte. Pour cela, le chapitre III du titre IV du livre IV de la première partie du code de la santé publique, relatif aux dispositions particulières applicables à La Réunion et à Mayotte, laisse la place à un chapitre III, composé d'un unique article, concernant La Réunion et à un chapitre VI, composé de trois articles, concernant Mayotte. L'actuel chapitre VI et l'article L. 1446-1 sont renumérotés en conséquence ( 2° du III bis ).
Le III ter abroge par coordination des dispositions désormais inapplicables du code de l'action sociale et des familles.
Le III quater fixe au 1 er janvier 2020 la date d'entrée en vigueur de l'ensemble de ces modifications.
a) Les dispositions particulières applicables à La Réunion
S'agissant de La Réunion, sont réunies dans l'article L. 1443-1 du code de la santé publique des dispositions concernant la conférence régionale de la santé et de l'autonomie de La Réunion qui figurent actuellement aux articles L. 1443-1, L. 1443-3 et L. 1443-5. Cette commission exerce, à La Réunion, les compétences normalement dévolues au conseil territorial de santé. À la différence de ce dernier, elle n'organise pas, au sein d'une formation spécifique, l'expression des usagers en intégrant celle des personnes en situation de pauvreté ou de précarité. En revanche, elle comprend une commission spécialisée en santé mentale dont un décret en Conseil d'État détermine la composition ainsi que les modalités de fonctionnement et de désignation des membres ( 1° du III bis ).
En l'absence de disposition particulière, le 1° de l'article L. 1434-9 du code de la santé publique, qui prévoit que l'ARS délimite les territoires de démocratie sanitaire à l'échelle infrarégionale de manière à couvrir l'intégralité du territoire de la région, sera applicable à La Réunion. Deux territoires de démocratie sanitaire sont actuellement délimités dans le ressort géographique de l'ARS-OI : l'un couvrant l'île de La Réunion, l'autre couvrant l'île de Mayotte.
b) Les dispositions particulières applicables à Mayotte
Des dispositions équivalentes sont applicables à Mayotte. Par ailleurs, une unique commission de coordination des politiques publiques de santé exerce à Mayotte les compétences dévolues aux deux commissions de coordination des politiques publiques de santé placées auprès des ARS, comme le prévoient déjà les articles L. 1443-1 et L. 1443-3 du code de la santé publique.
En outre, les territoires de démocratie sanitaire sont définis par l'ARS de Mayotte « à l'échelle de la collectivité de manière à couvrir l'intégralité du territoire » ; cette rédaction, semblable à celles applicables à la Guyane et à la Martinique, vise à maintenir la situation actuelle (un seul territoire de démocratie sanitaire couvrant l'intégralité du territoire de la collectivité) afin d'assurer la continuité du fonctionnement entre 2019 et 2020, tout en laissant la possibilité de prévoir ensuite un fonctionnement différent.
Diverses adaptations prévues à l'article L. 1443-6 du code de la santé publique sont reprises dans un nouvel article L. 1446-2, qui prévoient :
- l'intervention de la caisse de sécurité sociale de Mayotte dans la définition des actions régionales déclinant le plan national de gestion du risque et d'efficience du système de soins ;
- la présence de membres du conseil d'administration de la caisse de sécurité sociale de Mayotte au conseil de surveillance de l'ARS ;
- le rattachement à l'ARS de personnels de droit privé régis par des « accords collectifs applicables au personnel des organismes de sécurité sociale », les conventions collectives nationales conclues avant le 1 er janvier 2018 n'étant pas applicables de plein droit à Mayotte.
Les dispositions de l'article L. 1443-8 du code de la santé publique, qui prévoient que la stratégie nationale de santé déclinée à Mayotte inclut un volet relatif à la mise en place progressive de la couverture maladie universelle complémentaire (CMU-C) , sont reprises dans un nouvel article L. 1446-3 ( 3° du III bis ).
Le 4° du III bis substitue par coordination, dans les articles L. 4412-1, L. 5511-2-1 et L. 6416-5 du code de la santé publique, la mention de l'agence régionale de santé de Mayotte à celle de l'agence de santé de l'océan Indien.
En séance publique, l'Assemblée nationale a enfin adopté un amendement du rapporteur prévoyant d'abroger l'article L. 5511-5 du code de la santé publique, qui étend à Mayotte les compétences de l'inspection de la pharmacie de la région Réunion ( 5° du III bis ).
c) Les coordinations opérées dans le code de l'action sociale et des familles
Plusieurs dispositions désormais sans objet du code de l'action sociale et des familles sont également abrogées :
- le 2° du III de l'article L. 543-1, qui prévoit que le schéma d'organisation médico-sociale de La Réunion et de Mayotte et le programme interdépartemental d'accompagnement des handicaps et de la perte d'autonomie sont élaborés et arrêtés par le directeur général de l'ARS-OI ( 1° du III ter ) ;
- l'article L. 545-1 ainsi que le 6° de l'article L. 545-3 mentionnant l'ARS-OI, ainsi que les références obsolètes au schéma d'organisation sociale de Mayotte et au schéma d'organisation médico-sociale de La Réunion et de Mayotte au 5° de l'article 545-3 ( 2° et 3° du III ter ).
3. Les dispositions transitoires applicables au personnel de l'agence de santé de l'océan Indien et aux instances de représentation du personnel
a) Le rattachement aux nouvelles agences des personnels de l'agence de santé de l'océan Indien
Le III quinquies détermine le sort des différentes catégories de personnel contractuel employées par l'ARS-OI au 31 décembre 2019 en prévoyant des dérogations à la loi du 13 juillet 1983 portant droits et obligations des fonctionnaires et au code du travail. Ainsi :
- les personnels contractuels exerçant leurs fonctions à Mayotte sont rattachés à l'ARS de Mayotte et ceux exerçant leurs fonctions à La Réunion sont rattachés à l'ARS de La Réunion ;
- le contrat des agents contractuels de droit public est transféré à leur nouvelle agence de rattachement pour la durée du contrat restant à courir ;
- les agents de droit privé régis par les conventions collectives applicables au personnel des organismes de sécurité sociale, les autres agents titulaires d'un contrat de droit privé (agents bénéficiant d'un parcours emploi compétences, apprentis) et les volontaires du service civique conservent le bénéfice de toutes les stipulations de leur contrat de travail ; par dérogation à l'article L. 1224-3 du code du travail, il ne leur sera pas proposé de contrat de droit public ( 1° à 4° du III quinquies ).
En outre, sauf révision ou dénonciation, les conventions et accords collectifs conclus pour les agents de droit privé au sein de l'ARS-OI antérieurement au 1 er janvier 2020 restent applicables à l'ARS de La Réunion et à l'ARS de Mayotte ( 5° du III quinquies ).
b) La dissolution des instances de représentation du personnel de l'agence de l'océan Indien
Le III sexies met fin aux mandats en cours au 31 décembre 2019 :
- des délégués du personnel au comité d'agence, équivalent du comité technique de l'ARS-OI ;
- des membres des comités d'hygiène, de sécurité et des conditions de travail (CHSCT) de l'agence, bien qu'il en existe actuellement deux en application de l'article L. 1443-2 du code de la santé publique ;
- des délégués du personnel.
Il prévoit en outre des dispositions applicables jusqu'à l'élection des représentants du personnel au comité d'agence de chaque ARS :
- chaque organisation syndicale habilitée à se présenter aux élections professionnelles peut désigner un représentant, interlocuteur du directeur général de l'ARS ;
- au plus tard jusqu'au 16 juin 2020 (date de renouvellement des mandats des représentants du personnel au sein des comités d'agence de l'ensemble des ARS), ce dernier exerce son pouvoir de direction dans les domaines pour lesquels le comité d'agence est compétent, ainsi que ses obligations en matière d'hygiène, de sécurité et de conditions de travail, après concertation avec les représentants désignés par les organisations syndicales ; il gère dans les mêmes conditions les activités sociales et culturelles ainsi que le patrimoine dévolu au comité d'agence ;
- les représentants des organisations syndicales peuvent présenter au directeur général de l'ARS les réclamations individuelles et collectives des personnels.
c) La répartition du patrimoine du comité d'agence de l'océan Indien et la succession par les nouveaux comités d'agence
Le III septies prévoit que le patrimoine dévolu au comité d'agence de l'ARS-OI doit être réparti, avant le 31 décembre 2019 , par ce dernier entre le comité d'agence de l'ARS de la Réunion et celui de l'ARS de Mayotte.
En outre, à la date de désignation des membres des comités d'agence de l'ARS de La Réunion et de Mayotte, et au plus tard le 16 juin 2020, ces derniers se substituent au comité d'agence de l'ARS-OI dans tous leurs droits et obligations.
4. Les dispositions transitoires en matière budgétaire, financière et patrimoniale
Le budget des nouvelles ARS , normalement préparé par le directeur général de l'agence et approuvé par le conseil de surveillance, ainsi que le budget annexe établi pour la gestion des crédits du fonds d'intervention régional délégué aux agences, seront arrêtés pour 2020 par les ministres chargés des affaires sociales et de la santé . En outre, il est prévu que le directeur général de chaque nouvelle agence prépare et soumette à l'approbation du conseil de surveillance, dans les six mois suivant sa création, un budget et un budget annexe rectificatifs ( 1° du III octies ).
Les comptes financiers des budgets et budgets annexes, normalement arrêtés par le directeur général de l'agence, seront établis pour 2019 par l'agent comptable en fonction lors de la dissolution de l'agence et arrêtés et approuvés par les ministres chargés des affaires sociales et de la santé ( 2° du III octies ).
Par ailleurs, l'article L. 1435-10 du code de la santé publique dispose que les crédits des budgets annexes non consommés en fin d'exercice peuvent être reportés sur l'exercice suivant, dans la limite d'un plafond fixé par arrêté des ministres chargés de la sécurité sociale et de la santé. Il prévoit également que le ministre chargé de la santé est informé de l'exécution des budgets annexes dans des conditions fixées par décret.
Pour 2020, les crédits de l'ARS-OI reportés en application de cet article seront ventilés entre les deux nouvelles ARS selon une répartition arrêtée par les ministres intéressés ; l'information sur l'exécution relative à l'exercice 2019 des budgets de l'ARS-OI sera transmise par les ARS de La Réunion et de Mayotte sur les actions relevant de leurs territoires respectifs ( 3° du III octies ).
Enfin, le III nonies prévoit que les biens, droits et obligations de l'ARS-OI seront transférés aux deux nouvelles ARS selon une répartition déterminée par arrêté des ministres chargés de la santé et des comptes publics. Ce transfert sera réalisé à titre gratuit et ne devra donner lieu à aucun paiement ni au versement d'aucun droit, impôt, taxe ou contribution.
Une série d'amendements rédactionnels a enfin été adoptée en séance publique.
B. L'extension à Mayotte du parcours de soins coordonnés
L'Assemblée nationale a adopté en séance publique un amendement présenté par Ramlati Ali (La République En Marche), visant à étendre à Mayotte le dispositif de parcours de soins coordonnés.
Mayotte dispose d'un régime spécial d'assurance maladie, financé par la Cnam sur la base de la solidarité nationale, qui se rapproche progressivement du régime applicable en métropole et dans les autres départements et collectivités d'outre-mer.
Actuellement, la convention médicale nationale d'août 2016 est applicable à Mayotte mais pas dans son intégralité. En effet, l'élément déclencheur permettant l'application totale de la convention nationale est l' extension du dispositif du médecin traitant prévu à l'article L. 162-5-3 du code de la sécurité sociale.
Comme l'a indiqué l'auteur de l'amendement en séance 136 ( * ) , cette extension favoriserait, auprès des médecins, l'attractivité de Mayotte qui connaît actuellement un déficit d'offre de santé libérale et des difficultés de recrutement de professionnels de santé : au 1 er janvier 2018, Mayotte comptait vingt-et-un médecins généralistes et six médecins spécialistes libéraux pour 263 000 habitants.
L'ordonnance de 1996 qui met en place le régime d'assurance maladie, maternité, invalidité et décès de Mayotte 137 ( * ) est donc modifiée pour faire référence aux articles L. 162-5-2, L. 162-5-3 (à l'exception des cinq derniers alinéas) et L. 162-5-4 du code de la sécurité sociale et permettre l'extension à Mayotte du parcours de soins coordonnés, hormis la majoration de participation de l'assuré appliquée en cas d'absence de choix de médecin de traitant ou de consultation hors du parcours de soins ( III decies ).
C. Les modifications apportées concernant les autres habilitations
L'Assemblée nationale a adopté en commission deux amendements rédactionnels, proposés par le rapporteur, concernant, d'une part, l'habilitation relative à la simplification des missions, de l'organisation et du fonctionnement des ARS ( I ), d'autre part, le développement de l'exercice coordonné entre professionnels de santé ( II ).
Elle adopté sans modification l'habilitation à prendre par ordonnance des dispositions de coordination ( IV ).
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
A. Sur la simplification des missions, de l'organisation et du fonctionnement des agences régionales de santé
Dès 2014, un rapport d'information de la Mecss 138 ( * ) constatait que l'exercice de leurs missions par les ARS devait être « simplifié, notamment en termes de procédures , avec une logique forte de subsidiarité et d'opérationnalité. En outre, les ARS doivent disposer de plus de moyens d'action sur les soins de ville, en particulier en termes financiers. Pour cela, une réflexion doit être menée, en vue de la prochaine loi relative à la stratégie nationale de santé, sur la dichotomie persistante entre l'État et l'assurance maladie. » Dans ce cadre, le rapport recommandait de « stabiliser le périmètre de compétences des ARS tout en veillant à la bonne organisation de leurs missions régaliennes » .
Le Gouvernement a engagé avec les ARS une réflexion sur le recentrage de leurs missions, qui demeurent trop nombreuses, sous forme de démarche-projet au sein du ministère de la santé.
Selon la direction générale de l'offre de soins, une approche spécifique pourrait être envisagée dans ce cadre pour les collectivités d'outre-mer , concernant certaines missions telles que la lutte anti-vectorielle, les évacuations sanitaires ou la coopération transfrontalière.
Toutefois, aux termes de l'habilitation, il ne s'agit pas de modifier le périmètre de ces missions mais d'en alléger les modalités d'exercice. Le cadre de l'habilitation ne correspond donc pas exactement aux objectifs formulés par le Gouvernement.
En outre, parmi les mesures envisagées par le Gouvernement, figurent la spécialisation d'une ou plusieurs ARS dans certaines fonctions administratives (enregistrement des professionnels de santé dans le répertoire ADELI, gestion des CRAE) et la mutualisation de certaines tâches entre ARS (paie). On peut toutefois se demander si ces mesures comportent toutes un volet législatif. Par exemple, s'agissant de la gestion des CRAE, les dispositions législatives relatives à l'établissement des professionnels de santé ressortissants d'un État membre de l'Union européenne et titulaires d'un diplôme d'un État membre de l'Union ne désignent pas expressément l'autorité compétente donnant l'autorisation d'exercer après l'avis d'une commission. Cette autorité (préfet de région, centre national de gestion ou ordres) est désignée dans les dispositions réglementaires qui en découlent.
Du reste, le rapport de la commission des affaires sociales de l'Assemblée nationale indique qu'un « droit de dérogation » a été expérimenté par un décret du 29 décembre 2017 et que plusieurs mesures prises dans ce cadre seront prochainement généralisées par un « décret de simplifications administratives ».
Votre commission regrette donc l'imprécision de cette nouvelle demande d'habilitation à légiférer par ordonnance tout en partageant la préoccupation de simplifier l'exercice des missions des ARS .
B. Sur le développement de l'exercice coordonné
La stratégie « Ma Santé 2022 » du Gouvernement affiche une ambition forte en matière d'exercice coordonné : à l'horizon 2022, les soins de proximité devront s'organiser sur l'ensemble du territoire au sein de structures d'exercice coordonné comme les maisons de santé ou les centres de santé, dans le cadre de CPTS. L'exercice isolé des professionnels de santé doit, à terme, devenir l'exception.
Or, le déploiement des CPTS rencontre à l'heure actuelle des difficultés juridiques. En effet, aucun statut existant ne s'avère satisfaisant pour les professionnels de santé . La gestion de la SISA est jugée complexe et l'objet prévu par la loi s'avère trop limité, comme l'a montré un rapport de l'IGAS d'août 2018, cité par l'étude d'impact.
Les professionnels privilégient en conséquence le statut associatif, qui pose pour sa part des problèmes de financement et de rémunération du fait du caractère non-lucratif des associations posé par la loi de 1901. L'habilitation devrait donc permettre de prévoir un nouveau statut juridique pour les CPTS , même si l'étude d'impact n'en indique pas les contours.
Le statut de SISA est en revanche le plus adapté pour les maisons de santé, mais la loi ne permet pas à ces structures de salarier d'autres professionnels que des auxiliaires médicaux. Selon l'étude d'impact, l'habilitation devrait notamment permettre aux maisons de santé de salarier des assistants médicaux.
Or, certains ordres professionnels estiment qu'il n'est pas justifié de mutualiser entre tous les professionnels de santé le coût des assistants médicaux, cette fonction d'assistance n'étant pas directement liée à la coordination des professionnels mais venant principalement à l'appui administratif du médecin. Selon la direction générale de l'offre de soins, dans le cas où des assistants médicaux seraient salariés par une maison de santé pluridisciplinaire (MSP), les médecins devraient reverser à la MSP la rémunération perçue de l'assurance maladie ainsi que l'éventuel écart de charge. Ceci nécessiterait un accord des salariés de la structure, à la fois sur le principe et sur les modalités de la rémunération.
La création des assistants médicaux, qui constitue également une mesure phare de la stratégie « Ma Santé 2022 », fait actuellement l'objet de négociations conventionnelles (voir l'encadré ci-dessous). Il semble par conséquent prématuré de renvoyer à une ordonnance la question de leur rémunération alors que leur fonction n'est encore définie par aucun texte, et dans la mesure où une telle disposition pourra être examinée dans le cadre du prochain PLFSS .
Par souci de cohérence 139 ( * ) et afin de laisser au Gouvernement le temps de faire appel à la concertation, la commission a donc adopté l'amendement COM-262 de son rapporteur supprimant de l'habilitation l'objectif de prévoir les conditions d'emploi et de rémunération par la structure de professionnels participant à ses missions ainsi que des personnels intervenant auprès de médecins pour les assister dans leur pratique quotidienne.
|
Point sur les négociations conventionnelles
La négociation d'un accord conventionnel interprofessionnel sur l'exercice coordonné La négociation d'un accord conventionnel interprofessionnel sur l'exercice coordonné a débuté en janvier 2019 dans le cadre de l'accord-cadre interprofessionnel (Ucip) signé par l'Union nationale des caisses d'assurance maladie (Uncam) et l'Union nationale des professionnels de santé (UNPS) le 10 octobre 2018, qui acte la généralisation de l'exercice coordonné. L'accord, qui rappellerait l'existence de différents niveaux de coordination complémentaires les uns des autres, traiterait particulièrement des conditions de la coordination à l'échelle d'un territoire, assurée par les CPTS. Après validation par l'ARS du projet de santé élaboré par une CPTS, un contrat individualisé sera signé par cette dernière, la caisse d'assurance maladie et l'ARS. En souscrivant au contrat, les CPTS s'engageront à mettre en place trois missions socles, dans le respect d'un calendrier déterminé par la convention, ainsi que des missions optionnelles selon le calendrier de leur choix. Les contrats fixeront des indicateurs et des objectifs pour chaque mission. L'atteinte des objectifs sera évaluée au niveau local à la date anniversaire de chaque contrat. Les outils numériques partagés devront garantir la sécurisation des données transmises et la traçabilité des échanges. Ils devront également être compatibles avec les autres outils d'échanges entre professionnels de santé d'ores et déjà déployés ou en cours de déploiement. Les partenaires conventionnels s'accordent pour définir deux volets dans l'accompagnement financier en faveur du déploiement des CPTS : - un premier volet pour contribuer au financement du fonctionnement de la communauté professionnelle ; - un second volet pour contribuer au financement de chacune des missions déployées par celle-ci. À travers ces dispositifs, les budgets alloués à une CPTS pourraient atteindre entre 185 000 € par an pour une CPTS inférieure à 40 000 habitants et 380 000 € par an pour une CPTS couvrant une population de plus de 175 000 habitants. Les négociations conventionnelles sur les assistants médicaux Les négociations entre l'assurance maladie et les cinq organisations représentant les médecins (MGF, CSMF, FMF, SML et Le BLOC) pour conclure un avenant à la convention médicale ont débuté le 24 janvier 2019. À partir de positions initiales éloignées, les discussions seraient sur le point d'aboutir à plusieurs propositions. L'assistant médical exercerait trois catégories de missions, dont le contenu serait toutefois laissé à l'appréciation du médecin : - des tâches de nature administrative : accueil du patient, création et gestion de son dossier informatique, etc. ; - des missions en lien avec la préparation et le déroulement de la consultation : prise de constantes, mise à jour du dossier du patient concernant les dépistages, vaccinations, modes de vie, etc. ; - des missions d'organisation et de coordination, notamment avec les autres acteurs intervenant dans la prise en charge des patients. L'assistant médical devra être doté d'une qualification professionnelle ad hoc , qui sera obtenue à l'issue d'une formation spécifique. Toutes les spécialités médicales seraient potentiellement éligibles à l'aide conventionnelle au recrutement d'un assistant médical, mais une priorisation serait réalisée entre les spécialités du fait de tensions particulières en termes de densité géographique. Le financement serait réservé aux médecins en secteur 1 ou Secteur 2 OPTAM et OPTAM CO. En revanche, le principe de réserver le bénéfice d'un assistant médical à des médecins exerçant en groupe et de manière coordonnée devrait être assoupli : des exceptions ont été retenues pour la condition d'exercice en groupe (zones en sous-densité, médecins regroupés fonctionnellement sous certaines conditions), et la condition d'exercice coordonné devra être réalisée dans un délai de deux ans. De même, le niveau de patientèle devant être atteint par les médecins pour bénéficier de l'aide ferait l'objet de dérogations. Deux options de financement dégressifs mais pérennes seraient proposées aux médecins éligibles, selon qu'ils embauchent au moins 1/3 ou au moins 1/2 ETP d'assistant médical, avec des objectifs adaptés de progression de leur patientèle. L'accord entrerait en vigueur dans les semaines suivant sa signature, conformément à l'exception prévue dans la LFSS pour 2019 à la « règle des six mois ». |
C. Sur la création d'une agence régionale de santé à Mayotte
La création d'une ARS de plein exercice à Mayotte est nécessaire pour répondre à l'urgence de la situation sanitaire sur ce territoire. Un rapport de votre commission de juin 2016 140 ( * ) a mis en lumière le grand retard organisationnel auquel est confrontée l'île. Comme le soulignait ce rapport, il existe cependant des enjeux communs à La Réunion et à Mayotte qui, à l'image de la lutte anti-vectorielle, doivent être considérés à l'échelle de l'océan Indien et nécessiteront des réponses coordonnées.
Sur la forme, l'inscription de cette création dans la loi, telle qu'elle résulte des amendements adoptés par l'Assemblée nationale en commission et en séance, est préférable à une habilitation à la réaliser par ordonnance pour garantir une entrée en vigueur au 1 er janvier 2020.
À l'initiative de son rapporteur, votre commission a adopté un amendement de clarification relatif aux territoires de démocratie sanitaire , visant à aligner par cohérence le dispositif applicable à La Réunion avec ceux en vigueur à la Martinique et en Guyane et avec celui proposé pour Mayotte ( amendement COM-326 ).
Elle a également adopté, sur proposition de son rapporteur :
- un ajustement rédactionnel concernant le 4° du III bis ( amendement COM-327 ) ;
- un amendement visant à rectifier , au III sexies , une référence obsolète au code du travail 141 ( * ) ( amendement COM-263 ).
D. Sur l'extension à Mayotte du parcours de soins coordonnés
L'extension à Mayotte du parcours de soins coordonnés est supposée favoriser l'installation de médecins dans ce département où l'offre libérale est très insuffisante . Les médecins libéraux perçoivent en effet de l'assurance maladie, dans le cadre de la convention médicale nationale de 2016, une rémunération sur objectifs de santé publique (Rosp) ainsi qu'une rémunération forfaitaire indexée sur le nombre de patients ayant déclaré le médecin comme médecin traitant et sur leurs caractéristiques. Ce forfait patientèle médecin traitant fait l'objet d'un co-financement par les organismes complémentaires d'assurance maladie (OCAM) à travers une contribution affectée à la Cnam et pérennisée par la LFSS pour 2019 à l'article L. 862-4-1 du code de la sécurité sociale 142 ( * ) .
Toutefois, le faible développement de l'offre libérale à Mayotte tient pour une large part à son insuffisante solvabilisation , comme l'a montré le rapport de 2016 précité de la commission. Pour y remédier, la LFSS pour 2019 a prévu une prise en charge intégrale par l'assurance maladie du ticket modérateur sur les soins de ville, pour les assurés sociaux dont les ressources sont inférieures à 50 % du plafond d'éligibilité à la CMU-C pour l'outre-mer.
L'extension du parcours de soins coordonnés à Mayotte n'aggraverait pas la situation puisque la majoration de participation de l'assuré en cas d'absence de choix d'un médecin traitant ou de consultation hors du parcours de soins ne serait pas applicable. Faute d'incitation financière à déclarer un médecin traitant pour les assurés, on peut cependant s'interroger sur la portée de cette mesure.
E. Sur les dispositions de coordination
Votre commission approuve le dispositif proposé dans la mesure où les coordinations doivent être opérées à droit constant.
La commission a adopté cet article ainsi modifié.
Article
19 bis AA [nouveau]
(art. L. 1432-3 du code de la santé
publique)
Composition et rôle du conseil de surveillance des ARS
Objet : Cet article, inséré par la commission à l'initiative de son rapporteur, vise à rééquilibrer la composition du conseil de surveillance des agences régionales de santé (ARS), à en confier la présidence à un élu et à lui permettre de se saisir de toute question entrant dans le champ de compétences de l'agence.
La loi « HPST » de juillet 2009 a mis en oeuvre une réforme de large ampleur aboutissant à la création des agences régionales de santé (ARS), établissements publics d'État répondant à une logique de renforcement de la territorialisation des politiques sanitaires.
Cinq ans après le vote de cette loi, la Mecss a engagé en 2014 un travail d'évaluation du positionnement et du fonctionnement de ces agences. Le rapport établi alors avait relevé le rôle limité de leur conseil de surveillance et une composition ne lui permettant pas de faire vivre la démocratie sanitaire et d'être un véritable « contre-pouvoir » , notamment « face à un directeur général nommé en Conseil des ministres et disposant de pouvoirs étendus » 143 ( * ) .
Cet article additionnel répond à l'objectif de renforcer la place des élus dans cette instance , en les impliquant dans la préparation des décisions le plus en amont possible ainsi que dans le suivi des politiques menées.
Reprenant des propositions formulées dans le rapport précité, il est ainsi proposé ( amendement COM-328 du rapporteur) de modifier l'article L. 1432-3 du code de la santé publique afin de :
- rééquilibrer la composition du conseil de surveillance en prévoyant que ses quatre collèges (représentants de l'Etat, représentants de l'assurance maladie, représentants des collectivités territoriales, représentants des patients et personnalité qualifiée) comprennent un nombre égal de représentants, disposant chacun d'une seule voix ;
- confier sa présidence à un représentant des collectivités territoriales, en lieu et place de la présidence de droit confiée au préfet de région ;
- lui permettre de se saisir de toute question entrant dans le champ de compétences de l'agence.
La commission a adopté cet article additionnel ainsi rédigé .
Article
19 bis A
(art. L. 1432-3 du code de la santé
publique)
Participation de parlementaires au conseil de surveillance des
ARS
Objet : Cet article, inséré par l'Assemblée nationale, ajoute un député et un sénateur à la composition du conseil de surveillance des ARS.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été introduit en séance publique, avec l'avis favorable de la commission et du Gouvernement, à l'initiative de la députée Albane Gaillot et de plusieurs membres du groupe La République En Marche.
Il prévoit la participation d'un député et d'un sénateur élus dans le ressort de la région au conseil de surveillance des ARS , dont la composition et les missions sont retracées dans l'encadré ci-après.
|
La composition et les missions
Aux termes de l'article L. 1432-3 du code de la santé publique, le conseil de surveillance de l'ARS, présidé par le préfet de région, comprend : - des représentants de l'État ; - de membres des conseils d'administration des organismes locaux d'assurance maladie ; - de représentants des collectivités territoriales ; - de représentants des patients et d'au moins une personnalité qualifiée. Le directeur général de l'ARS y siège avec voix consultative. Ce conseil approuve le budget de l'agence et le compte financier ; il émet un avis sur le projet régional de santé, le contrat pluriannuel d'objectifs et de moyens de l'agence, ainsi que sur les résultats de l'action de l'agence. Chaque année, le directeur général de l'ARS lui transmet un état financier retraçant les charges de l'Etat, des régimes d'assurance maladie et de la CNSA relatives à la politique de santé et aux services de soins et médico-sociaux dans son ressort, ainsi qu'un rapport sur la situation financière des établissements publics de santé placés sous administration provisoire. |
II - La position de la commission
Cet article rejoint, dans son esprit, deux autres articles introduits par l'Assemblée nationale pour prévoir la participation de parlementaires dans différentes instances au sein desquelles siègent par ailleurs des élus locaux : au sein du conseil territorial de santé ( article 7 D ) et du conseil de surveillance des établissements publics de santé ( article 10 ter ).
Il limite, en l'occurrence, la participation à un député et un sénateur élus dans le ressort de la région.
Par cohérence avec la position retenue aux deux autres articles et pour les mêmes motifs que ceux présentés à l'article 7 C, la commission a adopté l'amendement COM-264 de son rapporteur de suppression de l'article.
La commission a supprimé cet article.
Article
19 bis
(art. L. 1435-7 et L. 1441-6 du code de la santé
publique
et L. 315-1 du code de la sécurité
sociale)
Modalités de contrôle du recueil
des indicateurs
de qualité et de sécurité des soins
Objet : Cet article, inséré par l'Assemblée nationale, permet de recourir à des praticiens-conseil de la Cnam ou à d'autres médecins experts pour assurer le contrôle du recueil des indicateurs de qualité et de sécurité des soins par les établissements de santé.
I - Le dispositif adopté par l'Assemblée nationale
• Introduit par la commission à l'initiative du Gouvernement , cet article vise à élargir le « vivier » des praticiens mobilisables par les ARS pour assurer le contrôle du recueil des indicateurs de qualité et de sécurité des soins que les établissements de santé rendent publics chaque année.
L'article 37 de la loi de financement de la sécurité sociale pour 2019 a renforcé la portée du dispositif d'incitation financière à l'amélioration de la qualité (IFAQ) des établissements de santé, en prévoyant de l'étendre à la psychiatrie, en faisant évoluer les critères pris en compte, notamment pour y inclure l'expérience patient, et en assortissant la non atteinte de certains résultats d'un mécanisme de pénalité financière 144 ( * ) . Parallèlement, l'enveloppe allouée au titre de cette dotation a été portée de 50 à 300 millions d'euros dès 2019.
Dans ce contexte, la ministre des solidarités et de la santé a indiqué que « l'extension du dispositif de financement à la qualité doit être accompagnée par le renforcement du dispositif de contrôle, sachant que ces contrôles doivent être réalisés par des médecins car ils supposent de retourner au dossier » . Or, les ressources médicales des ARS ne seront pas suffisantes.
D'après les précisions apportées à votre rapporteur par les services ministériels, l'objectif général est qu'en quatre ans, tous les établissements aient fait au moins l'objet d'un contrôle, soit environ 900 entités contrôlées chaque année, à raison d'un temps nécessaire au contrôle des indicateurs estimé à une journée. En regard de cet objectif, les médecins ayant une activité d'inspection-contrôle auprès des ARS - mobilisés pour l'ensemble des secteurs d'intervention de ces agences - représentent environ 30 équivalents temps plein (ETP).
• Le I de l'article modifie le code de la santé publique pour ouvrir ainsi la possibilité au directeur général de l'ARS de recourir, en plus de ses médecins inspecteurs, à :
- des médecins-conseils ou pharmaciens-conseils des organismes d'assurance maladie, sur proposition des représentants de ces régimes ;
- d'autres médecins dans le cadre d'un contrat avec l'ARS , qui pourront être en particulier choisis parmi les médecins experts sous contrat avec la HAS dans le cadre de la certification des établissements de santé.
Les I bis et II procèdent, en conséquence, à des coordinations.
II - La position de la commission
Votre commission partage depuis longtemps l'objectif d'une meilleure prise en compte de la qualité des soins et des pratiques dans les organisations et le financement des établissements de santé, porté par le plan « Ma Santé 2022 » 145 ( * ) : c'est ce qu'avaient notamment mis en avant le rapport de la Mecss sur la tarification hospitalière présenté en 2012 146 ( * ) comme celui sur la pertinence des soins publié en 2017 147 ( * ) .
Il est toutefois essentiel de veiller à ce que les indicateurs pris en compte soient pertinents, en nombre limité et réellement tournés vers la qualité et la sécurité des soins.
Dans la mesure où le recueil de ces indicateurs par les établissements a un impact financier désormais plus lourd, compte tenu du relèvement progressif de la dotation IFAQ engagé dès 2019, il est normal de doter les ARS de moyens de contrôle pointus et renforcés.
Votre commission souscrit donc à la finalité de cet article qui permet le recours à des experts médicaux ayant déjà une fine connaissance de ces enjeux.
La commission a adopté cet article sans modification.
Article
19 ter
(art. L. 4011-1, L. 4011-2, L. 4011-3,
L. 4011-4, L. 4011-5, L. 6323-1-1,
L. 4113-5 et
L. 4444-1 du code de la santé publique, art. L. 161-37,
L. 162-31-1,
L. 161-1-7-1 et L. 162-1-7-4 du code de la
sécurité sociale)
Refonte du cadre juridique des protocoles
de coopération entre professionnels de santé
Objet : Cet article, inséré par l'Assemblée nationale, modifie le cadre applicable aux protocoles de coopération entre professionnels de santé, en distinguant des protocoles nationaux dont l'initiative et le suivi sont confiés à un comité national et des protocoles expérimentaux locaux.
I - Le dispositif adopté par l'Assemblée nationale
Cet article a été adopté par la commission des affaires sociales à l'initiative de ses deux rapporteurs.
Il propose une refonte du cadre juridique des protocoles de coopération entre professionnels de santé institué par l' article 51 de la loi « HPST » du 21 juillet 2009 . Ces démarches, laissées à l'initiative des professionnels de santé, leur permettent d'opérer entre eux des transferts d'activités ou d'actes de soins ou de réorganiser leur mode d'intervention auprès du patient.
|
Le cadre actuel des protocoles de coopération Les articles L. 4011-1 à L. 4011-4 du code de la santé publique définissent le cadre de déploiement des démarches de coopération entre professionnels de santé ainsi que leurs modalités de pilotage et de financement. • Le directeur général de l'ARS autorise la mise en oeuvre des protocoles de coopération qui lui sont soumis par les professionnels de santé, après avoir vérifié qu'ils répondent à « un besoin de santé constaté au niveau régional ». • L'arrêté autorisant leur mise en oeuvre est pris après avis conforme de la Haute Autorité de santé (HAS). • Lorsque la mise en oeuvre des protocoles implique un financement dérogatoire, un « collège des financeurs » émet un avis, préalablement à l'autorisation de leur mise en oeuvre, sur l'opportunité d'une prise en charge dérogatoire. Ce collège des financeurs est composé de représentants de l'assurance maladie, de la HAS et du ministère en charge de la sécurité sociale et de la santé. • Pour des projets de protocoles relevant de « priorités nationales » arrêtées par les ministres concernés, les avis de la HAS et, le cas échéant, du collège des financeurs, doivent être rendus dans un délai de 6 mois (cette disposition a été ajoutée par la loi de financement de la sécurité sociale pour 2018). L'arrêté du 30 janvier 2018 a fixé 9 priorités nationales : 1° Prévention et suivi des pathologies cardio-neurovasculaires et du diabète ; 2° Prévention et suivi des pathologies respiratoires ; 3° Prévention et suivi des cancers ; 4° Prévention de l'hospitalisation et maintien à domicile des patients âgés ; 5° Prévention et suivi des pathologies ophtalmologiques ; 6° Prévention et suivi des pathologies gynécologiques et obstétricales ; 7° Prévention et suivi des pathologies bucco-dentaires ; 8° Prévention des pathologies et suivi du développement des enfants ; 9° Prévention et suivi des pathologies en santé mentale. • La HAS et, le cas échéant, le collège des financeurs se prononcent, au vu des éléments de son évaluation, sur la pérennisation du protocole. |
• Le 1° du I réécrit globalement le chapitre du code de la sécurité sociale consacré à la coopération entre professionnels de santé (articles L. 4011-1 à L. 4011-5 du code de la santé publique).
Est réaffirmé (article L. 4011-1) le principe selon lequel les protocoles de coopération sont engagés à l'initiative des professionnels de santé « pour mieux répondre aux besoins des patients ».
Ils sont rédigés par ces professionnels, dans le cadre d' « exigences essentielles de qualité et de sécurité » définies par un décret pris après avis de la HAS (article L. 4011-2). Il s'agit donc de sortir de la logique d'un examen au cas par cas par la HAS, en se fondant notamment sur le modèle type des protocoles déjà défini par la HAS et l'expérience accumulée dans le cadre des avis déjà rendus.
Deux types de procédures sont distingués :
- En premier lieu, des « protocoles nationaux » (article L. 4011-3) à déployer sur l'ensemble du territoire, dont la liste est proposée par un comité national des coopérations interprofessionnelles . Cette nouvelle formulation recouvre, tout en l'adaptant, l'idée introduite en 2018 de projets relevant de « priorités nationales » arrêtées par les ministres.
Le comité a une composition « administrative » restreinte puisqu'il réunit des représentants de l'assurance maladie, de la HAS, des ministères concernés et des ARS. Jouant le rôle d'instance stratégique, il est chargé d'apporter un appui aux professionnels dans l'élaboration des protocoles, d'émettre un avis sur leur financement, d'en réaliser le suivi et l'évaluation et de se prononcer sur les conditions de leur pérennisation.
Les mêmes dérogations que celles actuellement prévues resteront possibles pour le financement de ces protocoles.
Le texte proposé prévoit toutefois de nouvelles modalités pour la rédaction des protocoles nationaux , en faisant appel à une « équipe de rédaction sélectionnée dans le cadre d'un appel national à manifestation d'intérêt, avec l'appui éventuel des conseils nationaux professionnels 148 ( * ) ». D'après les indications transmises à votre rapporteur par les services ministériels, cette procédure d'appel à manifestation d'intérêt permettra de sélectionner les équipes motivées par la démarche d'élaboration d'un protocole, quitte à proposer à plusieurs équipes de s'associer pour rédiger un protocole type.
L'autorisation du protocole sur l'ensemble du territoire relève d'un arrêté ministériel après avis de la HAS. L'adhésion ensuite des professionnels se fait par simple déclaration auprès de l'ARS , qui s'assure du respect des dispositions dudit protocole. Cette adhésion se fait par le biais des « structures d'emploi ou d'exercice » des professionnels, à savoir des équipes de soins des établissements de santé, représentées juridiquement par l'établissement, ou les équipes de soins ambulatoires (maisons et centres de santé, équipe de soins primaires ou CPTS).
D'après les indications transmises à votre rapporteur, pourraient être envisagés dans un premier temps des protocoles nationaux portant sur : le dépistage du glaucome par les orthoptistes en coopération avec les ophtalmologistes chez les patients âgés de plus de 45 ans ; la réalisation des bilans de santé des enfants de 3 à 4 ans dans les centres de protection maternelle et infantile (PMI) par un infirmier puériculteur en coopération avec un médecin généraliste ; la délégation d'actes de médecin à un infirmier, masseur-kinésithérapeute ou pharmacien, afin d'améliorer l'accès aux soins non programmés en ambulatoire et réduire le recours inapproprié aux urgences (par exemple concernant le mal de gorge chez les patients de 6 à 45 ans entre médecins généralistes, pharmaciens d'officine et infirmiers). Un autre champ, encore à explorer, seraient les coopérations entre médecins généralistes et infirmiers pour assurer la continuité et la coordination des soins à domicile des personnes âgées ou en perte d'autonomie.
- En second lieu, des « protocoles expérimentaux locaux » (article L. 4011-4), laissés à l'initiative des professionnels de santé. Ces protocoles sont quant à eux intégrés au cadre général d'expérimentations à dimension régionale instauré par l'article 51 de la loi de financement de la sécurité sociale pour 2018, en ce qui concerne leurs conditions d'instruction, d'autorisation et d'évaluation.
En application de l'article L. 162-31-1 du code de la sécurité sociale et du décret qui en a précisé l'application 149 ( * ) , les expérimentations à dimension régionale ou infrarégionale sont autorisées, après avis conforme de la HAS selon les dispositions auxquelles il est prévu de déroger, par arrêté des directeurs généraux des ARS . Cette décision intervient après plusieurs étapes : première sélection par l'ARS sur la base d'un cahier des charges et le cas échéant d'un appel à projets, puis transmission au rapporteur général et éventuellement au comité technique institué au niveau national, qui apprécient l'intérêt du projet d'expérimentation au regard notamment de sa faisabilité et de son caractère innovant et efficient.
Le 1° du I précise enfin les conditions spécifiques d'application au service de santé des armées (article L. 4011-5), selon des modalités semblables à celles actuellement en vigueur.
Les 2°, 3° et 4° du I procèdent à diverses coordinations au sein du code de la santé publique.
Le II procède de même à des coordinations au sein du code de la sécurité sociale. Il s'agit notamment de tirer les conséquences de la suppression du « collège des financeurs » jusqu'alors chargé de formuler un avis sur le modèle économique des protocoles et l'opportunité d'un financement dérogatoire, pour renvoyer, en substitution, au comité national institué par le présent article.
Le 3° supprime par ailleurs une disposition introduite par la loi de financement de la sécurité sociale pour 2019, qui visait à exonérer du cadre général des protocoles de coopération les expérimentations engagées pour l'innovation au sein du système de santé incluant une démarche de ce type. Les protocoles locaux sont désormais pleinement intégrés dans ce cadre général d'expérimentations.
Le III précise les modalités d'entrée en vigueur de ce nouveau cadre juridique des protocoles de coopération.
Le A fixe des mesures transitoires concernant les conditions d'adhésion aux protocoles autorisés avant l'entrée en vigueur de ce dispositif ou les conditions d'autorisation des projets de protocoles déposés avant cette entrée en vigueur.
Le B renvoie quant à lui à un décret la détermination des modalités transitoires applicables à la participation du service de santé des armées aux protocoles autorisés ou déposés avant l'entrée en vigueur du dispositif.
II - La position de la commission
La commission a formulé dès 2014 des propositions pour simplifier le cadre juridique des coopérations entre professionnels de santé issu de l'article 51 de la loi « HPST » de 2009 : si l'outil est intéressant, son application s'avère en effet décevante en raison notamment de la complexité de la procédure « responsable du décalage important entre l'élaboration des projets par les professionnels de santé et leur reconnaissance officielle. » 150 ( * )
Au total, depuis 2010, 141 protocoles ont été proposés : 81 ont été instruits par la HAS dont 58 ont reçu un avis favorable , y compris avec réserve, de cette Haute Autorité. La majorité de ces protocoles concerne la pratique en établissements de santé. Concernant l'exercice libéral, le dispositif de coopération entre médecins généralistes et infirmiers, Action de santé libérale en équipe (Asalée), concerne environ 700 infirmiers et 3 000 médecins et permet d'améliorer la prise en charge des patients souffrant de maladies chroniques grâce à l'éducation thérapeutique et une délégation d'actes des médecins généralistes vers les infirmiers.
La commission accueille donc favorablement un article qui vise à rendre plus opérationnelle une démarche susceptible de libérer du temps médical sur les territoires en renforçant les coopérations entre professionnels de santé et en favorisant l'innovation dans les pratiques par de nouvelles modalités d'intervention auprès des patients.
Si le cadre institué permet d'assurer un pilotage centralisé afin de donner une nécessaire impulsion au développement et à la diffusion de ces protocoles, la commission note cependant que la réussite de telles démarches est d'abord conditionnée à leur bonne appropriation par les acteurs de terrain .
À cet égard, il convient de veiller à ce que la création d'un comité national ne conduise pas à une déconnexion avec les besoins et les attentes exprimées par les professionnels de santé.
Dans cet objectif, la commission a adopté l' amendement COM-266 de son rapporteur visant à associer les représentants des professionnels de santé, à travers les conseils nationaux professionnels 151 ( * ) et les ordres des professions concernées, aux travaux du comité national. Elle a également tenu à renforcer leur implication dans la rédaction des protocoles nationaux ( amendement COM-267 de son rapporteur).
En outre, la commission a apporté supprimé l'avis de la HAS sur l'intégration des actes dérogatoires dans les compétences réglementaires, dans la mesure où elle fait déjà partie du comité national chargé de se prononcer sur cette opportunité et que cela ne relève pas strictement de son champ de compétence ( amendement COM-265 du rapporteur).
La commission a adopté cet article ainsi modifié.
Article
19 quater
(art. L. 4161-1 du code de la santé
publique)
Sécurisation de l'exercice de gestes soignants par des
assistants médicaux
Objet : Cet article, inséré par l'Assemblée nationale, propose de sécuriser l'exercice de gestes soignants par des assistants médicaux ayant reçu une qualification adaptée.
I - Le dispositif adopté par l'Assemblée nationale
Introduit par la commission à l'initiative du rapporteur Thomas Mesnier, cet article complète l'article L. 4161-1 du code de la santé publique pour prévoir que l'exerce illégal de la médecine ne peut s'appliquer aux détenteurs d'une qualification professionnelle figurant sur une liste fixée par arrêté et exerçant, dans la limite de leur formation, l'activité d'assistant médical .
Il s'agit, dans l'hypothèse où les personnes évoluant vers les postes d'assistant médical seraient amenées à accomplir des gestes de soins au-delà de tâches administratives, à sécuriser ces pratiques sous réserve d'une formation ad hoc .
II - La position de la commission
La création d'une fonction d'« assistant médical », destinée à libérer du temps médical, a constitué l'une des mesures phares du plan « Ma Santé 2022 », avec l'annonce d'un objectif de 4 000 postes auprès des médecins libéraux exerçant dans le cadre d'un exercice coordonné.
Afin de déterminer les conditions et modalités du soutien financier apporté au recrutement de ces salariés, la loi de financement de la sécurité sociale pour 2019 a autorisé l'ouverture, dès ce début d'année, de négociations conventionnelles 152 ( * ) . Si cette nouvelle profession suscite des interrogations, votre commission s'était alors ralliée à l'ouverture des discussions avec les représentants des médecins, destinées précisément à définir, en fonction des besoins identifiés, les contours des missions confiées aux assistants médicaux, entre le champ du paramédical et l'appui administratif, leur profil ou encore la formation nécessaire.
Ces discussions ne sont pas achevées.
Il apparait dès lors prématuré d'introduire dans la loi la notion d'« activité d'assistant médical » qui n'est encore définie nulle part, et de chercher à sécuriser des pratiques professionnelles dont on ne connaît pas, à ce stade, les contours précis.
C'est la raison pour laquelle la commission a adopté les amendements identiques COM-268 de son rapporteur et COM-235 de Jean-Claude Luche de suppression de cet article .
La commission a supprimé cet article.
Article 20
(art. L. 3131-7, L. 3131-8, L. 3131-9,
L. 3131-9-1,
L. 3131-10-1 [nouveau], L. 3131-11,
L. 3134-2-1, L. 3135-4 [nouveau],
L. 3821-11,
L. 4211-5-1 et L. 6143-7 du code de la santé
publique)
Mesures de renforcement de la préparation du système
de santé
pour faire face aux situations sanitaires
exceptionnelles
Objet : Cet article vise à renforcer divers dispositifs destinés à améliorer la réponse du système de santé en cas de situation sanitaire grave.
I - Le dispositif proposé
Comme l'a rappelé votre commission à l'occasion de l'examen de l'article 36 du projet de loi de financement de la sécurité sociale pour 2019 153 ( * ) , notre législation prévoit, à l'heure actuelle, un certain nombre de dispositifs en vue de répondre à des situations d'urgence sanitaire :
- la loi n° 2007-294 du 5 mars 2007 relative à la préparation du système de santé à des menaces sanitaires de grande ampleur 291 ( * ) permet la constitution d'un « corps de réserve sanitaire » ;
- les articles L. 3110-1 à L. 3110-10 du code de la santé publique précisent les conditions de mise en oeuvre de mesures d'urgence destinées à faire face à des menaces sanitaires graves, dont les plans blancs d'établissement et l'institution d'un fonds de financement des plans de préparation aux menaces sanitaires graves et de réponse aux situations d'urgence sanitaire. Les plans blancs des établissements hospitaliers s'insèrent ainsi dans le dispositif O rsan 154 ( * ) , lequel peut également inclure des campagnes de vaccination pour faire face à une épidémie ou une pandémie sur le territoire national ;
- l'article L. 3131-1 du code de la santé publique prévoit qu'« en cas de menace sanitaire grave appelant des mesures d'urgence, notamment en cas de menace d'épidémie, le ministre chargé de la santé peut, par arrêté motivé, prescrire dans l'intérêt de la santé publique toute mesure proportionnée aux risques courus et appropriée aux circonstances de temps et de lieu afin de prévenir et de limiter les conséquences des menaces possibles sur la santé de la population. »
En complément de l'article précité de la LFSS pour 2019, qui permet la mise en oeuvre de mesures de prise en charge dérogatoires aux règles de droit commun afin de faciliter l'accès des assurés aux soins ou aux actes de prévention en cas de situations sanitaires exceptionnelles, l'article 20 du présent projet de loi entend mieux préparer notre système de santé à ce type de situation par :
- un renforcement de la planification sanitaire au niveau régional :
• est confiée au directeur général de l'ARS l'initiative de la réquisition de biens, services, professionnels de santé et établissements qui sera décidée par le représentant de l'État en cas d'afflux de patients ou victimes dans le cadre d'un plan blanc élargi correspondant au dispositif Orsan ;
• la référence au plan départemental de mobilisation à l'article L. 3131-8 du code de la santé publique est supprimée afin de permettre aux ARS de concentrer leurs actions de préparation sur l'élaboration du dispositif Orsan ;
• les établissements de santé de référence qui assurent un rôle permanent de conseil et de formation et, en cas de situation sanitaire exceptionnelle, peuvent assurer un rôle de coordination ou d'accueil spécifique, ne l'exerceront plus au niveau zonal mais à l'échelon régional (suppression du dernier alinéa de l'article L. 3131-9 du code de la santé publique), dans une logique d'appui aux ARS ;
• afin de permettre une meilleure graduation des dispositifs permettant aux établissements de santé de faire face à un afflux important de patients, est substituée à la référence au plan blanc d'établissement à l'article L. 3131-7 du code de la santé publique la notion de plan détaillant les mesures à mettre en oeuvre en cas d'événement entraînant une perturbation de l'organisation des soins, qui peut résulter de situations sanitaires exceptionnelles mais également d'autres types de situation. Il est précisé que ce plan doit permettre de mobiliser des moyens de réponse adaptés à la nature et à l'ampleur de l'événement ;
• l'article L. 311-8 du code de l'action sociale et des familles est complété par une disposition prévoyant la mise en place au sein des établissements médico-sociaux désignés par un arrêté des ministres chargés de la santé et des affaires sociales d'un « plan bleu » intégré au projet d'établissement détaillant les mesures d'organisation à mettre en oeuvre en cas de situation sanitaire exceptionnelle ;
- un recours facilité aux dispositifs de gestion des situations sanitaires exceptionnelles :
• est créé un article L. 3131-10-1 du code de la santé publique permettant au directeur général de l'ARS de faire appel aux professionnels de santé volontaires de la région et de les affecter entre les structures de soins concernées. Le directeur général de l'ARS ou le ministre de la santé peuvent également solliciter des directeurs généraux d'ARS d'autres régions des ressources sanitaires complémentaires. Ces professionnels bénéficient de dispositions applicables aux réservistes sanitaires (article L. 3133-6 du code de la santé publique) ;
• les modalités d'élaboration et de déclenchement des plans des établissements de santé et des établissements médico-sociaux pour faire face aux perturbations de l'organisation des soins seront précisées par décret en Conseil d'État, de même que les modalités selon lesquelles les professionnels de santé pourront être mobilisés en application du nouvel article L. 3131-10-1 ;
• l'introduction d'un nouvel article L. 3135-4 au sein du code de la santé publique permettant la mobilisation de stocks de produits de santé figurant sur une liste arrêtée par le ministre chargé de la santé et constitués par l'État, par exemple de comprimés d'iode, en cas d'accident nucléaire ou d'acte terroriste et prévoyant la possibilité de leur distribution, à titre dérogatoire, par d'autres personnes que les pharmaciens, selon des modalités fixées par décret.
II - Les modifications adoptées par l'Assemblée nationale
La commission des affaires sociales de l'Assemblée nationale a adopté, à l'initiative de la députée Albane Gaillot (La République En Marche) et avec les avis favorables du rapporteur et du Gouvernement, un amendement tendant à faciliter le recours aux réservistes sanitaires : il est ainsi prévu, à l'article L. 3134-1 du code de la santé publique, d'élargir le pouvoir de mobilisation des réservistes sanitaires dont disposent les directeurs généraux d'ARS en supprimant, au sein de l'effectif des réservistes sanitaires, l'exception des professionnels de santé en activité. Il semble en effet nécessaire de renforcer les ressources sanitaires à la disposition des régions dans un contexte de multiplication des crises sanitaires dans la période récente, telles que les épidémies de grippe, l'épidémie de Zika, les épisodes caniculaires et la prise en charge des victimes d'attentats terroristes.
III - La position de la commission
La commission a adopté cet article sans modification.
Article 20 bis
(art. 10-6 et 804 du code de procédure
pénale)
Échanges d'informations sur les victimes d'accidents,
de sinistres, de catastrophes ou d'infractions
Objet : Cet article, inséré par l'Assemblée nationale, vise à réunir les conditions permettant le déploiement d'un système d'information interministériel chargé d'organiser les échanges entre administrations dans le cadre de la prise en charge des victimes d'événements collectifs graves.
I - Le dispositif adopté par l'Assemblée nationale
L'article 20 bis , inséré à l'initiative du Gouvernement avec l'avis favorable de la commission, vise à réunir les conditions permettant le déploiement d'un système d'information interministériel chargé d'organiser les échanges entre administrations dans le cadre de la prise en charge des victimes d'événements collectifs graves (attentats, catastrophes naturelles...), en optimisant l'articulation entre les dispositifs préexistants, notamment le système d'identification unique des victimes (SI-VIC), prévu à l'article L. 3131-9-1 du code de la santé publique, et le fonds de garantie des victimes des actes de terrorisme et d'autres infractions.
Aussi est-il inséré, au sein du code de procédure pénale, un nouvel article 10-6 prévoyant la possibilité d'échanges, entre les administrations intervenant dans la gestion d'une crise, les parquets, les juridictions concernées et les associations de victimes agréées, de données, d'informations ou de documents strictement nécessaires à la prise en charge des victimes, leur accompagnement ou la mise en oeuvre de leurs droits. Toute personne recevant de tels éléments sera tenue au secret professionnel dans les conditions et sous les peines prévues par le code pénal.
Le Gouvernement indique que le fonds de garantie des victimes des actes de terrorisme et d'autres infractions pourra ainsi se voir communiquer par l'établissement d'hospitalisation les données d'une victime blessée afin d'assurer le versement rapide d'une première provision ou que les organismes sociaux seront autorisés à signaler à l'office national des anciens combattants et des victimes de guerre les enfants de victimes d'acte de terrorisme afin de les faire reconnaître pupilles de la nation.
II - La position de la commission
La commission a adopté cet article sans modification.
Article 21
(art. L. 4111-2, L. 4221-12 et L. 6152-1
du code de la santé publique,
art. 83 de la loi
n° 2006-1640 du 21 décembre 2006
de financement de la
sécurité sociale pour 2007)
Mesures relatives aux praticiens
à diplôme hors Union Européenne
Objet : Cet article vise à régler la « zone grise » entourant l'exercice des praticiens à diplôme hors Union européenne (Padhue) dans le système de santé français en mettant en place, jusqu'en 2021, une procédure d'autorisation d'exercice ad hoc et dérogatoire, et en réservant ensuite l'accès au plein exercice pour les Padhue à la satisfaction à la procédure d'autorisation d'exercice de droit commun (dite de la « liste A »).
I - Le dispositif proposé
A. L'impérative nécessité de régler définitivement le sort des Padhue
Ainsi que l'avait souligné votre commission en décembre dernier lors de l'examen de la proposition de loi visant à sécuriser l'exercice des Padhue en France 155 ( * ) , sur le rapport de notre collègue Martine Berthet, la situation actuelle des professionnels de santé titulaires d'un diplôme obtenu dans un État non membre de l'UE (dits « Padhue »), qui résulte de l'adoption successive de mesures d'urgence et transitoires sans vision d'ensemble, est inacceptable et doit faire l'objet d'un règlement définitif.
1. Un régime juridique d'accès au plein exercice complexe, résultant de l'enchevêtrement de mesures transitoires successives
Les Padhue ne sont en principe pas autorisés à exercer la médecine en France. Plusieurs voies d'accès à l'exercice professionnel leur ont néanmoins été successivement ouvertes depuis 1972, qui n'ont jamais permis de régler de manière pérenne leur situation de fait.
Le régime actuellement en vigueur s'inscrit dans le cadre de la procédure d'autorisation d'exercice (PAE) mise en place par la LFSS pour 2007 156 ( * ) , modifiée en 2012 157 ( * ) , puis prolongée en 2016 158 ( * ) et dernièrement en 2018 dans le cadre de la proposition de loi susmentionnée.
Ce régime se compose de plusieurs voies pour l'accès des Padhue au plein exercice de la médecine sur le territoire français .
La voie de droit commun est celle dite de la « liste A » , qui consiste en un concours très sélectif (« épreuves de vérification des connaissances ») suivi d'une période d'exercice probatoire.
Le dispositif dérogatoire de la « liste C » a été prévu pour les Padhue déjà en activité dans les hôpitaux . Ce mécanisme se compose :
- d'une autorisation temporaire d'exercice, sans plein exercice , couvrant jusqu'au 31 décembre 2020 les diplômés étrangers exerçant dans un établissement de santé public ou privé d'intérêt collectif, à condition qu'ils aient été recrutés avant le 3 août 2010 et qu'ils aient été en poste au 31 décembre 2018 ;
- d'un examen d'autorisation de plein exercice ouvert sous deux conditions : l'exercice de fonctions rémunérées pendant deux mois continus entre le 3 août 2010 et le 31 décembre 2011 ; une durée de trois ans d'exercice à temps plein. Cet examen n'a plus été organisé depuis 2016 et cette voie dérogatoire d'accès au plein exercice est donc fermée depuis trois ans.
1. Une « zone grise » entoure le sort des Padhue illégalement recrutés par les établissements de santé face à la pénurie de professionnels de santé
Les dispositifs successivement mis en place ont été assortis d'une interdiction faite aux établissements hospitaliers de recruter de nouveaux praticiens , afin de ne pas reconstituer de « stock » de professionnels en exercice dérogatoire.
Pour autant, de nombreux hôpitaux, notamment situés en zones sous-dotées, ont continué de recruter des Padhue pour remédier à des vacances de postes récurrentes. Ceux-ci y travaillent dans le cadre de contrats précaires et mal rémunérés, et sans contrôle ordinal.
S'est ainsi constituée une « zone grise » de praticiens en situation dérogatoire de fait , qui ne s'inscrivent pas dans les critères prévus par les textes et sont dans l'attente d'un règlement de leur situation individuelle. Selon leurs syndicats, 4000 à 5000 Padhue seraient concernés.
Notre collègue Martine Berthet relevait ainsi que « alors même qu'ils sont devenus, au fil des années, indispensables au fonctionnement de certains de nos établissements de santé, le cadre juridique actuel maintient les Padhue dans une situation de précarité sans cesse renouvelée, place les établissements de santé dans une situation de forte insécurité juridique, et pose la question de la qualité des soins garantie aux patients sur l'ensemble de notre territoire ».
A. Un dispositif à double détente visant à régler définitivement le sort des Padhue, à l'horizon 2021 puis pour l'avenir
Face à cette situation, le dispositif proposé par l'article 21 marque une rupture par rapport aux simples reports successifs de l'autorisation dérogatoire d'exercice, votés dans la précipitation face à l'urgence de la prochaine extinction du dispositif.
Aux termes de l'étude d'impact, et comme annoncé à votre commission en décembre par la DGOS, la réforme proposée, préparée en concertation avec les professionnels concernés, poursuit deux objectifs :
- résorber la situation actuelle par la mise en place d'un dispositif transitoire ad hoc , permettant à la fois de sécuriser le contrôle des compétences des Padhue souhaitant bénéficier du plein exercice en France et d'améliorer les conditions d'intégration et de reconnaissance des professionnels concernés. En d'autres termes, il s'agit de recréer temporairement une forme de « liste C » ;
- créer les conditions pour qu'il ne demeure ensuite plus qu'une seule voie d'accès à l'exercice des Padhue en France, celle de la liste A (qui demeurera flanquée d'une liste B, spécifique aux candidats réfugiés, apatrides et bénéficiant de la protection subsidiaire).
1. Pour les Padhue en activité sans autorisation de plein exercice, un dispositif d'autorisation d'exercice ad hoc visant à une résorption de la situation à l'horizon 2021
Le II modifie le IV de l'article 83 de la LFSS précitée, qui constitue le cadre législatif de l'actuelle procédure d'autorisation d'exercice (PAE) des Padhue.
La rédaction proposée se compose d'un paragraphe introductif, d'un 1° et d'un 2°.
Le paragraphe introductif constitue une reconduction à l'identique de la rédaction de l'éphémère nouvelle procédure d'autorisation (NPA) prévue en 1999 et remplacée par la PAE en 2006.
Le 1° constitue une reconduction pure et simple du dispositif d'exercice dérogatoire jusqu'à la fin 2020 pour les Padhue présents dans un établissement de santé public ou un Espic au 31 décembre 2018 et recrutés avant le 3 août 2010, tel que résultant de la loi « Padhue » de décembre 2018.
Le 2° substitue au dispositif dit de la « liste C » une procédure d'autorisation d'exercice ad hoc et temporaire visant à régler la situation des Padhue n'ayant pu s'inscrire à ce jour dans la PAE mise en place en 2007 - que ce soit par absence d'éligibilité, d'inscription ou de réussite à l'examen de la « liste C ». Aux termes des réponses apportées par la DGOS aux questions posées par votre rapporteur, il s'agit ainsi de « résorber des situations de fait de praticiens employés dans des établissements sans respect des procédures de vérification de compétences ».
Cette procédure ad hoc est rendue applicable aux médecins par le nouveau IV de l'article IV de la LFSS pour 2007, et aux médecins, sages-femmes et pharmaciens par son V, dans des conditions identiques.
a) Les conditions d'éligibilité au dispositif
Cette procédure temporaire concernera les Padhue répondant à trois conditions :
- être titulaires d'un diplôme, certificat ou titre obtenu dans un Etat non membre de l'UE ou non partie à l'accord sur l'EEE et permettant l'exercice de leur profession dans le pays d'obtention de ce diplôme certificat ou titre ( condition de diplôme ) ;
- avoir été présents dans un établissement de santé public ou un Espic au 31 décembre 2018 ( condition de présence un jour donné ). La DGOS explique cette condition par le fait que le dispositif temporaire mis en place « n'a pas vocation à constituer un signal destiné à intégrer des professionnels n'exerçant aucune des professions concernées au sein de notre système de santé ». En d'autres termes, il ne doit pas constituer un effet d'aubaine pour des praticiens étrangers qui auraient quitté le système de santé français depuis plusieurs mois ou plusieurs années ;
- avoir exercé, au sein de ces mêmes établissements, des fonctions rémunérées à temps plein pendant au moins deux ans depuis le 1 er janvier 2015 ( condition d'exercice minimal et récent ). Selon les précisions apportées par la DGOS, le 31 décembre 2018 constituera le point terminal de cette condition d'exercice : les praticiens devront donc avoir exercé pendant au moins deux ans entre le 1 er janvier 2015 et le 31 décembre 2018.
b) Une autorisation d'exercice temporaire pendant le déroulement de la procédure, qui s'achèvera au 31 décembre 2021
Les praticiens qui satisferont à ces conditions et déposeront un dossier de demande d'autorisation d'exercice avant le 1 er octobre 2020 bénéficieront d'une attestation leur ouvrant la possibilité d'un exercice temporaire jusqu'à la fin de la procédure .
Les alinéas 21 à 24 listent les cinq situations dans lesquelles cette attestation prendra fin :
- de manière « positive », pour être remplacée par un plein exercice ou une inscription dans un parcours de formation débouchant sur le plein exercice : lorsque le candidat se verra délivrer une autorisation d'exercice ; à la date de son affectation dans un établissement de santé pour la réalisation d'un parcours de consolidation des compétences ;
- de manière « négative » lorsque le candidat n'aura pas démontré sa compétence professionnelle : dans le cas où le candidat refusera de réaliser le parcours de consolidation des compétences prescrit ou en cas de rejet de sa demande ;
- il est enfin prévu, pour couvrir l'ensemble des autres cas de figure, que les attestations permettant un exercice temporaire prendront fin au 31 décembre 2021, qui marque la fin de ce dispositif ad hoc , ainsi que le prévoit le III du présent article.
c) Une procédure d'examen des candidatures à trois niveaux
Les alinéas 8 à 20 (pour les médecins) et 28 à 38 (pour les autres professions médicales) détaillent le déroulement de la procédure temporaire d'autorisation d'exercice. Pour les médecins, celle-ci comprendra trois étapes : une phase de pré-instruction et de proposition au niveau régional ; une phase d'instruction et d'avis au niveau national ; une phase de décision au niveau ministériel.
Pour les chirurgiens-dentistes, les sages-femmes et les pharmaciens, les candidats déposeront leur dossier de candidature directement auprès de la commission nationale d'autorisation d'exercice.
• S'agissant donc des médecins, une instruction préalable des dossiers sera tout d'abord conduite au niveau régional par une commission spécifique à chaque spécialité , qui sera présidée par le directeur de l'ARS. Ces commissions régionales seront dissoutes à la date de fin de l'ensemble de la procédure, soit au 31 décembre 2021.
Elles auront la possibilité de procéder à toute audition qu'elles jugeront utiles des candidats .
Selon les informations données à votre rapporteur par la DGOS, l'évaluation des dossiers se fera au regard de « la formation initiale du candidat et son parcours professionnel, en prenant en considération les titres et diplômes détenus, la formation continue, l'expérience professionnelle et les compétences acquises dont il pourra se prévaloir ».
Après examen de chaque dossier, elles le transmettront à la commission nationale compétente accompagné d'une proposition de décision parmi trois possibilités : la délivrance immédiate d'une autorisation d'exercice ; le rejet de la demande du candidat ; la prescription d'un parcours de consolidation des compétences, qui pourra comprendre une formation à la fois théorique et pratique et dont la durée sera égale au maximum, selon les cas, à celle du troisième cycle pour la spécialité de médecine concernée, à celle de la maquette de formation des chirurgiens-dentistes et des pharmaciens, et à un an pour les sages-femmes.
• Intervient ensuite, pour l'ensemble des professions, une commission nationale d'autorisation d'exercice prévue, pour les médecins, les chirurgiens-dentistes et les sages-femmes, par l'article L. 4111-2 du code de la santé publique 159 ( * ) , qui organise la procédure pérenne d'autorisation d'exercice dite de la « liste A ».
Aux termes de cet article, cette commission est composée « notamment des délégués des conseils nationaux des ordres et des organisations nationales des professions intéressées, choisis par ces organismes ». Il reviendra à cette commission de formuler sur chaque dossier un avis destiné au ministre chargé de la santé .
Le texte lui donne la possibilité de procéder à toute audition des candidats qu'elle jugera utile. Cette audition sera cependant obligatoire dans tous les cas où l'avis formulé vise à l'obtention directe d'une autorisation d'exercice, sans parcours de consolidation des compétences préalable, ou au rejet définitif de la demande d'un candidat.
• Il reviendra enfin, pour l'ensemble des professions médicales, au ministre chargé de la santé ou, sur délégation, au directeur général du CNG, de se prononcer en dernier lieu en délivrant une autorisation d'exercice, en rejetant la demande du candidat ou en suivant la proposition consistant à prescrire un parcours de consolidation des compétences.
Dans ce dernier cas, la décision ministérielle prendra la forme d'une affectation du professionnel concerné dans un établissement de santé. Ce même professionnel devra, à la fin de ce parcours, saisir à nouveau la commission nationale d'exercice, qui émettra à nouveau un avis servant de base à la décision qui sera finalement prononcé par l'autorité ministérielle.
Selon la réponse donnée par la DGOS à la demande de précision de votre rapporteur, « les candidats disposeront des voies de recours traditionnelles pour contester la décision du ministre chargé de la santé ».
d) Le renvoi à la voie réglementaire pour la détermination des modalités concrètes de la procédure
La rédaction proposée pour l'article 83 de la LFSS pour 2017 comporte enfin un VI renvoyant à un décret en Conseil d'État pour la fixation des conditions de mise en oeuvre de cet article.
Ce décret devra régler trois points : les délais, conditions, composition et modalités de dépôt des dossiers de demande d'autorisation d'exercice ; la composition et le fonctionnement des commissions régionales de spécialité ; les modalités de l'affectation des candidats pour la réalisation de leur parcours de consolidation des compétences, ainsi que les modalités de la réalisation de ce parcours.
2. Pour l'avenir, une adaptation de la procédure d'autorisation d'exercice de droit commun
À compter de la date d'expiration de la procédure ad hoc dérogatoire (soit au 31 décembre 2021 en application du paragraphe III ), le dispositif pérenne d'autorisation d'exercice dit de la « liste A » , qui figure à l'article L. 4111-2 du code de la santé publique pour les médecins, chirurgiens-dentistes et sages-femmes et à l'article L. 4221-12 pour les pharmaciens, deviendra l'unique mode d'accès au plein exercice pour les Padhue des quatre professions médicales .
Ces articles sont modifiés par les paragraphes IV et V du présent article afin d'apporter des aménagements à la procédure pérenne d'autorisation d'exercice.
• Les modifications principales portent sur la durée du parcours de consolidation des compétences effectué par les lauréats de la liste A ( 3° du IV et 3° du V ).
En l'état actuel du droit, il est prévu que les candidats au plein exercice lauréats de la liste A doivent justifier d'un an (pour les chirurgiens-dentistes et les sages-femmes) ou de trois ans (pour les médecins et les pharmaciens) de fonctions accomplies dans un service ou organisme agréé pour la formation des internes, avec la possibilité d'une prise en compte de la durée des fonctions exercées avant la réussite aux épreuves de vérification des connaissances.
Cette durée n'est pas modifiée pour les chirurgiens-dentistes et les sages-femmes ; elle est en revanche réduite d'un an pour les médecins et les pharmaciens. La notion de parcours de consolidation des compétences est par ailleurs explicitement inscrite dans les articles concernés.
Il est en outre prévu, pour les médecins, chirurgiens-dentistes et pharmaciens, que la mise en oeuvre de ce parcours de consolidation des compétences se traduira par une décision ministérielle d'affectation sur un poste, celui-ci étant choisi parmi les candidats sur une liste en fonction de leur classement aux épreuves de vérification des connaissances.
Les modalités de l'organisation concrète de ce parcours probatoire sont renvoyées à un décret en Conseil d'Etat.
• Conformément à une demande formulée de longue date par les représentants des Padhue, le nombre de « chances » dont disposent les candidats aux épreuves de vérification des connaissances de la « liste A » est par ailleurs augmenté : il sera possible de s'y présenter quatre fois , contre trois fois en l'état actuel du droit ( 5° du IV et 4° du V ).
• Le c) du 2° du IV , pour les médecins, sages-femmes et chirurgiens-dentistes ainsi que le b) du 2° du V pour les pharmaciens procèdent à une actualisation des modalités de la détermination du nombre maximal de candidats susceptibles d'être reçus aux épreuves de vérification des connaissances .
Dans le premier cas, il est renvoyé à l'article L. 632-2 du code de l'éducation, qui prévoit, dans sa rédaction antérieure au présent projet de loi, qu'il doit être tenu compte « de la situation de la démographie médicale dans les différentes spécialités concernées et de son évolution au regard des besoins de prise en charge spécialisée ».
Dans le second, il est renvoyé à l'article L. 633-3 du même code, qui prévoit qu'il revient aux ministres en charge de l'enseignement supérieur et de la santé de déterminer annuellement le nombre de postes d'internes en pharmacie mis au concours.
• Le a) du 1° et le 6° du IV ainsi que le a) du 1° du V précisent que l'autorisation individuelle d'exercice peut également être accordée, sur délégation, par le directeur général du CNG.
Divers aménagements rédactionnels sont opérés par les b) , c) d) , e) et f) du 1° ainsi que les a) et b) du 2° du IV . Il en va de même pour les b) et c) du 1° et le a) du 2° du V .
3. La suppression des statuts de contractuels permettant l'exercice illicite des Padhue dans les établissements hospitaliers
Le I vise enfin, en conséquence de l'ensemble des aménagements opérés par ailleurs, à modifier l'article L. 6152-1 du code de la santé publique dans le but d'éviter à l'avenir de nouveaux recrutements, par les établissements de santé, de Padhue en exercice dérogatoire sous un statut contractuel d'associé .
Il est ainsi proposé de supprimer le caractère contractuel du recrutement des praticiens contractuels associés (1°) et de prévoir que ces praticiens exerceront désormais dans le cadre d'un statut établi par voie réglementaire (2°).
Selon les réponses apportées par la DGOS aux questionnements de votre rapporteur, les praticiens en parcours de consolidation des compétences exerceront sous le nouveau statut de « praticien associé en intégration » . Celui-ci comportera, à l'instar des autres statuts hospitaliers, « l'ensemble des dispositions prévoyant les conditions d'accès à ce statut (en l'occurrence par affectation ministérielle), les conditions d'exercice, les droits et devoirs, les modalités de rémunération afin de leur permettre de réaliser leur parcours de consolidations des compétences dans des conditions claires et sécurisées ». Les praticiens associés en intégration devraient pouvoir exercer, pendant une partie au moins de leur parcours de consolidation des compétences, sous le régime de « l'autonomie supervisée », « dans des conditions équivalentes à celles prévues par le décret relatif aux « docteurs juniors » accomplissant la phase 3 dite de consolidation du troisième cycle des études de médecine ».
Les conditions de recrutement des faisant fonction d'internes (FFI) et des stagiaires associés, catégories largement utilisées pour l'exercice illicite des Padhue en établissements de santé, seront par ailleurs adaptées - dans des conditions qui restent toutefois à déterminer.
II - Les modifications adoptées par l'Assemblée nationale
À l'initiative de son rapporteur Thomas Mesnier, la commission des affaires sociales a modifié la condition d'exercice un jour donné afin de la faire porter au 31 octobre 2018 (et non au 31 décembre 2018). Selon les explications données par le rapporteur, il s'agissait ainsi de prendre en compte le fait que « les contrats des Padhue sont souvent conclus pour une période d'un an, allant du 1er novembre au 31 octobre de l'année suivante ».
Un amendement adopté en commission à l'initiative de Albane Gaillot et de plusieurs de ses collègues du groupe La République En Marche a adapté les modalités d'exercice temporaire des Padhue réfugiés ou apatrides, sur un modèle proche de celui proposé par le présent article.
La commission a enfin adopté un amendement de son rapporteur visant à coordonner les modifications effectuées par le présent article avec les dispositions du code du travail ; elle a en ce sens modifié l'article L. 5221?2-1 de ce code pour prévoir la substitution de la décision d'affectation du praticien dans un établissement de santé à la présentation d'un « contrat de travail visé » permettant à ce praticien de solliciter une entrée en France.
En séance publique a été adopté un amendement de Paul Christophe et de plusieurs membres du groupe UDI, Agir et Indépendants visant à rendre éligibles au dispositif dérogatoire et transitoire les Padhue ayant exercé des fonctions salariées en tant que professionnels de santé dans un établissement de santé. Aux termes de l'objet de l'amendement, il s'agit ainsi de couvrir les professionnels « qui n'ont pu être recrutés pour exercer la profession correspondant à leur diplôme car ils ne remplissaient pas les conditions réglementaires pour l'exercer en France ».
L'Assemblée nationale a par ailleurs adopté dix-sept amendements rédactionnels et trois amendements de coordination à cet article.
III - La position de la commission
Tout en exprimant son inquiétude sur la possible recréation d'une cohorte de praticiens en difficultés, qui ne pourra être évitée qu'au moyen d'un suivi rigoureux des dispositions du présent article, votre commission a salué les objectifs du dispositif proposé et l'équilibre trouvé par sa rédaction.
• Elle a mis en garde contre la tentation d'un élargissement trop important des conditions d'accès au dispositif de qualification temporaire . Il apparaît en effet, au vu des différents amendements présentés sur cet article, que nombre de nombre de parlementaires ont été sensibilisés à la situation particulière de certains Padhue qui ne répondent pas aux conditions fixées par l'article 21, en raison souvent d'un parcours de vie accidenté. Tout en reconnaissant les difficultés rencontrées par ces profils, qui résultent de l'absence de choix opéré quant à la situation de ces praticiens au cours des deux dernières décennies, votre commission a rappelé que la condition d'exercice proposée par le texte vise à garantir la qualité des soins qui seront dispensés aux futurs patients de ces praticiens.
Elle a cependant adopté, à l'initiative de son rapporteur, un élargissement limité de l'accès à la procédure temporaire d'autorisation d'exercice aux Padhue qui auront satisfait à la condition d'exercice proposée dans un établissement médico-social ( amendement COM-329 ). Il est en effet apparu au cours des auditions conduites par votre rapporteur que, du fait de l'absence de règlement de la situation des Padhue au cours des dernières années, certains d'entre eux n'ont pas pu être recrutés par un établissement hospitalier, et ont été contraints d'exercer dans une structure médico-sociale.
• Considérant que la condition de présence un jour donné pourrait conduire à exclure du dispositif des professionnels pourtant en activité dans notre système de santé, du fait par exemple d'une période de latence entre deux contrats -l'enchaînement de contrats courts et précaires constituant le sort d'une très large partie des Padhue-, elle lui a substitué une condition de présence sur un intervalle plus étendu ( amendement COM-330 du rapporteur).
• Sur proposition de son rapporteur, outre une précision rédactionnelle ( amendement COM-338 ), la commission a par ailleurs retenu :
- la possibilité de déléguer au directeur général du CNG, dans le cadre de la procédure prévue pour les candidats aux professions de médecin et de pharmacien, la décision du ministre chargé de la santé permettant l'affectation des lauréats des épreuves de vérification des connaissances pour la réalisation de leur parcours de consolidation des compétences ( amendement COM-333 ) ;
- une harmonisation visant à prévoir pour les sages-femmes le même dispositif d'affectation ministérielle que celui proposé pour les médecins, les chirurgiens-dentistes et les pharmaciens ( amendement COM-331 ) ;
- une mesure transitoire permettant aux lauréats des épreuves de vérification de compétences antérieures à celles qui seront organisées à compter de 2020 de continuer à bénéficier du dispositif en vigueur pour la réalisation de leurs fonctions probatoires ( amendement COM-332 ).
La commission a adopté cet article ainsi modifié.
Article
21 bis [nouveau]
(art. L. 4131-5 du code de la santé
publique)
Ouverture d'un accès dérogatoire à
l'autorisation d'exercice de la médecine
en Martinique et en
Guadeloupe
Objet : Cet article, inséré par la commission, étend à la Martinique et à la Guadeloupe, le dispositif dérogatoire d'accès à l'autorisation d'exercice en vigueur en Guyane.
À l'initiative du rapporteur, la commission a adopté l'amendement COM-334 qui étend à la Martinique et à la Guadeloupe le dispositif en vigueur en Guyane d'accès dérogatoire à l'autorisation d'exercice de la médecine.
Aux termes de l'article L. 4111-1 du code de la santé publique, tout médecin doit justifier de trois conditions pour exercer en France :
- la détention d'un diplôme, certificat ou titre reconnu par le code de la santé publique ;
- la possession de la nationalité française, d'un État membre de l'Union européenne ou partie à l'Espace économique européen 160 ( * ) ; les médecins détenteurs d'un diplôme français d'État de la profession sont toutefois dispensés de cette condition de nationalité ;
- l'inscription au tableau de l'ordre de la profession.
Il existe aujourd'hui, pour les Padhue, deux voies d'accès de droit commun à l'autorisation d'exercice de la profession de médecin en France, sur concours ou examen, ainsi qu'une voie dérogatoire sur examen aménagé à la suite d'une autorisation temporaire. Le présent projet de loi se propose de rénover ces procédures ( cf. supra , article 21 ).
Par ailleurs, l'article L. 4131-5 du code de la santé publique prévoit deux autres dispositifs dérogatoires applicables sur des territoires particuliers :
- à Saint-Pierre-et-Miquelon, le préfet peut autoriser, par arrêté, un médecin de nationalité étrangère à exercer son activité dans la collectivité territoriale ;
- en Guyane, le directeur général de l'ARS peut autoriser, par arrêté, un médecin ressortissant d'un pays non membre de l'Union européenne ou partie à l'Espace économique européen, ou titulaire d'un diplôme de médecine, quel que soit le pays dans lequel ce diplôme a été obtenu, à exercer dans la région .
Ce dernier dispositif, issu d'une ordonnance de 2005 161 ( * ) et modifié en 2010 162 ( * ) , permet un accès à l'autorisation d'exercice, limité à la Guyane, sans satisfaire au processus de vérification des connaissances de droit commun. Il n'ouvre en aucun cas le droit d'exercer en métropole ou dans les autres collectivités d'outre-mer.
L'extension de ce dispositif aux Antilles a été demandée à plusieurs reprises afin de répondre à l'insuffisante densité du maillage sanitaire de ces territoires. Une telle extension à la Martinique et à la Guadeloupe pourrait notamment permettre l'installation dans ces collectivités de médecins cubains, qui ne disposent plus de la possibilité d'exercer au Brésil dans le cadre des dispositifs conclus avec les précédents gouvernements. À l'heure actuelle, le Gouvernement n'a toutefois pas abouti à un accord avec l'État cubain sur les modalités d'un tel accueil.
La commission a adopté cet article additionnel ainsi rédigé .
TITRE
V
RATIFICATIONS ET MODIFICATIONS D'ORDONNANCES
Article 22
(art. L. 161-37 du code de la
sécurité sociale, art. L. 1528-1, L. 1528-2
[nouveau], L. 2445-1, L. 2445-3, L. 2445-5, L. 2446-2 et
L. 6431-9 du code de la santé publique)
Ratification de
l'ordonnance relative à la Haute Autorité de santé
et
de l'ordonnance portant extension et adaptation outre-mer
de dispositions de
la loi n° 2016-41 du 26 janvier 2016
de modernisation de notre
système de santé
Objet : Cet article vise à ratifier une ordonnance relative à la Haute Autorité de santé, à lui reconnaître une compétence dans la participation à des activités de coopération internationale et à ratifier une ordonnance étendant et adaptant à des collectivités d'outre-mer des dispositions de la loi « Santé » du 26 janvier 2016.
I - Le dispositif proposé
A. Ratification de l'ordonnance n° 2017-84 du 26 janvier 2017
L'article 22 vise à ratifier l'ordonnance n° 2017-84 du 26 janvier 2017 relative à la Haute Autorité de santé (HAS). Prise en application de l'article 166 de la loi du 26 janvier 2016 de modernisation de notre système de santé, celle-ci a fait évoluer les conditions de l'évaluation des médicaments et des dispositifs médicaux, la gouvernance de l'autorité et les conditions d'exercice de certaines de ses missions.
En particulier, l'ordonnance a réformé la composition du collège de la HAS et son articulation avec ses commissions spécialisées. Autrefois composé de huit membres, le collège de la HAS en comprend désormais sept, dont son président, nommé par le Président de la République. Les ministres chargés de la santé et de la sécurité sociale sont appelés à désigner trois membres, les trois membres restants étant nommés respectivement par le président de l'Assemblée nationale, le président du Sénat et le président du Conseil économique, social et environnemental.
Les règles de nomination des membres du collège, renouvelé par moitié tous les trois ans, ont été définies de façon à y garantir une représentation équilibrée des sexes, puisqu'il doit comprendre au moins trois femmes et trois hommes, exception faite du président du collège. Une limite d'âge, appréciée au moment de la nomination ou du renouvellement, a été fixée à 70 ans.
A été reconnue au président du collège la faculté de réunir sous sa présidence deux commissions spécialisées chargées d'évaluer conjointement un produit de santé.
L'ordonnance renvoie à un décret en Conseil d'État le soin de définir la dénomination, la composition et les règles de fonctionnement des commissions spécialisées de la HAS prévues par le législateur :
- la commission de la transparence (CT - article L. 5123-2 du code de la santé publique) chargée d'évaluer les médicaments ayant obtenu une autorisation de mise sur le marché et de définir, le cas échéant, leur niveau de prise en charge par l'assurance maladie ;
- la commission nationale d'évaluation des dispositifs médicaux et des technologies de santé (Cnedimts - article L. 165-1 du code de la sécurité sociale) chargée d'évaluer les dispositifs médicaux en vue de leur remboursement par l'assurance maladie et leur bon usage par le système de santé ;
- la commission de l'évaluation économique et de santé publique (CEESP - 23 e alinéa de l'article L. 161-37 du code de la sécurité sociale) chargée d'établir et de diffuser des recommandations et avis médico-économiques sur les stratégies de soins, de prescription ou de prise en charge les plus efficientes, ainsi que d'évaluer l'impact sur les dépenses d'assurance maladie.
Le décret n° 2018-444 du 4 juin 2018 relatif à certaines commissions spécialisées de la HAS est intervenu pour définir les règles d'organisation et de fonctionnement de ces trois commissions spécialisées. La HAS peut, pour sa part, prendre l'initiative de créer d'autres commissions spécialisées dont elle fixe la composition et les règles de fonctionnement.
Par ailleurs, l'ordonnance du 26 janvier 2017 précitée a confié à la HAS une mission dans la production d'une analyse prospective du système de santé comportant des propositions d'amélioration de la qualité, de l'efficacité et de l'efficience, désormais intégrée à son rapport annuel. Ce rapport prospectif s'inspire des travaux réalisés par la caisse nationale d'assurance maladie dans le cadre de son rapport « Produits et charges ». Le premier rapport prospectif de la HAS, publié en 2018, s'intitulait De nouveaux choix pour soigner mieux , et le prochain devrait être consacré au numérique.
B. Extension des missions de la Haute Autorité de santé
L'article 22 vise également à reconnaître à la HAS une compétence dans la participation à des activités de coopération internationale. L'étude d'impact annexée au projet de loi insiste sur le haut niveau de reconnaissance acquis par la Haute Autorité sur la scène internationale, au travers de sa participation à différents réseaux internationaux d'amélioration de la qualité des soins et d'évaluation des produits de santé et des technologies de santé, tels que la société internationale pour la qualité en santé ( International Society for Quality in Healthcare - ISQua) ou encore le réseau européen d'évaluation des technologies de santé ( European Network for Health Technology Assessment - EUnetHTA) dont elle assure la vice-présidence conjointement avec le National Institute for Health and Care Excellence (NICE), son équivalent britannique.
L'étude d'impact souligne, toutefois, qu'en l'absence d'une reconnaissance législative d'une compétence en matière d'activité internationale, la HAS ne peut la valoriser. Dans ces conditions, la HAS est contrainte de mettre en oeuvre des solutions lourdes et complexes de partenariat avec l'organisme Expertise France pour faire bénéficier les pays demandeurs de son expertise.
Par conséquent, l'article 22 complète l'article L. 161-37 du code de la sécurité sociale, relatif aux missions de la HAS, pour prévoir que celle-ci peut participer à des activités de coopération internationale se rapportant à ses missions et que, dans ce cadre, elle peut notamment fournir des prestations de conseil et d'expertise par le biais de conventions et percevoir des recettes.
Par ailleurs, l'article 22 prévoit la certification progressive par la HAS de l'agence de santé du territoire des îles de Wallis et Futuna, établissement de santé prévu à l'article L. 6431-4 du code de la santé publique, sur le niveau de qualité et de sécurité des soins et prestations et des conditions de prise en charge qu'elle assure aux patients. L'étude d'impact annexée au projet de loi indique que l'attribution de cette mission à la HAS s'effectuera à moyens constants, par redéploiement des moyens existants. La HAS certifiant déjà les établissements de santé en Nouvelle-Calédonie, son action de certification couvrira désormais l'ensemble du territoire national.
C. Ratification de l'ordonnance n° 2017-1179 du 19 juillet 2017
L'article 22 tend également à ratifier une ordonnance adaptant les dispositions de la loi « Santé » de 2016 aux départements, régions et collectivités d'outre-mer : il s'agit de l'ordonnance n° 2017-1179 du 19 juillet 2017 portant extension et adaptation outre-mer de dispositions de la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé, prise en application de l'article 223 de ladite loi.
L'article 22 procède par ailleurs à un certain nombre d'extensions à la Nouvelle-Calédonie et à la Polynésie française de dispositions du code de la santé publique afin d'y faciliter l'accès à l'interruption volontaire de grossesse (IVG) par voie médicamenteuse, en permettant aux sages-femmes de réaliser cet acte médical, mesure en vigueur dans le reste du territoire français depuis l'entrée en vigueur de la loi « Santé » de 2016.
Pour mémoire, l'IVG a été légalisée dans ces territoires par la loi n° 2001-588 du 4 juillet 2001 relative à l'interruption volontaire de grossesse et à la contraception.
L'étude d'impact annexée au projet de loi rappelle ainsi qu'une évaluation de la mise en oeuvre des IVG en Nouvelle-Calédonie par l'inspection de la santé de la direction des affaires sanitaires et sociales de ce territoire a mis en lumière un certain nombre de spécificités de la pratique des IVG en Nouvelle-Calédonie, notamment le fait qu'un nombre important de ces IVG concerne des mineures, célibataires et scolarisées, majoritairement d'origine mélanésienne.
Par ailleurs, l'article 22 prévoit, pour l'application de l'article L. 1172-1 du code de la santé publique à Wallis-et-Futuna, un nouvel article L. 1528-2 du même code substituant à la notion d'affection de longue durée celle de maladies chroniques. En effet, l'étude d'impact précise qu'en l'absence d'un régime de sécurité sociale et de la gratuité des soins dans ce territoire, les habitants de Wallis-et-Futuna ne sont pas éligibles à la notion d'affection de longue durée. En conséquence, la modification proposée par l'article 22 devrait permettre au médecin traitant, dans ce territoire, de prescrire une activité physique adaptée à la pathologie du patient et à son état.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a adopté un amendement rédactionnel à l'article 22.
III - La position de la commission
L'article 72 de la loi de financement de la sécurité sociale pour 2018 163 ( * ) a procédé à l'intégration de l'agence nationale de l'évaluation et de la qualité des établissements et services sociaux et médico-sociaux au sein de la HAS, qui est effective depuis l'entrée en vigueur d'un décret du 11 juin 2018 164 ( * ) .
Un an après cette fusion, la HAS s'est organisée pour tenir compte de l'élargissement de ses missions. Elle a ainsi créé en interne des instances dédiées au secteur social et médico-social afin d'assurer la prise en compte des spécificités de ce champ : une direction spécifique au champ social et médico-social, une commission de l'évaluation et de l'amélioration de la qualité des établissements et services sociaux et médico-sociaux et un comité de concertation rassemblant les parties prenantes des champs social et médico-social.
Il apparaît néanmoins que la diminution du nombre de membres du collège se fait ressentir à l'heure où l'évaluation des établissements et services médico-sociaux doit pleinement s'inscrire dans les orientations stratégiques de la HAS. Ses responsabilités dans ce domaine sont, du reste, appelées à être renforcées par l'article 22 bis du projet de loi, inséré par l'Assemblée nationale, qui tend à redéfinir le rôle de la HAS dans l'évaluation de ces établissements.
Dans ces conditions, votre commission a adopté un amendement COM-269 visant à augmenter le nombre de membres du collège de la HAS d'une unité afin de faire place à un membre issu du secteur social et médico-social. Il semble en effet, a contrario , difficile d'inclure un tel représentant parmi les six membres actuels du collège hors président, au risque de réduire encore le nombre de représentants issus du corps médical.
La commission a adopté cet article ainsi modifié.
Article
22 bis A [nouveau]
(art. L. 1121-16-1 du code de la santé
publique)
Suppression de l'avis de la Haute Autorité de santé
et de l'union nationale des caisses d'assurance maladie dans la
procédure de prise en charge des médicaments expérimentaux
ou auxiliaires
Objet : Cet article, inséré par votre commission, vise à supprimer l'avis de la Haute Autorité de santé et de l'union nationale des caisses d'assurance maladie dans la procédure de prise en charge des médicaments expérimentaux ou auxiliaires.
Lors de l'audition de la Haute Autorité de santé (HAS) par votre rapporteur, il est apparu que l'intervention de celle-ci dans la procédure d'autorisation de prise en charge des médicaments expérimentaux ou auxiliaires dans le cadre d'essais cliniques s'avère, en pratique, peu pertinente.
L'article L. 1121-16-1 du code de la santé publique prévoit en effet que les médicaments expérimentaux ou auxiliaires ainsi que les produits faisant l'objet d'une recherche interventionnelle à finalité non commerciale peuvent, lorsqu'ils ne sont pas utilisés dans des conditions ouvrant droit au remboursement, être pris en charge à titre dérogatoire par l'assurance maladie, sous réserve de l'avis conforme de la HAS et de l'union nationale des caisses d'assurance maladie (Uncam). Ces avis doivent examiner l'intérêt de la recherche pour la santé publique, notamment en termes d'amélioration du bon usage des médicaments et produits de santé et de la qualité des soins et des pratiques.
Mis en oeuvre depuis le second semestre 2017 165 ( * ) , le dispositif prévoit qu'après avoir reçu un avis favorable d'un comité de protection des personnes (CPP), le promoteur du projet de recherche peut demander la prise en charge dérogatoire des médicaments ou produits auprès du ministre de la santé. Celui-ci saisit alors sans délai et simultanément la HAS et l'Uncam qui disposent de deux mois pour rendre leurs avis.
En l'absence de précision dans les textes, la HAS a indiqué s'être attachée à dégager des critères d'appréciation de l'intérêt de la recherche pour la santé publique, à savoir :
- la gravité de la maladie (mortalité à court terme, morbidité à court terme, maladie conduisant à un handicap ou maladie chronique...) ;
- l'objectif de la recherche qui vise à prévenir ou diminuer la mortalité ou la morbidité, augmenter la qualité de vie, améliorer ou réduire la consommation de soins, participer à l'efficience des soins ou du système de santé, répondre à des questions des autorités de santé ;
- la capacité de la recherche à répondre à un besoin de santé publique avec l'existence d'un besoin médical, dont l'originalité de la recherche (non réalisable par un autre promoteur) et des éléments méthodologiques adaptés à l'objectif (rationnel et schéma d'étude, critères d'inclusion/de non inclusion, durée de l'étude, critères de jugement).
Depuis l'entrée en vigueur de ce dispositif, la HAS a reçu sept demandes. Cinq portaient sur la prise en charge de médicaments objets de la recherche et deux sur la prise en charge de médicaments auxiliaires, utilisés dans des études portant sur des interventions complexes (succession d'actes professionnels). Après 18 mois de fonctionnement, ce dispositif se révèle, selon la HAS, contreproductif par sa lourdeur et son caractère redondant avec la procédure d'autorisation des essais cliniques.
D'une part, la HAS et l'Uncam sont amenées à se prononcer sur des projets de recherche qui ont déjà obtenu l'autorisation d'un CPP et, le cas échéant, de l'agence nationale de sécurité du médicament et des produits de santé (ANSM). L'avis de ces derniers porte notamment sur la pertinence de la recherche, le caractère satisfaisant de l'évaluation des bénéfices et des risques attendus et le bien-fondé des conclusions 166 ( * ) . D'autre part, ces projets de recherche ont déjà pu faire l'objet d'un examen par un jury de sélection afin de disposer d'un financement public 167 ( * ) .
Dès lors, outre le fait qu'elles sortent complètement de leur champ respectif et habituel de compétence, les analyses demandées à la HAS et à l'Uncam apparaissent redondantes avec celles d'ores et déjà réalisées par les autres acteurs mentionnés, en particulier sur le protocole et les aspects éthiques des projets de recherche. Il peut sembler en outre surprenant de solliciter la position de l'Uncam dans le cadre de ce dispositif alors que les médicaments concernés sont généralement administrés à l'hôpital, et non en ville, pour une prise en charge dans le cadre de programmes hospitaliers de recherche clinique.
Par conséquent, votre commission a adopté deux amendements identiques COM-260 du rapporteur et COM-211 présenté par Dominique Théophile et les membres du groupe La République En Marche tendant à supprimer, au 2° du III de l'article L. 1121-16-1 du code de la santé publique, la condition d'un avis conforme de la HAS et de l'Uncam préalablement à la prise en charge à titre dérogatoire des médicaments expérimentaux ou auxiliaires. La décision ministérielle de prise en charge pourra s'appuyer sur les observations du CPP et de l'ANSM quant à la pertinence de la recherche et au caractère satisfaisant de l'évaluation du rapport bénéfices/risques.
La commission a adopté cet article additionnel ainsi rédigé.
TITRE
V
RATIFICATIONS ET MODIFICATIONS D'ORDONNANCES
Article 22 bis
(art. L. 312-8 et L. 313-1 du code de l'action
sociale et des familles)
Compétences de la Haute Autorité de
santé en matière d'évaluation
des
établissements et services sociaux et médico-sociaux
Objet : Cet article, inséré par l'Assemblée nationale, propose une redéfinition du régime d'évaluation des établissements et services médico-sociaux, avec un rôle renforcé de la Haute Autorité de santé.
I - Le dispositif adopté par l'Assemblée nationale
A. Le droit existant
Le régime juridique d'évaluation des établissements sociaux et médico-sociaux est défini à l'article L. 312-8 du code de l'action sociale et des familles (CASF). Deux types d'évaluation sont exigibles :
- une évaluation interne , à laquelle procèdent les établissements et services médico-sociaux selon un ensemble de procédures, de références et de recommandations de bonnes pratiques professionnels validées par la HAS. L'article D. 312-203 du CASF dispose que ces évaluations internes « reposent sur une démarche continue retracée chaque année dans le rapport d'activité » et sont communiquées à l'autorité ayant délivré l'autorisation tous les cinq ans ;
- une évaluation externe , réalisée par un organisme extérieur, qui ne peut y être habilité qu'à condition de figurer sur une liste établie par la HAS et de respecter un cahier des charges fixé par décret. La loi précise que tout établissement ou service doit procéder à deux évaluations externes entre la délivrance de son autorisation et le renouvellement de celle-ci . Les résultats de cette évaluation sont également communiqués à l'autorité ayant délivré l'autorisation.
Les articles D. 312-198 et D. 312-199 du CASF détaillent les obligations incombant à ces organismes extérieurs : ils doivent respecter les principes déontologiques fixés par le cahier des charges et ne peuvent avoir, au moment de l'évaluation, ou avoir eu, au cours de l'année précédente, d'intérêt financier direct ou indirect dans l'organisme gestionnaire qui fait l'objet de l'évaluation.
Pour l'exercice de l'évaluation externe , l'article L. 312-8 ouvre la possibilité de faire intervenir des organismes d'évaluation de la conformité accrédités par le comité français de l'accréditation (Cofrac). Ces organismes, initialement créés par un règlement européen relatif à la surveillance du marché unique pour la commercialisation des seuls biens et marchandises 168 ( * ) , ont vu leur compétence élargie à toute activité par laquelle ils attestent qu'un produit, un service ou une combinaison de produits et de services est conforme à des caractéristiques décrites dans un référentiel de certification.
Enfin, l'article L. 312-8 permet aux organismes et personnes « légalement établis dans un autre État membre de l'Union européenne ou partie à l'accord sur l'Espace économique européen » pour y exercer une activité d'évaluation de même nature, sous réserve du respect du cahier des charges et d'une déclaration préalable de leur activité à la HAS, d'effectuer une évaluation externe en France de façon temporaire et occasionnelle 169 ( * ) .
B. Le droit proposé
1. En commission des affaires sociales
Un amendement, adopté en commission des affaires sociales à l'initiative du groupe La République En Marche et portant création d'un article 22 bis du projet de loi, modifie substantiellement le régime de l'évaluation.
L'article réunit sous un même régime l'évaluation interne et l'évaluation externe, en renforçant de façon significative le rôle de la HAS ( a) du 1° du I ) :
- les deux évaluations devront dorénavant être délivrées selon une procédure élaborée par la Haute Autorité ;
- cette dernière se voit également attribuer la définition du cahier des charges auquel les organismes extérieurs évaluateurs sont soumis ;
- elle sera désormais destinataire du résultat de ces évaluations, aux côtés de l'autorité de délivrance de l'autorisation.
Par ailleurs, la définition du rythme de ces évaluations est renvoyée à un décret .
En cohérence, l'article 22 bis procède par coordination à la suppression ou à la réécriture de plusieurs dispositions des articles L. 312-8 et L. 313-1 ( b), c) et d) du 1° et 2° du I ). Il prévoyait en outre la suppression de la possibilité de recourir à un organisme extérieur établi dans un autre État membre de l'UE ou partie à l'EEE .
L'amendement précisait enfin les attributions de la commission de la HAS chargée d'établir et de diffuser la procédure, les référentiels et les recommandations de bonnes pratiques à l'aune desquels l'évaluation serait menée ( e) du 1° du I ).
2. En séance publique
Outre deux amendements rédactionnels du rapporteur relatif à l'entrée en vigueur du dispositif ( II ), l'Assemblée nationale a adopté un amendement, sur l'initiative du groupe La République En Marche, rétablissant la possibilité pour un gestionnaire d'établissement ou de service de recourir à un organisme extérieur européen pour son évaluation externe , sous les mêmes réserves de respect du cahier des charges et d'habilitation par la HAS que précédemment ( d bis ) du 1° du I ).
II - La position de la commission
La commission a adopté cet article sans modification.
Article 22 ter
(art. L. 161-37 du code de la
sécurité sociale)
Compétence de la Haute
Autorité de santé
en matière de prévention des
actes de maltraitance
Objet : Cet article, inséré par l'Assemblée nationale, vise à renforcer l'intervention de la Haute Autorité de santé dans la prévention des actes de maltraitance.
I - Le dispositif adopté par l'Assemblée nationale
Cet article résulte de l'adoption en séance publique à l'Assemblée nationale d'un amendement du député Brahim Hammouche (Mouvement démocrate), ayant reçu un avis de sagesse du rapporteur de la commission et un avis favorable du Gouvernement. Il modifie l'article L. 161-37 du code de la sécurité sociale afin de prévoir que la Haute Autorité de santé (HAS) tient compte des risques de maltraitance dans l'exercice de plusieurs de ses attributions :
- dans l'élaboration des guides de bon usage des soins ou les recommandations de bonne pratique ;
- dans les procédures de certification des établissements de santé ;
- dans le développement de l'évaluation de la qualité de prise en charge sanitaire ;
- dans la diffusion auprès des usagers et de leurs représentants d'une information sur la qualité des prises en charge dans les établissements de santé ;
- dans l'évaluation des établissements et services médico-sociaux (ESMS).
Cette disposition fait suite au rapport de la commission pour la lutte contre la maltraitance et la promotion de la bientraitance remis en janvier 2019 à la ministre des solidarités et de la santé 170 ( * ) .
La prévention de la maltraitance constitue un enjeu majeur que la HAS indique prendre en compte au travers de plusieurs axes d'intervention :
- le dispositif actuel de certification des établissements de santé prévoit, au titre de la thématique 5 « Droit des patients », un critère n° 10 intitulé « Prévention de la maltraitance et promotion de la bientraitance ». L'établissement de santé est ainsi tenu de s'assurer qu'il a mis en oeuvre toutes les mesures pour garantir la prévention de la maltraitance ;
- dans le compte « qualité » que doit renseigner l'établissement, les évènements indésirables liés à la maltraitance font l'objet d'une analyse, pour mettre en place des actions correctives ;
- la prévention de la maltraitance et la promotion de la bientraitance resteront une thématique importante dans la prochaine procédure de certification des établissements de santé actuellement en cours d'élaboration ;
- la prévention de la maltraitance et la promotion de la bientraitance seront un critère d'évaluation des établissements et services sociaux et médico-sociaux dans le cadre de la future procédure d'évaluation de ces structures dont la rédaction devrait être confiée à la HAS par l'article 22 bis du projet de loi ;
- dans le cadre de sa mission générale d'élaboration des recommandations de bonne pratique, la HAS peut élaborer des recommandations en vue de favoriser la bientraitance et prévenir la maltraitance.
II - La position de la commission
La commission a adopté cet article sans modification.
Article 23
(art. L. 4122-3, L. 4124-7, L. 4125-8,
L. 4233-9, L. 4234-3, L. 4234-4,
L. 4234-8 et
L. 4321-19 du code de la santé publique, L. 145-6,
L. 145-6-2, L. 145-7, L. 145-7-1, L. 145-7-4, L. 146-6
et L. 146-7 du code de la sécurité sociale)
Ratification
d'ordonnances et modifications diverses
Objet : Cet article propose de ratifier plus de trente ordonnances portant sur des sujets divers, tout en apportant des ajustements à plusieurs mesures issues de l'une d'entre elles, en date du 16 février 2017, concernant le fonctionnement des ordres des professions de santé et la limite d'âge pour l'accès à certaines fonctions ordinales.
I - Le dispositif proposé
Cet article propose la ratification de trente-et-une ordonnances et apporte des modifications à des dispositions introduites par l'une d'entre elles, portant sur les limites d'âge pour exercer certaines fonctions ordinales.
• Le I ratifie l'ordonnance n° 2017-192 du 16 février 2017 relative à l'adaptation des dispositions législatives relatives aux ordres des professions de santé , prise en application de la loi de modernisation de notre système de santé de janvier 2016 (article 212).
Ce texte a concerné la composition des conseils, la répartition des sièges au sein des différents échelons et les modes d'élection, de manière notamment à simplifier les règles et à permettre l'égal accès des femmes et des hommes aux fonctions, par la mise en place d'un scrutin par binômes. Il a également adapté l'organisation des échelons territoriaux des ordres afin de tirer les conséquences du nouveau périmètre des régions.
Certaines dispositions introduites ou modifiées par cette ordonnance ont été ensuite de nouveau modifiées, parfois seulement de manière ponctuelle voire rédactionnelle, par une autre ordonnance relative au fonctionnement des ordres des professions de santé publiée deux mois plus tard, l'ordonnance n° 2017-644 du 27 avril 2017, dont le Gouvernement a d'ores et déjà proposé la ratification de manière distincte 171 ( * ) .
• Les II à IV modifient certaines dispositions issues de l'ordonnance du 16 février 2017 précitée .
Les 1° et 2° du II visent à rétablir des dispositions annulées par le Conseil d'État dans trois décisions du 25 mai 2018 172 ( * ) , au motif qu'elles n'entraient pas dans le champ de l'habilitation adoptée par le Parlement. Ces dispositions, instaurant un âge limite pour être candidat à une élection ordinale , fixé à « 71 ans révolus », avaient fait l'objet de recours contentieux engagés par les conseils départementaux et régionaux des ordres des médecins, des pharmaciens et des masseurs-kinésithérapeutes.
A l'occasion de l'examen au Sénat du projet de loi de ratification de l'ordonnance du 27 avril 2017, notre collègue Corinne Imbert, rapporteur, avait attiré l'attention sur les « malentendus et divergences d'interprétation » ayant entouré la notion d'âge « révolu ». En séance publique, la ministre en charge de la santé avait indiqué qu'une clarification serait apportée après l'analyse juridique définitive du Conseil d'État.
Les dispositions rétablies aux articles L. 4125-8 (1°) et L. 4233-9 (2°) du code de la santé publique, concernant, respectivement, les ordres des professions médicales 173 ( * ) (médecins, chirurgiens-dentistes, sages-femmes) et l'ordre des pharmaciens, ne font plus mention à un âge « révolu », ce qui permet de clarifier la condition d'âge pour se porter candidat au sein d'un conseil ou d'une chambre disciplinaire (en l'occurrence avoir moins de 71 ans à la date de clôture de réception des déclarations de candidature).
Le 3° du II rétablit des dispositions également annulées par le Conseil d'État dans l'une des décisions précitées : il s'agit de rendre applicables aux masseurs-kinésithérapeutes plusieurs dispositions relatives aux ordres des professions médicales, dont celle - contestée - fixant l'âge limite pour se porter candidat à une élection ordinale et d'autres références indûment annulées à cette occasion.
Le III fixe l'entrée en vigueur de ces dispositions aux prochains renouvellements des conseils de l'ordre pour lesquels les déclarations de candidature seront ouvertes à compter du 1 er novembre 2019.
Les 4° à 7° du II modifient, par coordination , plusieurs dispositions relatives à la limite d'âge - en l'occurrence 77 ans - pour exercer les fonctions de président ou de président suppléant de chambre disciplinaire , dévolues à des membres du Conseil d'État, pour en clarifier de même la portée en supprimant la notion d'âge « révolu », source d'ambigüité.
À l'occasion de la ratification de l'ordonnance du 27 avril 2017, le Gouvernement avait proposé, afin de disposer de plus de souplesse dans les nombreuses désignations qu'il revient au Conseil d'État d'opérer, de ne plus fixer l'âge limite en référence à l'âge du magistrat au moment de la nomination, soit 71 ans révolus comme pour les candidats aux élections ordinales, afin de rendre possible la nomination de magistrats plus âgés qui n'iraient donc pas jusqu'au terme de leur mandat de six ans.
Le IV modifie de même, par coordination , plusieurs articles du code de la sécurité sociale sur la limite d'âge pour exercer les fonctions de président ou de président suppléant d'une section des assurances sociales d'une chambre disciplinaire ordinale.
• Le V prévoit la ratification de trente autres ordonnances (voir tableau ci-après) , pour la plupart prises sur le fondement de la loi de modernisation de notre système de santé de janvier 2016.
II - Les modifications adoptées par l'Assemblée nationale
L'Assemblée nationale a complété la rédaction de cet article sur plusieurs points :
- afin d'ajouter des précisions concernant la tenue du tableau de l'ordre des pharmaciens ( 1° bis du II ) et améliorer la compréhension des pharmaciens quant aux démarches à accomplir auprès de leur ordre ( amendement de membres du groupe UDI, Agir et Indépendants adopté en séance avec l'avis favorable du Gouvernement) ;
- afin de rectifier plusieurs dispositions issues de l'ordonnance n° 2017-49 du 19 janvier 2017 relative aux avantages offerts par les personnes fabriquant ou commercialisant des produits de santé ( III bis ), dont il était prévu la ratification « sèche », dans le but de :
. conférer aux enquêteurs de la direction générale de la concurrence, de la consommation et de la répression des fraudes (DGCCRF) les compétences pour effectuer des opérations de visite et saisie, sous réserve de l'accord du juge des libertés et de la détention, et la possibilité d'être saisis sur commission rogatoire par un juge d'instruction ( amendement du Gouvernement adopté en commission) ;
. réintroduire dans le champ de la loi « anti-cadeaux » les produits de nutrition clinique remboursés par la sécurité sociale ( amendement de membres du groupe La République En Marche adopté en séance avec l'avis favorable de la commission et du Gouvernement) ;
. interdire l'offre de tout avantage aux étudiants en santé pour mettre un terme à des pratiques d'influence qui perdurent dans les lieux de formation ( amendement du Gouvernement adopté en séance) ;
- pour lever une ambiguïté sur le droit applicable aux recherches autorisées ou déclarées antérieurement à l'ordonnance n° 2016?800 du 16 juin 2016 relative aux recherches impliquant la personne humaine ( IV bis ) dont il était également prévu la ratification « sèche » ( amendement de membres du groupe du Mouvement démocrate adopté en commission et précisé en séance par amendement du Gouvernement) ;
- pour ratifier trois ordonnances supplémentaires prises sur le fondement de la loi de modernisation de notre système de santé de 2016 : les ordonnances n° 2016-623 du 19 mai 2016 portant transposition de la directive 2014/40/UE sur la fabrication, la présentation et la vente des produits du tabac et des produits connexes, n° 2016-1406 du 20 octobre 2016 portant adaptation et simplification de la législation relative à l'Établissement français du sang et aux activités liées à la transfusion sanguine et n° 2017-30 du 12 janvier 2017 relative à l'égal accès des femmes et des hommes au sein des conseils d'administration et des conseils de surveillance des établissements et organismes mentionnés aux articles L. 1142-22, L. 1222-1, L. 1413-1, L. 1418-1, L. 1431-1 et L. 5311-1 du code de la santé publique ( amendement du Gouvernement adopté en commission) ;
- pour supprimer, parallèlement, de la liste des ordonnances à ratifier trois d'entre elles déjà ratifiées par la loi n° 2017-256 du 28 février 2017 de programmation relative à l'égalité réelle outre-mer 174 ( * ) ou dont la ratification est prévue par l'article 71 du projet de loi relatif à la croissance et la transformation des entreprises 175 ( * ) (amendement du rapporteur Thomas Mesnier adopté en commission).
L'Assemblée nationale a adopté cet article ainsi modifié.
III - La position de la commission
D'une manière générale, la commission avait regretté, lors de l'examen du projet de loi de modernisation de notre système de santé, le renvoi massif aux ordonnances : trente-trois ordonnances ont été prises sur le fondement de ce texte.
La ratification « en bloc » dans le cadre du présent projet de loi d'une trentaine d'ordonnance, pour la plupart prises sur le fondement de cette loi, prive le Parlement de la capacité à réellement approfondir l'ensemble des sujets abordés par ces textes. Il faut souhaiter que la même méthode ne soit pas retenue pour l'examen des ordonnances prévues par ce projet de loi.
À cet égard, les deux ordonnances relatives au fonctionnement des ordres des professions de santé publiées en 2017 à deux mois d'intervalle et dont les rédactions se superposent sur plusieurs points auraient mérité, dans un objectif de cohérence et de clarté des débats, de faire l'objet d'un examen conjoint, comme votre commission l'avait souligné à l'occasion de la discussion d'un projet de loi de ratification d'un seul de ces textes 176 ( * ) . Néanmoins, les clarifications apportées par le présent article répondent à des difficultés soulignées alors par la commission.
Sur ce même sujet, la commission a adopté plusieurs modifications concernant les ordres des professions de santé :
- afin d' ajuster le système d'élections des conseillers ordinaux des masseurs-kinésithérapeutes par binômes paritaires ; la dérogation prévue par l'ordonnance du 16 février 2017 n'a pas pris en compte le fonctionnement des élections différencié par collège selon le mode d'exercice salarié ou libéral, ce qui a posé des difficultés pratiques dans cette profession ( amendement COM-270 du rapporteur) ;
- afin d'opérer des rééquilibrages régionaux dans la composition du conseil national de l'ordre des chirurgiens-dentistes , en portant le nombre de ses membres de 22 à 24 ( amendement COM-91 de Jean-Paul Prince) ;
- afin d'expliciter les missions des ordres des pédicures-podologues et des masseurs-kinésithérapeutes en matière de promotion de la qualité des soins , par symétrie avec les dispositions prévues par exemple pour l'ordre des infirmiers ( amendement COM-335 du rapporteur).
La commission a enfin adopté les amendements COM-212 et COM-213 présentés par Dominique Théophile et les membres du groupe La République En Marche tendant à préciser des dispositions introduites à l'Assemblée nationale relatives au dispositif dit « anti-cadeaux » .
La commission a adopté cet article ainsi modifié.
Article 24
(art. L. 1453-1 du code de la santé
publique)
Encadrement des pratiques commerciales des entreprises
du champ
sanitaire au travers des « influenceurs »
Objet : Cet article, inséré par l'Assemblée nationale, vise à imposer aux entreprises du champ sanitaire de rendre publics les avantages offerts aux personnes qui, dans les médias ou sur les réseaux sociaux, présentent des produits de santé de manière à influencer le public.
I - Le dispositif adopté par l'Assemblée nationale
L'article 24, introduit en séance publique par amendement du Gouvernement avec l'avis favorable de la commission, modifie l'article L. 1453-1 du code de la santé publique afin d'imposer aux entreprises du champ sanitaire de rendre publique l'existence d'avantages offerts aux « influenceurs ». Ces derniers seraient désormais définis dans la loi comme « les personnes qui, dans les médias ou sur les réseaux sociaux, présentent un ou plusieurs produits de santé de manière à influencer le public ».
Il peut s'agir, entre autres, de personnalités qui jouissent d'une audience importante pour un certain nombre de sujets sur les réseaux sociaux, tels que la chaîne YouTube®, l'application Instagram® ou encore des blogs, et peuvent faire la promotion de produits. Ces « key opinion leaders » (grands leaders d'opinion), selon l'expression consacrée, ne sont pas tenus de déclarer leurs liens d'intérêt lorsque les avantages ou rémunérations qu'ils perçoivent n'entrent pas dans le champ de l'exercice habituel de leur profession.
Lors de la présentation de son amendement, le Gouvernement a rappelé que les entreprises du champ sanitaire, notamment les industriels, ont d'ores et déjà l'obligation de publier dans la base de données publique « Transparence Santé » la nature et le montant des avantages qu'elles versent notamment aux professionnels et aux établissements de santé. La nouvelle disposition envisagée permettrait d'étendre cette obligation aux avantages versés aux « influenceurs ».
II - La position de la commission
Cet article tient compte des préconisations du rapport de septembre 2018 de la mission « Information et médicament » 177 ( * ) en faveur d'un renforcement de la transparence et de l'information sur les produits de santé.
La commission a adopté cet article sans modification.
Article 25
(art. L. 4123-14 du code de la santé
publique)
Co-présidence des réunions communes
des deux
conseils départementaux des sages-femmes et médecins
Objet : Cet article, inséré par l'Assemblée nationale, prévoit une co-présidence des réunions communes des conseils départementaux des sages-femmes et des médecins.
I - Le dispositif proposé par l'Assemblée nationale
Cet article a été introduit en séance publique, avec l'avis favorable de la commission et du Gouvernement, à l'initiative de la députée Bérengère Poletti et de plusieurs membres du groupe Les Républicains.
Il modifie l'article L. 4123-14 du code de la santé publique pour prévoir que lorsque les deux conseils départementaux des médecins et des sages-femmes tiennent des réunions communes, celles-ci sont placées « sous la coprésidence du président du conseil départemental de l'ordre des médecins et de la présidente du conseil départemental de l'ordre des sages-femmes » , et non plus présidées par le seul président du conseil de l'ordre des médecins.
II - La position de la commission
L'évolution proposée est parfaitement opportune.
En dépit de la forte féminisation de la profession de sage-femme, la rédaction de cet article doit être cependant ajustée pour prévoir le cas où conseil serait présidé par un homme. La commission a par ailleurs harmonisé sur ce même modèle de présidence conjointe la tenue des réunions prévues par le code de la santé publique, à l'article L. 4123-13, entre les conseils départementaux des médecins et des chirurgiens-dentistes ( amendement COM-271 du rapporteur).
La commission a adopté cet article ainsi modifié.
Article 26
Rapport sur les perspectives de créer aux Antilles
une faculté de médecine de plein exercice
Objet : Cet article, inséré par l'Assemblée nationale, vise à demander au Gouvernement un rapport sur les perspectives de créer aux Antilles une faculté de médecine de plein exercice.
I - Le dispositif adopté par l'Assemblée nationale
Le présent article résulte de quatre amendements identiques adoptés en séance publique par l'Assemblée nationale sur la proposition de Ramlati Ali, Justine Benin, Ericka Bareigts, Huguette Bello et plusieurs de leurs collègues ultramarins.
Selon les signataires de ces amendements, le développement aux Antilles d'une faculté de médecine de plein exercice, trilingue en français, anglais et espagnol, permettrait de faire rayonner la culture médicale française dans les Caraïbes et de renforcer la coopération avec les autres îles de l'arc caribéen afin :
- d'une part, d'assurer un niveau d'activité suffisant aux praticiens et chirurgiens qui ne développent ou ne conservent leur savoir-faire qu'en pratiquant un seuil minimum d'actes ;
- d'autre part, d'accueillir davantage de patients étrangers afin d'augmenter les recettes des CHU de la Martinique et de la Guadeloupe.
Une faculté de médecine des Antilles et de la Guyane existe depuis 1988 au sein de l'Université des Antilles. Elle propose un premier cycle d'études médicales - sur le site de la Guadeloupe - ainsi qu'un troisième cycle pour une partie des spécialités, mais ses étudiants doivent partir en métropole à partir de la quatrième année afin de poursuivre leur parcours au sein d'universités partenaires (notamment Toulouse, Montpellier, Bordeaux, Paris, Strasbourg et Nantes). Ceci ne les incite pas à revenir exercer dans leur département d'origine.
Les amendements initiaux tendaient à demander au Gouvernement de présenter les perspectives de création d'une telle faculté dans un rapport dans un délai de six mois. Un sous-amendement du rapporteur a porté à douze mois le délai de remise du rapport, avec l'avis favorable du Gouvernement.
II - La position de la commission
Lors de la séance de questions d'actualité au Gouvernement du 30 avril 2019 au Sénat, la ministre de l'enseignement supérieur, répondant à notre collègue Dominique Théophile, a indiqué que le Gouvernement s'était saisi de ce sujet et qu'une mission était actuellement conduite auprès de l'Université des Antilles, le plus important étant de s'assurer de la présence sur le territoire de terrains de stage suffisants pour proposer une formation complète 178 ( * ) .
Selon la direction générale de l'enseignement supérieur et de l'insertion professionnelle (DGESIP), la création d'un deuxième cycle ne peut s'envisager que dans le cadre d'une parfaite coopération entre les deux sites de l'Université des Antilles, dont la masse critique d'enseignants, de terrains de stage et de maîtres de stage ne peut en aucun cas être suffisante isolément. En tout état de cause, si des créations de postes hospitalo-universitaires seront a priori nécessaires, une réflexion plus globale sur le modèle d'une telle faculté, son rôle vis-à-vis de l'ensemble des partenaires caribéens et sa place dans l'attractivité internationale de la France doit être menée et peut conduire à des propositions innovantes.
La possibilité d'un partenariat d'échange avec Cuba, qui permettrait à des étudiants en médecine cubains d'effectuer leur dernière année d'études aux Antilles, pourrait être examinée dans ce cadre, comme l'a indiqué la ministre des solidarités et de la santé lors de son audition du 14 mai 2019 au Sénat.
Le moment est donc opportun pour conduire cette réflexion très attendue. Toutefois, le Gouvernement ayant déjà engagé des travaux en ce sens, il n'est pas utile d'inscrire une demande de rapport dans la loi . Votre commission, qui sera vigilante sur les suites données à cette question par le Gouvernement, a donc adopté à l'initiative du rapporteur un amendement COM-336 de suppression d'article .
La commission a supprimé cet article.
Article 27
Rapport sur l'accès effectif à l'IVG
Objet : Cet article, inséré par l'Assemblée nationale, prévoit la remise par le Gouvernement au Parlement d'un rapport sur l'accès effectif à l'interruption volontaire de grossesse.
I - Le dispositif adopté par l'Assemblée nationale
Cet article, introduit en séance publique à l'Assemblée nationale par un amendement de la députée Marie-Pierre Rixain (La République En Marche) avec les avis favorables de la commission et du Gouvernement, prévoit la remise par le Gouvernement au Parlement, dans un délai de six mois à compter de la promulgation de la loi, d'un rapport sur l'accès effectif à l'interruption volontaire de grossesse (IVG) et les difficultés d'accès à l'IVG dans les territoires, dont les refus de certains praticiens de pratiquer une IVG.
II - La position de la commission
Le Haut Conseil à l'égalité entre les femmes et les hommes a déjà publié en septembre et novembre 2013 un rapport sur l'accès à l'IVG, comportant deux volets : l'un sur l'information sur l'avortement sur Internet, l'autre sur l'accès à l'IVG dans les territoires. Ce rapport examine les obstacles aux parcours de soins et les refus de prise en charge, notamment sur le fondement de la clause de conscience des praticiens.
L'inspection générale des affaires sociales (Igas) a en outre publié une série de cinq rapports sur l'évaluation de la loi du 4 juillet 2001 sur l'IVG et la contraception. Ces rapports examinent les questions de l'évaluation des politiques de prévention des grossesses non désirées et de la prise en charge des IVG.
La demande de rapport prévue par l'article 27 n'apparaît donc pas nécessaire. La commission a donc adopté l' amendement COM-272 de son rapporteur, de suppression de l'article.
La commission a supprimé cet article.
EXAMEN EN COMMISSION
___________
I. AUDITION DES MINISTRES
Réunie le mardi 14 mai 2019, sous la présidence de M. Alain Milon, président, la commission des affaires sociales procède à l'audition de Mmes Agnès Buzyn, ministre des solidarités et de la santé, et Frédérique Vidal, ministre de l'enseignement supérieur, de la recherche et de l'innovation, sur le projet de loi n° 404 (2018-2019), adopté par l'Assemblée nationale après engagement de la procédure accélérée, relatif à l'organisation et à la transformation du système de santé.
M. Alain Milon , président, rapporteur . - Nous entendons cet après-midi Mmes Agnès Buzyn, ministre des solidarités et de la santé, et Frédérique Vidal, ministre de l'enseignement supérieur, de la recherche et de l'innovation, sur le projet de loi, adopté par l'Assemblée nationale après engagement de la procédure accélérée, relatif à l'organisation et à la transformation du système de santé.
Nous accueillons également l'un des deux rapporteurs pour avis sur ce texte, Jean-François Longeot, pour la commission du développement durable, notre collègue Laurent Laffon de la commission de la culture étant retenu en séance publique par le texte sur l'école.
Comme les précédents textes relatifs à la santé, qu'il s'agisse de la loi portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires (loi HPST), ou plus récemment de la loi de modernisation de notre système de santé, ce projet de loi suscite beaucoup d'attentes de la part de l'ensemble des acteurs du système de santé.
De la part des patients, cette attente est sans doute encore plus forte que pour les textes précédents, tant les questions de santé participent au sentiment d'abandon ressenti dans certains territoires ou par une partie de la population.
Comme pour l'école, il y a un besoin fortement exprimé de plus d'efficacité, de plus d'équité et de plus de transparence. Si ce constat est partagé, les avis divergent sur la façon d'y répondre. Or, sur ces réponses, le texte reste ouvert.
Sur la réforme des études de santé, ce sont les décrets qui donneront véritablement le ton de la réforme au-delà de la seule annonce de la suppression du numerus clausus qui fera sans doute bien des déçus. Sur l'organisation du système de soins, ce seront les ordonnances.
Aussi, mesdames les ministres, pour donner corps à ce que sera cette nouvelle réforme, il vous faut préciser ce qu'en sera le contenu, au-delà du texte aujourd'hui soumis à notre examen.
Mme Agnès Buzyn, ministre des solidarités et de la santé . - Le projet de loi relatif à l'organisation et à la transformation du système de santé s'inscrit dans le cadre d'une réforme plus globale visant à restructurer notre système de santé. Je mesure évidemment les attentes, qui sont nombreuses. La stratégie globale que nous proposons doit transformer les modes d'organisation, les modes de financement, la formation et les conditions d'exercice des professionnels, afin de garantir et d'améliorer l'accès à des soins de qualité pour tous et dans tous les territoires.
S'il demeure, par bien des aspects, synonyme d'excellence, notre système de santé est confronté à des défis structurels qui nécessitent une évolution profonde. J'entends les patients qui font mention de délais d'attente pour obtenir un rendez-vous, de difficultés d'accès à un médecin traitant ou même aux soins dans certains territoires.
J'entends également les professionnels de santé qui font état de la lourdeur des charges administratives, de la multiplication, parfois non pertinente, de certains actes, du manque de temps dédié à la personne malade, de la faiblesse des évolutions professionnelles ou du manque de reconnaissance de leur implication dans leurs évaluations.
Enfin, j'ai pu constater que notre organisation et nos modes de financement ne valorisent ni la pertinence et la qualité des pratiques ni la coopération entre les acteurs de santé. Nous sommes face à un système de soins trop cloisonné entre ville, hôpital et médico-social, entre public et privé. Nous sommes face à un système qui ne permet pas la fluidité des parcours, la coordination entre professionnels, la qualité et la prévention. Notre stratégie s'articule donc en trois axes : offrir une meilleure qualité des prises en charge en plaçant l'usager au coeur du dispositif, permettre une offre mieux structurée pour renforcer l'accès aux soins par un maillage territorial de proximité et repenser les métiers, les modes d'exercice, les pratiques professionnelles pour être en phase avec les besoins de santé de nos concitoyens et avec les attentes des professionnels.
Néanmoins, je le redis, notre action ne se réduit pas à ce seul projet de loi. Celui-ci sera complété d'une réforme profonde du mode de financement s'appuyant sur le rapport de la mission de Jean-Marc Aubert, qui est le directeur de la recherche, des études, de l'évaluation et des statistiques de mon ministère. D'autres leviers réglementaires, conventionnels ou financiers, mais aussi d'animation territoriale et d'appui aux acteurs, viendront prolonger la loi, comme la mise en place de 400 postes de médecins généralistes salariés dans les territoires les plus en difficulté.
Nous déployons, en parallèle de la loi, les assistants médicaux, qui devraient permettre de dégager rapidement du temps médical pour que les médecins puissent soigner un plus grand nombre de patients et mieux les accompagner.
En matière d'organisation, je pense aussi au développement des communautés professionnelles territoriales de santé, qui permettront une meilleure coordination de tous les professionnels de santé sur un territoire pour améliorer l'accès aux soins de la population.
Avant de m'exprimer sur le contenu du projet de loi, je voudrais également dire quelques mots des ordonnances dont je sais qu'elles peuvent susciter quelques interrogations, voire de l'agacement. En raison du calendrier, un certain nombre de modifications législatives prennent la forme d'habilitation à légiférer par voie d'ordonnances. Ces ordonnances doivent permettre de construire, avec l'ensemble des acteurs, un modèle robuste et durable. C'est donc un choix assumé par le Gouvernement, qui veut disposer de temps pour la concertation et mener une réforme dont notre système a fondamentalement besoin.
Comme je m'y étais engagée, l'avancée de ces concertations permet au Gouvernement de soumettre à l'examen de votre commission un amendement transcrivant dans le projet de loi les missions des hôpitaux de proximité. Ce thème devait initialement être défini par des ordonnances. Nous avons également inscrit dans le projet de loi le point relatif à l'Agence régionale de santé de Mayotte, qui devait également relever d'une ordonnance.
Je tiendrai un autre engagement, celui d'associer étroitement les parlementaires. J'ai exprimé, en effet, le souhait de présenter devant les commissions des affaires sociales du Sénat et de l'Assemblée nationale chacune des ordonnances avant la discussion du projet de loi de ratification. De même, nous réaliserons une étude d'impact pour que les parlementaires puissent être éclairés sur les conséquences des mesures retenues.
Le projet de loi initial comprenait 23 articles ; il a été complété par le travail parlementaire. Je concentrerai mes propos sur certaines dispositions. Le titre II devra structurer les collectifs de soins de proximité dans les territoires ; y figurent les projets territoriaux de santé, qui doivent aider à mettre en cohérence toutes les initiatives de l'ensemble des acteurs du territoire, les élus et les usagers.
Ces projets territoriaux formalisent notre volonté de décloisonnement qui est l'essence même de la stratégie Ma santé 2022. Le statut des hôpitaux de proximité sera revisité pour être mieux adapté aux soins du quotidien, afin qu'ils soient davantage ouverts sur la ville et le médico-social. Leurs missions ont pu être inscrites dans la loi qui vous est présentée et sont donc discutées au Parlement, tandis que les modalités de financement seront définies par les prochains projets de loi de financement de la sécurité sociale. L'ordonnance ne traitera donc que de la gouvernance.
Le projet de loi et la stratégie d'ensemble visent par ailleurs à soutenir une offre hospitalière de proximité, qui constitue un pilier de l'offre de soins de premier recours dans les territoires. À ce titre, un amendement du Gouvernement a ouvert la possibilité, sur autorisation expresse du directeur général de l'agence régionale de santé (ARS), que des hôpitaux de proximité pratiquent certains actes opératoires ciblés, dont la liste serait validée par la Haute Autorité de santé (HAS). Il pourrait notamment s'agir d'interventions n'imposant pas nécessairement le recours à une anesthésie générale ou loco-régionale, comme la chirurgie de la cataracte, l'IVG instrumentale ou le traitement de certaines lésions du col de l'utérus. Par ailleurs, en cohérence avec ces enjeux, nous souhaitons conduire la réforme des autorisations des activités pour qu'elles puissent accompagner la gradation des soins, qui est, de fait, inscrite dans la loi, dans une recherche de qualité, de sécurité et de pertinence des prises en charge.
Un chapitre sera consacré à l'acte 2 des groupements hospitaliers de territoire. Le projet médical doit désormais être le centre de gravité de ces groupements.
Je veux évoquer un sujet qui a fait débat et qui suscite légitimement de l'émotion : les certificats de décès. Nous sommes conscients que la situation actuelle n'est pas satisfaisante, même si des efforts, notamment financiers, ont été faits en direction des médecins libéraux. Le Gouvernement a donné un avis favorable à un amendement visant à faire établir ces certificats par des internes et par des médecins retraités. La discussion ne semble toutefois pas close.
Dernier pivot du projet de loi, l'innovation et le numérique : l'ambition est de donner à la France les moyens d'être en pointe sur ces sujets avec la création du health data hub et de l'espace numérique en santé, que les députés ont souhaité rendre automatique, sauf opposition du titulaire ou de son représentant légal, dès l'attribution d'un numéro d'inscription au répertoire national d'identification des personnes physiques, pour tous ceux qui naîtront à compter du 1 er janvier 2022. La dématérialisation des pratiques passera aussi par le renforcement des activités de télésanté. Le télésoin sera créé, pendant que la télémédecine pour les paramédicaux et les pharmaciens, qui permettra la réalisation de certains actes à distance par voie dématérialisée, sera possible, en orthophonie par exemple. La gestion des ressources humaines médicales sera mutualisée et la gouvernance médicale sera adaptée et renforcée en conséquence dans les établissements de santé.
Un nouvel article du projet de loi, introduit à l'Assemblée nationale, offre la possibilité aux professionnels paramédicaux de la filière de la rééducation de cumuler une activité mixte, c'est-à-dire libérale en ville, avec une activité publique à l'hôpital, de façon à rendre ces carrières plus attractives.
Plus largement, l'examen à l'Assemblée nationale a conduit à modifier le périmètre de compétence de certaines professions de santé : je pense en particulier à la délivrance par les pharmaciens de médicaments sous prescription médicale obligatoire ou à la possibilité donnée aux infirmiers d'adapter des prescriptions ou de prescrire certains produits en vente libre.
Une proposition de la mission d'information sur les pénuries de médicaments et de vaccins a également été traduite dans la loi, puisque le texte prévoit désormais la substitution par le pharmacien d'officine d'un médicament d'intérêt thérapeutique majeur en cas de rupture d'approvisionnement.
Enfin, et il s'agit d'un objectif transverse à toutes les politiques publiques, diverses mesures de simplification, d'harmonisation et de sécurisation juridique sont regroupées dans les titres 4 et 5 du projet de loi.
J'aimerais conclure sur la place des élus, notamment locaux. La politique que nous conduisons dans le champ de la santé ne peut se faire sans nouer une relation de confiance durable avec les élus. Aussi, le projet de loi a été amendé pour prévoir la reconnaissance de la promotion de la santé comme compétence partagée des collectivités territoriales avec l'État.
Il prévoit également l'association des collectivités territoriales à la mise en oeuvre de la politique de santé ; la présence de parlementaires au conseil territorial de santé ; une présentation aux élus par le directeur général de l'ARS de la mise en oeuvre de la politique de santé sur le territoire ou le département, notamment en matière d'accès aux soins et d'évolution de l'offre en santé ; enfin, la participation de parlementaires au conseil de surveillance des agences régionales de santé.
Pour construire le système de santé de demain, nous misons sur des initiatives des territoires, le décloisonnement et les coopérations. Il n'y aura pas de décision imposée d'en haut.
Mme Frédérique Vidal, ministre de l'enseignement supérieur, de la recherche et de l'innovation . - La question de la formation, tout particulièrement celle des futurs médecins, est aussi au coeur de ce projet de loi. Depuis trop longtemps, nous nous désolons de voir chaque année plus de 7 étudiants sur 10 inscrits en première année commune aux études de santé (Paces) échouer en raison du numerus clausus et nous regrettons collectivement le caractère univoque des études de médecine.
L'objectif du titre I er est donc de transformer notre système de santé, avec une évolution radicale de la manière dont nous envisageons la formation des soignants, notamment des médecins. Cette question fait l'objet des articles 1 er et 2 du projet de loi. Il s'agit de diversifier les profils des futurs médecins, d'offrir une pluralité de voies d'accès à l'étude de la médecine, de casser les logiques tubulaires qui contribuent à rigidifier notre système de soins, et de faire en sorte que les étudiants en santé se sentent plus à l'aise dans leurs études - d'abord parce que nous le leur devons, mais aussi parce que nous le devons à leurs futurs patients qu'ils ne soigneront bien que si eux-mêmes vont bien.
L'ensemble de ces questions ne pourra pas être exclusivement traité par la loi. Une large concertation se poursuit, notamment autour du nouveau parcours des études en santé, mais notre engagement est de dessiner avec vous le cadre législatif qui permettra aux acteurs universitaires, aux étudiants, à tous les acteurs du système de santé qui concourent à la formation, de faire vivre des cursus plus ouverts et plus diversifiés.
L'article 1 er porte sur la transformation de l'accès aux études de médecine. Pendant très longtemps et souvent à juste titre, le débat s'est focalisé sur la question du nombre de médecins formés, au-delà du gâchis de ce système de la Paces qui a contribué, par sa rigidité, à l'émergence d'iniquités territoriales parfois profondes. Les antennes Paces, créées ces dernières années, ainsi que les expérimentations ont montré qu'il était possible de rétablir un minimum de cohésion territoriale, même si évidemment ces expérimentations étaient trop peu nombreuses pour répondre aux besoins de notre système de soins dans les prochaines années. Si le seul enjeu de l'article 1 er était d'augmenter le nombre de médecins à former, un simple relèvement du numerus clausus aurait été suffisant. Mais, avec cet article, il s'agit d'aller au-delà de l'augmentation du nombre de futurs professionnels formés. Nous en attendons une réelle diversification des profils des étudiants, au travers notamment de la prise en compte effective des différents parcours pour enrichir la formation des médecins, avec des apports venus aussi bien des sciences « dures » que des sciences sociales.
Nous savons que la demande de soins évoluera fortement dans les prochaines années. Certains patients auront besoin de professionnels maniant des compétences techniques nouvelles liées, par exemple, à l'intelligence artificielle ; de nombreux professionnels devront se coordonner pour une approche globale, biologique, psychologique et sociale, autour d'un patient ayant des difficultés multiples, mais souhaitant néanmoins vivre dans son environnement et rester acteur de sa santé. Les biotechnologies continueront à se développer. Les terrains d'exercice de la médecine et les pratiques vont probablement être profondément modifiés. Les études de médecine, de pharmacie, d'odontologie et de maïeutique doivent intégrer ces différentes demandes.
Concrètement, cela signifie que, dans chaque université, plusieurs voies permettront de candidater pour les filières de santé. Ces différentes voies pourront être constituées d'enseignements majoritairement axés sur la santé mais permettant néanmoins de poursuivre dans d'autres cursus, ou bien d'enseignements centrés sur d'autres disciplines mais comprenant des enseignements en santé. La nouveauté, c'est que l'ensemble de cet accès pourra être proposé dans des universités qui ont bien sûr des facultés de santé, mais aussi dans d'autres qui n'en ont pas et qui sont fréquemment dans des zones sous-denses en médecins.
Le système demeurera sélectif, ce qui est essentiel pour garantir la qualité des médecins qui seront formés, mais ces viviers diversifiés et la possibilité de faire une partie de sa formation de troisième cycle au plus proche des territoires permettront aussi de répondre à cette question de désertification médicale.
Notre ambition est de concilier exigence, bienveillance et ouverture. Aujourd'hui, les études de médecine sont souvent un parcours d'obstacles qui ne convient qu'à un « type » d'intelligence : l'étudiant sélectionné sur des QCM en Paces qui accède à telle ou telle spécialité en fonction de sa capacité à mémoriser une grande quantité d'informations et à cocher des cases. Les qualités de synthèse, la décision en situation d'incertitude, ou plus simplement la capacité à conduire un entretien ou un examen clinique sont finalement peu évaluées, et ne comptent pas pour les étudiants, pas plus que le fait de s'être impliqué dans un travail de recherche ou d'avoir eu une expérience internationale.
Les étudiants et les jeunes médecins ne veulent plus de ce modèle dans lequel le bachotage intensif leur fait parfois perdre le sens même de ce qui les avait conduits à s'engager dans cette voie. Avec l'article 2, nous vous proposons de mettre fin à cette situation en diversifiant les critères d'évaluation des étudiants et en construisant des parcours multiples en perspective de l'internat de troisième cycle. Les débats en séance à l'Assemblée nationale ont permis d'intégrer deux voies complémentaires, sur l'initiative de Stéphanie Rist.
Le Gouvernement souhaite ouvrir à l'article 1 er une fenêtre d'expérimentation pour rapprocher les formations paramédicales de la formation médicale universitaire classique, en proposant aux établissements qui le souhaiteront des formats de cours communs et des parcours plus transversaux qui permettront d'aller ensuite vers une spécialisation progressive dans un métier de la santé et la création d'une réelle culture commune.
Cette diversification des parcours et des formats pédagogiques va de pair avec les dispositions des articles 2 bis et 2 ter. L'article 2 bis permettra de réviser globalement notre définition des études de médecine pour mieux y associer les patients mais également d'engager une diversification réelle des terrains de stage dans tous les territoires, et notamment dans les zones sous-denses. Le Gouvernement mettra à jour toutes les dispositions réglementaires à cette fin, sous le contrôle du Parlement, qui y sera naturellement associé.
L'objectif de cette diversification de terrains de stage est de permettre à tous les étudiants de profiter d'une formation de qualité, et ce sur l'ensemble des territoires. C'est aussi évidemment un enjeu de cohésion territoriale.
Je voudrais aussi évoquer la principale question : en quoi cette réforme permettra-t-elle de régler le problème des zones dans lesquelles il manque des professionnels de santé ? Nous devons aborder cette question sous l'angle de la formation. Il faut de 9 à 15 ans pour former un médecin, et les difficultés actuelles sont le résultat de décisions prises dans les années 1990 et 2000. Il faudra du temps pour corriger cela : on ne peut pas décider que, dès demain, le nombre de médecins diplômés augmentera miraculeusement.
Mais nous pouvons en revanche améliorer tout de suite l'accès aux soins par un ensemble de mesures, notamment celles présentées par Agnès Buzyn : des formations nouvelles, comme celle d'infirmier en pratique avancée, ouverte dès la rentrée 2018, qui permettent des organisations différentes en libérant du temps médical disponible et en assurant différemment et mieux la prise en charge des maladies chroniques.
La formation des médecins est un vecteur d'évolutions structurelles de long terme de notre système de santé. C'est pourquoi elle est abordée dans ses articles 1 er et 2. La transformation à la fois de l'accès au premier cycle et de l'accès à l'internat ne permettra pas, à elle seule, de résoudre toutes les difficultés accumulées ces dernières décennies, mais constitue néanmoins la condition nécessaire pour nous projeter dans l'avenir et construire un système adapté à nos besoins.
M. Alain Milon , rapporteur . - Madame Vidal, la mise en oeuvre de l'article premier va nécessiter un renforcement considérable des moyens des universités, notamment pour les examens oraux, l'accompagnement vers la réorientation et l'augmentation potentielle du nombre d'étudiants. À combien estimez-vous ces besoins ? Quelles mesures prévoyez-vous pour l'application de la réforme en 2020 ?
Madame Buzyn, la gouvernance éclatée de notre système de santé est-elle adaptée aux enjeux de sa transformation, notamment selon la logique de décloisonnement que vous entendez promouvoir ? Quelles sont vos réflexions sur ces questions au niveau national, régional et local ?
La présentation qui a été faite de l'article premier me semble en partie trompeuse : l'accent mis sur la suppression du numerus clausus a pu laisser croire à la population que de très nombreux médecins seraient formés dès demain ; or le mécanisme restera sélectif et les capacités de formation ne sont pas extensibles.
Comment les futurs étudiants seront-ils informés de la nouvelle logique pour ne pas faire trop de déçus ? Le numerus clausus a déjà été fortement desserré au cours des dernières années : comment souhaitez-vous voir évoluer le nombre de médecins formés au cours des dix prochaines années ?
Par quelle stratégie pensez-vous passer de 243 établissements labellisés « hôpital de proximité » à 500 ou 600 d'ici trois ans, suivant l'objectif affiché par le plan « Ma santé 2022 » ? Quels seront les moyens dédiés pour garantir l'attractivité de ces établissements, et au-delà de la participation à la gouvernance des hôpitaux de proximité, comment entendez-vous assurer la nécessaire articulation avec les soins de ville, eux-mêmes en voie de restructuration ? Comment la singularité de cette organisation et de cette gouvernance sera-t-elle préservée dans les cadres des GHT, dans lesquels ils seront intégrés selon l'article 10 ?
M. Jean-François Longeot , rapporteur pour avis de la commission de l'aménagement du territoire et du développement durable . - La commission de l'aménagement du territoire et du développement durable, travaille depuis de nombreuses années sur la problématique des inégalités territoriales dans l'accès aux soins. En ma qualité de coprésident du groupe de travail « déserts médicaux » de notre commission et dans le prolongement du rapport qui m'avait été confié en 2016, j'ai été désigné rapporteur pour avis sur ce projet de loi.
Madame Buzyn, vous indiquez prendre le problème des déserts médicaux à bras-le-corps ; comment améliorerez-vous la répartition territoriale des futurs diplômés, en particulier dans les zones sous-denses, alors que nous assistons à une crise des vocations pour les territoires ruraux et que nous manquons de maîtres de stage ? La suppression du numerus clausus n'y changera rien. Les pratiques avancées me semblent aller dans le bon sens pour augmenter le temps médical disponible à court terme sur l'ensemble du territoire. Mais trois ans après le vote de la loi Santé de 2016, seul un décret, en 2018, a permis de décliner ce régime pour les infirmiers. Quand seront pris les décrets pour les autres professions paramédicales ?
Les dispositifs d'incitation à l'installation des médecins sont nombreux, dispersés entre l'État, la Sécurité sociale, les collectivités territoriales, et des doutes sont régulièrement émis sur leur efficacité et leur efficience - par exemple dans les rapports de la Cour des comptes de 2014, 2015 et 2017. Avez-vous prévu de les évaluer et d'en faire un bilan exhaustif ?
Mme Frédérique Vidal, ministre . - Bien sûr, il y aura besoin de moyens supplémentaires, nous en sommes totalement conscients, des moyens très importants mais de façon transitoire, puisque les 70 % d'étudiants inscrits en première année commune aux études de santé (Paces) qui échouent au concours restent ensuite au sein des universités, en sciences, mais aussi en droit. Concernant la modification des épreuves, la concertation est encore en cours avec les facultés de médecine ; il y aura probablement une première liste d'admissibilité, pour éviter de faire passer plus de 50 000 étudiants à l'oral.
Les facultés de médecine auront moins besoin de moyens récurrents que de moyens transitoires - nous avons vu ce qui s'était passé dans les expérimentations - mais bien sûr, on ne peut pas demander aux établissements de faire ces transformations sans moyens. Il s'agit bien de supprimer le numerus clausus, puisque nous avons demandé aux établissements de définir, en lien avec les ARS, la réalité de leurs capacités d'accueil. L'objectif est bien de les aider à monter en puissance, y compris en termes d'encadrement, de manière à ce que leurs capacités d'accueil augmentent - logique totalement différente de la logique actuelle, selon laquelle un numerus clausus est déterminé à l'unité près.
Concernant la répartition territoriale, nous sommes partis du constat que, si vous voulez faire des études de médecine, vous êtes obligé de quitter l'endroit que vous habitez et de rejoindre une ville dotée d'une faculté de médecine et d'un CHU où vous passerez entre 9 et 15 ans. Or à partir du moment où un étudiant a quitté sa région plus de 5 ans, la probabilité qu'il y revienne chute de manière dramatique, parce qu'il y a fait sa vie sociale, personnelle et amicale. L'idée des articles 1 er et 2 est de faire en sorte que l'on puisse démarrer ses études dans son université de proximité, suivre le coeur de sa formation médicale dans un CHU, et ensuite, par la diversification des possibilités de stages, retourner dans son territoire.
Nous avons commencé les formations en pratiques avancées par les infirmiers par pragmatisme : elle seule était prête dès la rentrée 2018. L'objectif, c'est qu'elles ouvrent à la rentrée 2019 dans d'autres professions de santé, lesquelles devront toutes - si l'on me permet ces mots barbares - être « LMDisées » ou « universitarisées ». L'objectif, c'est de faire en sorte que ce soit de vraies équipes professionnelles qui prennent en charge les malades. Avec Agnès Buzyn, nous mettons ainsi en place les services sanitaires, c'est-à-dire des équipes de jeunes étudiants dans différentes formations de santé qui sont formés, et qui ensuite s'associent pour aller faire de la prévention, essentiellement auprès des collégiens.
Mme Agnès Buzyn, ministre . - Monsieur Milon, vous parlez d'un éclatement de la gouvernance. Or nous n'avons pas touché aux grands équilibres entre État et assurance maladie, par exemple. Nous travaillons, non sur les financeurs, mais sur les acteurs de terrain, à travers la différenciation territoriale, et pour cela, nous augmentons les budgets des ARS alloués aux fonds d'intervention régional, pour qu'elles soient mieux en mesure d'accompagner des initiatives de terrain. L'objectif de la loi, c'est vraiment la territorialisation et donc une plus grande régionalisation au sens large de la gouvernance. C'est la raison pour laquelle nous avons placé énormément d'élus locaux au sein des conseils de surveillance des ARS, au sein des conseils territoriaux de santé pour l'évaluation des projets territoriaux de santé.
Concernant les hôpitaux de proximité, le Haut-Conseil pour l'avenir de l'assurance maladie (HCAAM) a effectivement estimé que 500 à 600 hôpitaux pouvaient correspondre à la définition qu'il avait donnée. Aujourd'hui, ils sont 243 à être labellisés ainsi, mais cela avait été conçu à l'origine comme une protection pour des hôpitaux à l'activité faible ayant du mal à résister dans le cadre de la tarification à l'activité (T2A). Nous voulons donner une nouvelle vitalité à ces hôpitaux où les médecins de ville pourraient intervenir.
Nous pensons aussi à des consultations avancées de spécialistes d'hôpitaux qui portent le groupement hospitalier de territoire (GHT), y compris des chirurgiens, de façon à ce que ce ne soit pas au patient de se déplacer mais bien aux médecins d'apporter une expertise en proximité. Tout cela fonctionne très bien là où cela existe. Tous ces hôpitaux de proximité disposeraient d'un plateau d'imagerie et de biologie, quitte à ce qu'il soit partagé avec les libéraux présents sur le territoire. Nous souhaitons un véritable décloisonnement entre ville et hôpital.
Mais nous ne souhaitons pas détacher pour autant les hôpitaux de proximité du GHT. Si je veux assurer la gradation des soins, que les patients hospitalisés dans ces hôpitaux de proximité accèdent à des plateaux techniques ou à des consultations de spécialistes, il faut impérativement que cet hôpital de proximité travaille au sein d'un GHT avec des filières de prise en charge qui soient bien identifiés. Nous avons prévu de déterminer leur gouvernance dans une ordonnance, car elle n'est pas calée. Nous voulons qu'elle inclue la médecine de ville et les élus locaux, mais qu'elle soit intégrée dans les GHT.
Monsieur Longeot, en réalité, nous n'avons jamais eu autant de médecins, mais le temps imparti à l'activité professionnelle par rapport au temps personnel ayant plutôt diminué avec le temps, le temps médical disponible a lui aussi diminué, alors que les patients sont de plus en plus âgés et ont des pathologies chroniques. Nous avons dans la loi, mais aussi en dehors de la loi, beaucoup de mesures qui visent à renforcer l'attractivité, laquelle ne passe pas uniquement par des mesures financières. Or ce sont presque exclusivement de telles mesures qui ont été mises en oeuvre ces dernières années, et elles ne sont pas suffisantes. Elles sont difficilement compréhensibles, trop nombreuses, et nous avons d'ailleurs demandé au docteur Sophie Augros, déléguée à l'accès aux soins avec Mme la sénatrice Doineau, de faire un état des lieux de ces mesures.
Au-delà de ça, nous misons sur la qualité de vie au travail. Ce que veulent les jeunes médecins aujourd'hui, ça n'est pas tant gagner de l'argent qu'avoir un exercice professionnel diversifié en coopération avec d'autres professionnels - c'est une chose qu'on ne ressentait pas dans la génération précédente. Il n'y a plus que 5 % des médecins sortant aujourd'hui de l'université ou de l'internat qui souhaitent s'installer en exercice libéral isolé. Nous essayons donc de pousser à la coopération soit dans des maisons de santé ou centres de santé, soit au sein de réseaux ou pôles de santé, soit dans le cadre des communautés professionnelles territoriales de santé (CPTS), réseaux où les professionnels ont une responsabilité territoriale. Nous demandons à ces professionnels - c'est l'objet de la négociation conventionnelle en cours - d'adhérer à un cahier des charges, de faire plus de prévention, d'assurer l'accès à des soins non programmés, de trouver à chaque usager un médecin traitant, en échange d'un financement par la Sécurité sociale pour faire fonctionner la CPTS.
Parallèlement, les maîtres de stage universitaires dans les maisons de santé en zone rurale et en centre de santé, ont augmenté de 17 % l'année dernière et nous avons fait passer leur rémunération de 600 à 900 euros par mois. Nous faisons aussi beaucoup de publicité sur les contrats d'engagement de service public, qui permettent à des étudiants en médecine d'être financés à hauteur de 1 200 euros par mois pendant un temps s'ils s'engagent de consacrer le temps équivalent aux territoires en zones sous-denses. Cela fonctionne très bien et est plébiscité par les étudiants.
Nous essayons de dégager du temps médical aux médecins de façon à ce qu'ils puissent se concentrer vraiment sur leur valeur ajoutée et prendre en charge une patientèle plus large : c'est le rôle des assistants médicaux, des délégations de tâches qui vont être facilitées dans la loi, des infirmiers de pratique avancée qui pourront prendre en charge dès l'année prochaine les patients chroniques quand ils sortiront de l'université au stade master et à qui nous allons ouvrir la psychiatrie. Nous travaillons évidemment sur les pratiques avancées d'autres professionnels, en commençant par la filière visuelle, où la délégation de tâches fonctionne dans beaucoup d'autres pays.
M. Bernard Jomier . - On ne peut que souscrire aux principes affichés par ce projet de loi. Mais il demeure ouvert - si on veut être positif - ou flou - si l'on veut être réaliste. Il est en effet difficile de percevoir quelle sera l'application réelle de ces principes sur les études. La suppression du numerus clausus n'aura pas de conséquences : il est passé cette année de 3 250 à 9 300 cette année, sans besoin d'intervention législative ; il passera sans doute symboliquement la barre des 10 000, mais les moyens des universités ne permettront pas d'aller beaucoup plus loin. Évidemment, nous souscrivons à cette suppression, mais il faut la ramener à sa juste mesure. Elle est plus intéressante sur la partie qualitative : nous souscrivons à la suppression de la méthode actuelle de sélection, mais en attendre une conséquence sur les choix des étudiants dans leur vie professionnelle nous paraît un peu trop optimiste. C'est pendant le second cycle que tout se joue. Vous proposez de lever un verrou à l'organisation du second cycle et nous y souscrivons également, mais une fois que ce verrou sera levé, l'important sera de voir ce qui se passe réellement pendant le second cycle. Or vous nous demandez dans ce domaine de vous faire confiance, puisqu'à l'Assemblée nationale, vous avez écarté l'ensemble des amendements sur ce sujet et n'avez pas davantage proposé de modifier la directive sur les contenus de formation.
Sur l'organisation du système de soins, nous avons assez largement souscrit au principe de « Ma santé 2022 ». La construction ascendante des projets de santé est une bonne chose, mais la complexité de la rédaction de l'article pourrait dissuader les professionnels de santé de s'engager dans les CPTS : cela leur demandera un travail qui ne leur laissera pas beaucoup de temps pour le soin et, là encore, rien n'est dit des moyens qui y seront consacrés.
Nous souscrivons aussi au principe de gradation dans la réponse, mais les hôpitaux de proximité sont entachés d'une faiblesse dans leur description. Présenterez-vous des amendements lors de la discussion qui va s'ouvrir au Sénat ? Le Haut Conseil a produit une définition des hôpitaux de proximité ; peut-être pourrait-on reprendre tout simplement cette définition ? En revanche, sur la naissance et la maternité, vous ne défendez pas vraiment une logique de gradation, puisque votre argument est que la sécurité sanitaire nous impose de réduire l'offre en la matière. On pourrait pourtant travailler à un nouveau maillage, y compris avec les maternités de niveau 1, pas seulement les centre périnataux mais à partir d'une gradation entre des maternités de niveau 1, 2 et 3.
Le mouvement de concentration dans les GHT que vous proposez de poursuivre ne me semble pas très satisfaisant en termes de gouvernance médicale, car je crains que cette concentration ne se traduise par une allocation des moyens qui ne favorise pas la proximité. Mais surtout, il n'y a rien dans votre texte sur la permanence des soins ambulatoires (PDSA) alors même que la question des urgences est aussi un des principaux dossiers qui préoccupent nos concitoyens. Rien non plus sur les plateformes territoriales d'appui (PTA), qui ont été instaurées dans une loi précédente : allez-vous intervenir sur cette question dans le débat ?
Je souscris à l'idée d'une meilleure valorisation de professionnels sous-utilisés jusqu'à présent, tels que les infirmiers et les pharmaciens. Mais une limite ne doit pas être franchie : le principe général de séparation de la prescription et de la réalisation d'une prestation. Cela doit être très strictement encadré, sous peine de de dérives.
Vous mettez des élus partout, mais je ne suis pas persuadé que ce soit la question. Les conseils de surveillance ont dix ans maintenant, les élus y sont présents, même si c'est trop faiblement, et il leur manque quelques prérogatives pour un meilleur équilibre des responsabilités dans la gouvernance hospitalière. C'était l'occasion de traiter le problème - ou bien l'avez-vous ignoré délibérément ?
M. Alain Milon . - M. Jomier a profité d'être le premier orateur à parler pour faire un tour d'horizon complet... Oui, on ajoute des élus partout, et en particulier des sénateurs et des députés, mais c'est probablement à cause d'une majorité précédente qui a interdit le cumul...
M. Yves Daudigny . - Ne craignez-vous pas la confusion et la perplexité devant l'enchevêtrement de l'ensemble des dispositifs ? Comment l'implication des professionnels de santé dans ces différents dispositifs sera-t-elle possible sans nuire au temps médical, dont l'augmentation est pourtant le but constamment recherché ? Pouvez-vous nous donner votre avis sur l'article 7 E et la responsabilité populationnelle ; j'avoue avoir un peu de mal imaginer des professionnels de médecine qui ne seraient pas responsables devant la population...
Les missions des hôpitaux de proximité ont été précisées dans l'article 8 à l'Assemblée nationale, mais le champ des ordonnances reste vaste dans l'article 10 sur un sujet qui n'est pas mineur : les commissions médicales d'établissement et les commissions médicales de groupements. Pouvez-vous nous en dire un peu plus sur vos intentions ? Est-ce une étape vers la fusion des établissements membres du GHT ? Ce texte sera-t-il l'occasion de supprimer des services, et donc de déclasser un certain nombre d'hôpitaux ?
Mme Laurence Cohen . - Le grand nombre d'ordonnances et de décrets prévus entretient un certain flou... On ne peut que partager les ambitions que vous affichez pour ce texte, centré sur le renforcement des soins et leur mise en adéquation avec les besoins des populations, et mettant le patient au coeur du dispositif. La difficulté réside dans le financement, car les hôpitaux sont arrivés à un point très grave de leur situation financière : les réformes proposées ne pourront pas être appliquées à moyens constants.
Vous parlez de gradation des soins et de définition des hôpitaux de proximité. Je suis tout de même inquiète, car il existe de grandes inégalités territoriales, et nous risquons de maintenir des coquilles vides. J'ai l'impression que vous avez ouvert une fenêtre en disant que certains actes chirurgicaux pourraient être pratiqués dans les hôpitaux de proximité. Je crois en effet qu'il est important d'y maintenir des plateaux chirurgicaux et des maternités. Pouvez-vous approfondir ce point ?
Dans la santé, il manque des professionnels - et il faut plus de dix ans pour former un médecin. Il faut donc organiser des délégations de tâches et de compétences. Beaucoup de maternités ont été fermées récemment pour des raisons de sécurité. Or, la majorité des accouchements ne sont pas pathologiques et peuvent être faits par des sages-femmes - avec, évidemment, une permanence médicale pour pallier tout problème. Reconnaître ce fait pourrait aider à maintenir des maternités de niveau 1.
L'attractivité des métiers est aussi un sujet. La reconnaissance et le salaire sont insuffisants, notamment pour les aides-soignantes. Qu'envisagez-vous pour reconnaitre la pénibilité de leur métier et les aider à poursuivre leur carrière ?
La concurrence entre privé et public pose de plus en plus problème aux directeurs et aux directrices d'hôpitaux, qui ne peuvent pas offrir des salaires comparables au privé. Que préparez-vous ? L'intérim, notamment, se développe rapidement et met les hôpitaux à genoux.
Les déserts médicaux, enfin, nous préoccupent. Bien sûr, des mesures d'accompagnement valent mieux que la coercition. Mais les dispositifs incitatifs existants ne fonctionnent pas. Les étudiants nous disent que c'est parce qu'ils ne sont pas suffisamment connus. Qu'en pensez-vous ? En Allemagne, il y a dans chaque région un taux de médecins conventionnés. Est-ce une piste ? Pourquoi ne prévoyez-vous pas davantage de moyens pour développer les centres de santé ?
Mme Cathy Apourceau-Poly . - Nous sommes depuis longtemps favorables à la suppression du numerus clausus, et nous partageons le constat que vous faites sur la première année de Paces, notamment sur les QCM interminables, et sur le stress que cela engendre pour les jeunes, mis en compétition les uns contre les autres pendant toute une année. Le décret prévoyant les dispositions pour remplacer le concours à la rentrée est-il prêt ? Quel pouvoir auront les ARS dans ce système de santé ? Quels moyens auront les facultés pour former plus d'étudiants qu'actuellement ? À quoi ressemblera la première année des études de santé ?
Nous avons rencontré, avec Mmes Cohen et Gréaume, des praticiens diplômés hors Union européenne. Certains nous ont alertées car les articles 20 et 21 ne rassurent qu'une partie d'entre eux. Alors que nous manquons de praticiens, nous avons un certain nombre de médecins qui sont là, qui ont la nationalité française, qui sont souvent venus pour des raisons familiales et qui ne peuvent pas exercer leur métier. N'y aurait-il pas une solution à trouver là ? Dans le Pas-de-Calais, la mortalité est supérieure de 38 % à la moyenne française, et le sera de 42 % en 2020, et de 46 % en 2025. La suppression du numerus clausus ne produira pas ses effets immédiatement. Que fait-on en attendant ?
Mme Nadine Grelet-Certenais . - Les hôpitaux de proximité sont relégués dans ce texte au second plan, alors que la fermeture de plateaux techniques et de services de chirurgie et de maternité suscite une très grande inquiétude. Je pense notamment à l'hôpital Saint-Calais dans la Sarthe, pour lequel je vous avais déjà alertée. La fermeture d'hôpitaux de proximité risque de déstabiliser certains bassins de vie et, notamment, d'amplifier la problématique du transport et de l'accès à des soins qui auparavant étaient offerts localement. Vous avez parlé de 243 hôpitaux proximité labellisés. Il en faudrait le double, pour pouvoir effectuer des consultations avancées de spécialité, disposer d'un plateau d'imagerie biologique et rester connecté aux GHT. Pouvez-vous nous éclairer sur les critères de labellisation qui seront mis en place ? La distance par rapport aux hôpitaux principaux sera-t-elle prise en considération ? Est-il prévu que ces hôpitaux soient associés ou deviennent des dispositifs principaux des futurs CPTS évoqués dans le projet de loi ?
Sur la formation numérique des professionnels de santé et des patients, le titre III du projet de loi prévoit de nombreuses innovations, et notamment l'espace numérique de santé. Lors des débats à l'Assemblée nationale, vous avez été sollicitée sur ce point. Il faut ne pas oublier une large frange de la population qui n'a pas la possibilité technique ou financière d'accéder à l'outil numérique. Il ne faudrait pas rompre l'accès aux soins pour les exclus du numérique. Le Défenseur des droits l'a très bien relevé dans son précédent rapport : le numérique ne peut être l'alpha et l'oméga de toute politique publique. Il faut prévoir de conserver une présence humaine et des relais personnalisés pour ce public particulier. En parallèle, de nombreuses auditions ont souligné la nécessité de former en continu les praticiens aux nouvelles conditions numériques d'exercice de la médecine, notamment en matière de déontologie. Quelles mesures envisagez-vous dans ce domaine ?
Mme Agnès Buzyn, ministre . - Vous m'interrogez sur le renvoi aux ordonnances : nous avions besoin d'un levier législatif rapide pour faire bouger les lignes, notamment sur la réforme des études, mais également pour mieux structurer l'offre de soins de proximité. Vous connaissez le calendrier législatif, et nous n'étions pas mûrs sur la totalité des sujets pour avancer sans ordonnance. Dès que nous avons la capacité d'inscrire les choses dans la loi, nous le faisons. J'ai mis en place un groupe miroir des grands élus avec l'ADF, l'ARF et l'AMF, qui se réunit tous les mois au ministère, où nous faisons part de l'avancée des travaux sur les concertations en cours et sur les différentes ordonnances. Enfin, je viendrai vous présenter l'ordonnance et l'étude d'impact avant la loi de ratification.
Les CPTS sont un maillon essentiel de l'organisation du territoire. Ce qu'on demande aux professionnels, c'est de penser le territoire ensemble et de se sentir en responsabilité territoriale. Actuellement, dans le code de déontologie, un médecin a la responsabilité de son patient et de sa patientèle mais pas d'une population. Bien sûr, aucun médecin ne peut répondre aux besoins d'une population, c'est un engagement trop lourd. Mais à l'échelon collectif, la responsabilité populationnelle consiste à faire qu'un collectif de professionnels s'engage à répondre aux besoins d'une population donnée.
Nous en avons discuté avec les syndicats de professionnels libéraux. Ils adhèrent à cette idée. Dans la convention médicale figurent des moyens pour l'ingénierie de projet, pour aider les professionnels à monter les projets et à les coordonner. L'idée est de leur libérer du temps médical en n'ajoutant surtout pas une couche administrative supplémentaire.
Sur les maternités, nous avons clairement un enjeu de sécurité. Beaucoup sont très peu attractives du fait du faible nombre d'accouchements, nombre de surcroît en baisse : 50 000 naissances en moins chaque année - et une maternité moyenne fait 1 000 accouchements par an. Mon idée est évidemment de préserver le plus longtemps possible des activités de maternité, quand je le peux. Mais, lorsqu'une maternité ne fonctionne plus qu'avec des intérimaires, et que les listes de garde ne sont pas pourvues... Souvent ce sont moins des obstétriciens que des anesthésistes ou des pédiatres qui manquent. Mme Cohen dit qu'on pourrait confier aux sages-femmes nombre d'accouchements. Le problème, c'est qu'on ne sait qu'a posteriori qu'un accouchement n'est pas pathologique. S'il le devient pendant l'acte, c'est trop tard, et s'il n'y a pas d'obstétriciens ni d'anesthésistes pour faire une césarienne en urgence, ou s'ils sont à une heure de route, la sage-femme sera en difficulté et l'enfant peut mourir.
Une bonne gradation des soins supposerait qu'on sache à l'avance le risque et la gravité... On les connaît pour certaines femmes, qui ont des pathologies sous-jacentes, d'où l'existence de maternités de niveau 2 et 3. Mais on est en fait obligés de définir a priori un niveau de sécurité optimale, même pour les maternités de niveau 1, parce qu'on ne peut pas laisser des sages-femmes seules sans anesthésiste ou sans obstétricien capables de faire une césarienne.
Les fermetures de maternités sont un point de cristallisation dans la presse et pour les élus locaux. C'est vrai que notre pays en a connu beaucoup. C'est que nous avions un maillage territorial bien supérieur à la plupart des pays européens. Ainsi, le nombre de femmes qui accouchent dans des maternités à forte activité, c'est-à-dire à plus de 3 000 accouchements par an, est d'environ 20 % en France, contre 70 % aux États-Unis ou en Suède, pays qui ne compte qu'une cinquantaine de maternités, sur un territoire immense.
Je me suis donc inspirée de pays qui ont de vastes territoires constituant de facto des déserts médicaux, et ont su mettre en place des dispositifs compensant les distances. Même si les trois quarts des femmes accouchent à moins de 30 minutes de chez elles, certaines ont effectivement de grandes distances à parcourir. Mais c'était déjà le cas bien avant qu'on se mette à fermer des maternités ! En Corse, par exemple, les femmes de Calvi ont toujours dû aller accoucher à Bastia, à une heure et demie de route. Sachez en tous cas que je ne suis pas la ministre qui rêvait de fermer des maternités, contrairement à ce qu'on peut laisser croire dans la presse ! Simplement, nous ne pouvons pas vivre avec des intérimaires, qui parfois ne répondent même pas au téléphone.
Vous m'interrogez sur les plateformes territoriales d'appui. Nous réfléchissons à une manière de regrouper ces dispositifs de plateforme, dont la multiplicité nuit à la lisibilité. Nous travaillons sur ce point avec les départements.
La permanence des soins ambulatoires est notre priorité. Il importe d'abord de sécuriser la continuité des soins dans la journée, c'est-à-dire d'offrir aux patients l'accès à des soins non programmés. C'est loin d'être le cas dans beaucoup de territoires. Cette mission de soins non programmés va être confiée au CPTS. Nous leur demanderons d'élargir au maximum leur plage horaire, en contrepartie d'un financement. Cela permettra de désengorger les urgences, notamment en fin d'après-midi, car nous savons qu'il y a un afflux de patients entre 18 et 20 heures du fait de la difficulté à trouver un médecin à ce moment-là. Et la permanence des soins profitera d'une meilleure organisation des soins de ville.
Séparer la prescription de la délivrance est en effet un principe fondamental. Je me suis battue à l'Assemblée nationale contre la délivrance par les pharmaciens des substituts nicotiniques, qui ne pouvait qu'aboutir à un mélange des genres. Nous avons réservé la délivrance par des pharmaciens de certains produits uniquement à des situations d'urgence - qui, sinon, aboutissent aux urgences.
M. Daudigny m'interroge sur le temps médical et la confusion entre les dispositifs existants pour les médecins de ville. L'exercice coordonné doit faire gagner du temps aux professionnels. J'essaie d'aboutir à une simplification des dispositifs, à un exercice où chacun trouve sa place et où les médecins ne sont pas isolés dans l'exercice de missions qui vont parfois bien au-delà de la médecine pure et dure. L'objectif général de la loi est de libérer du temps médical. Avec les assistants médicaux, nous pourrions gagner 3 millions de consultations par an, ce qui n'est pas négligeable !
Les équipes de soins spécialisés sont une demande des députés. Il y a parfois des difficultés à trouver un médecin spécialiste. L'idée est de disposer de réseaux de spécialistes qui se coordonnent avec les maisons pluri-professionnelles, ce qui permet aussi un maillage territorial.
Un groupe de travail réfléchit depuis le mois de mars sur la place des CME dans les hôpitaux de proximité. Il a jusqu'à l'été pour nous rendre ses conclusions. L'enjeu est de définir les compétences qui doivent être exercées au niveau du groupement et au niveau des établissements. L'idée n'est pas de tout rassembler dans une CME, car on nous a souvent alertés sur la nécessité de maintenir une CME locale.
Est-ce une étape vers la fusion ? Non, car nous ne sommes pas mûrs pour cela. La fusion n'est qu'une possibilité. Il faut une dynamique humaine favorable : des fusions à marche forcée, avec des équipes qui ne s'entendent pas et qui n'ont pas de projet, cela mène à la catastrophe ! Pour autant, les établissements qui ont fusionné et ont réussi à mutualiser leurs compétences médicales parviennent à maintenir une offre de soins de proximité, grâce à l'adressage de consultations avancées et de professionnels qui donnent du temps médical en proximité. Ceux qui ont mutualisé leurs services d'urgence ou leurs obstétriciens pour maintenir des maternités de proximité ont effectué une réelle avancée.
J'ai souhaité, à la demande des députés, maintenir en proximité une activité de chirurgie. Il faut toutefois qu'elle puisse se faire sans anesthésie générale ou régionale, car cela nécessite un anesthésiste-réanimateur, donc un plateau technique de réveil. J'ai réservé la capacité des hôpitaux de proximité à faire de la chirurgie purement locale, nécessitant des anesthésies locales pouvant être faite par les praticiens eux-mêmes. Le plus raisonnable, en fait, sera que les professionnels nous disent eux-mêmes ce qui est faisable sans anesthésiste-réanimateur. Nous demanderons un avis à la HAS.
Les distances vont-elles être prises en compte ? Oui, pour certaines activités, nous veillerons à ce que la distance entre l'hôpital de proximité et l'hôpital-support permette la disparition éventuelle de certains services. Mais, dès qu'on parle de maternité, il faut un anesthésiste-réanimateur et un bloc opératoire. Le fonctionnement d'une maternité 24 heures sur 24 et sept jours sur sept nécessite une liste de garde pleine, ce qui requiert un effectif de huit obstétriciens, huit anesthésistes-réanimateurs et huit pédiatres. Là où la démographie médicale est très faible, c'est énorme ! Il pourra y avoir des dérogations en fonction des distances, à l'appréciation du directeur général de l'ARS, en fonction de la géographie.
Nous avons conscience qu'il faut mieux accompagner la profession d'aide-soignante. Nous travaillons à l'actualisation de son référentiel d'activité, pour que les aides-soignantes puissent faire évoluer leurs compétences, comme elles le souhaitent. Nous allons aussi repenser leur formation pour tenir compte de l'évolution des compétences. Nous développerons la formation d'assistants de soins en gérontologie, et améliorerons les conditions de reclassement des aides-soignantes qui accèdent au grade d'infirmier. Les assistants médicaux pourraient être une voie de spécialisation de certaines aides-soignantes en milieu de carrière, sous réserve d'une formation complémentaire.
Nous avons confié à Dominique Libault la mission de travailler sur la future loi grand âge et autonomie. Il nous a remis un rapport et nous allons travailler sur les métiers du grand âge, ce qui nous conduira à donner de nouveau aux aides-soignantes une attention particulière, puisque nous avons des difficultés de recrutement dans les Ephad.
J'ai pris un décret fin 2017 pour limiter les rémunérations des intérimaires, afin de ne pas grever les budgets des hôpitaux. J'ai réduit le plafond de ressources régulièrement tous les ans, et il ne devrait pas dépasser 1 400 euros par jour l'année prochaine. Pour que cela fonctionne, il faut que tous les établissements jouent le jeu. Le problème est que, si certains établissements ne jouent pas le jeu, je ne peux pas le savoir !
Les intérimaires vivent leurs belles heures. La pénurie de médecins est telle que certains praticiens hospitaliers renoncent à leur poste pour pratiquer uniquement une activité d'intérim : ils gagnent le même salaire en ne travaillant qu'une semaine par mois. Il faut plus de régulation. J'appelle régulièrement l'attention des ARS sur les établissements qui ont recours à l'intérim. Le décret n'a pas suffi à réguler les déserts médicaux.
Vous dites que les étudiants ne connaissent pas suffisamment les dispositifs incitatifs, ce qui est sans doute vrai. Cependant, les ARS ont veillé à développer l'information pendant les études de médecine. L'ARS du Grand-Est, par exemple, a mis en place des passerelles.
Le conventionnement sélectif ne résoudrait rien, car le déficit de médecins est si important que les malades n'hésiteront pas à aller consulter des médecins non conventionnés, ce qui favoriserait une médecine à deux vitesses. Il est malheureusement trop tard pour ce type de mesure, le défi démographique incitant au contournement de tout dispositif coercitif.
Les mêmes moyens seront donnés aux centres de santé et aux maisons de santé pluri-professionnelles. Je n'ai aucune préférence entre la médecine salariée et la médecine libérale.
Mme Frédérique Vidal, ministre . - Le second cycle est déterminant pour la carrière. C'est la raison pour laquelle nous développons des dispositifs qui valorisent les choix opérés à ce stade. Les nouvelles dispositions prévoient ainsi un examen des connaissances, une évaluation de la pratique à l'aide de simulations, et enfin une partie valorisant les choix du deuxième cycle en fonction des spécialités.
On ne peut pas écrire le décret avant que la loi soit votée. Néanmoins, le principe qui se dégage du travail de concertation, c'est qu'il ne faut en aucun cas recréer une Paces. Il y aura un coeur de formation en santé, commun à tous les étudiants de première année, une sorte de mineure santé, qui sera acquise et validée quels que soient la licence et les choix des étudiants. Mais il y aura aussi des formations avec majeure santé à l'issue desquelles les étudiants pourront intégrer en deuxième année une autre licence ou une école d'ingénieur, s'ils ne souhaitent pas continuer en médecine. L'objectif est d'ouvrir le système au maximum en accueillant des profils très diversifiés, afin que les très bons bacheliers puissent accéder aux études de santé, s'ils le souhaitent, quelle que soit la spécialité qu'ils auront choisi dans le contexte de la réforme du lycée.
Il reviendra aux ARS de donner un avis sur les capacités d'accueil et de formation des facultés. L'objectif sera d'amplifier ces capacités, car d'autres formations de licence serviront pour partie de premier cycle. Actuellement, les études de santé sont disponibles en formation à distance, ce qui facilitera l'ancrage de notre dispositif de mineure santé dans tous les établissements.
Mme Agnès Buzyn, ministre . - Nous voulons régulariser au maximum les Padhue, sachant que certains d'entre eux auront besoin d'un accompagnement, notamment ceux qui ont exercé une activité salariée non médicale, ou ceux qui ont exercé en tant qu'infirmier.
J'ai souhaité inscrire l'obligation pour les médecins d'aller assurer des consultations avancées dans le périmètre des hôpitaux de proximité, afin d'éviter que les patients ne puissent pas avoir accès à un avis médical spécialisé faute de transport.
J'ai effectivement mentionné la possibilité de certaines dérogations liées à la distance pour le directeur général d'une ARS. À partir du moment où un hôpital répondra au cahier des charges défini dans la loi, il pourra être labellisé hôpital de proximité et fera partie des CPTS. L'objectif est de créer une communauté de territoire où s'articuleront l'activité des médecins libéraux et celle de l'hôpital, et nous souhaitons que certains médecins libéraux puissent développer une activité mixte en exerçant aussi dans l'hôpital de proximité.
Le déploiement du numérique en santé nécessitera un accompagnement de certains patients. Il faudra des médiateurs du numérique dans les maisons de santé comme dans les maisons de services au public. Cependant, le système de santé que nous construisons vaudra pour les 10, 20 ou 30 prochaines années, de sorte que les gens qui auront alors 70 ou 80 ans n'envisageront vraisemblablement plus le numérique comme un frein. Cela ne peut que nous inciter à nous projeter dans l'avenir, et à préparer cet espace numérique de santé pour les générations qui naîtront en 2022.
Quant à la formation du deuxième cycle, elle a donné lieu à beaucoup de propositions de la part des députés qui souhaitaient rendre obligatoire telle ou telle thématique. Avec Frédérique Vidal, nous avons préféré ne rien inscrire dans la loi, pour éviter une liste à la Prévert. En revanche, nous sommes en train de rédiger un courrier à l'intention des doyens d'université pour leur faire part des souhaits exprimés par les députés. Nous attendons aussi vos recommandations. Nous pourrons ainsi relayer la volonté qu'a la représentation nationale d'inscrire dans la formation du deuxième cycle des sujets portant sur les violences faites aux femmes, le handicap ou le numérique.
M. René-Paul Savary . - Comptez-vous élargir la liste des professionnels de santé habilités à prescrire ? Les masseurs-kinésithérapeutes, notamment, pourraient effectuer des actes de premier secours dans le cas de pathologies articulaires, et pourraient éventuellement prescrire de l'imagerie.
Vous préconisez d'ouvrir le télé soin aux orthophonistes. Pensez-vous l'ouvrir également aux sages-femmes qui pourraient ainsi réaliser un certain nombre de prestations par la voie numérique ?
Mme Martine Berthet . - Les Padhue, qui ont obtenu un diplôme hors de l'Union européenne, mais qui sont de nationalité française, n'ont pas été pris en compte dans la loi de décembre dernier, et ne le sont pas non plus dans ce texte. Ils sont dans une impasse, sans possibilité d'exercer. Quel avenir leur proposez-vous ?
J'aimerais aussi revenir sur votre refus de donner le droit de prescription de substituts nicotiniques aux pharmaciens, alors que les infirmiers et les masseurs-kinésithérapeutes en bénéficient. Comment justifiez-vous ce refus, alors que les pharmaciens ont une formation pharmacologique poussée ?
M. Alain Milon , président . - C'est la guerre des professions !
M. Daniel Chasseing . - Ne pourrait-on pas envisager que les stages en deuxième cycle, de la quatrième à la sixième année, se déroulent dans des cliniques privées ou bien chez les praticiens ? L'obligation est de trois mois de stage. On pourrait passer un mois et demi en cours et un mois et demi en stage ?
L'un des rôles du pharmacien est de veiller à ce qu'il n'y ait pas d'interaction médicamenteuse. Il pourrait très bien renouveler une ordonnance avec l'accord du médecin, ou bien prescrire un examen cytobactériologique des urines (ECBU) avant de donner un médicament pour une cystite.
Les communautés professionnelles territoriales de santé ne pourront pas se créer sans animation de l'ARS. Il sera également essentiel de responsabiliser l'hôpital de proximité, afin qu'en cas de problème ou d'absence de médecin dans telle ou telle maison de santé, il soit en mesure d'y envoyer un médecin salarié ou un médecin à mi-temps.
Mme Véronique Guillotin . - On prévoit une augmentation de 20 % du nombre d'étudiants à la fin de la Paces. De quels moyens les universités bénéficieront-elles pour accueillir ces étudiants supplémentaires ? Les services hospitaliers pourront-ils faire face ? Et surtout, y aura-t-il suffisamment de maîtres de stage dans les territoires qui en ont le plus besoin ? Je ne suis pas convaincue qu'il suffise de revaloriser la fonction de maître de stage pour résoudre le problème. Certains terrains de stage sont très éloignés et se situent en milieu très rural. Il faudrait assouplir le dispositif permettant d'acquérir le titre de maître de stage, en ouvrant par exemple la possibilité d'effectuer la formation depuis un autre pays, en e-learning, ou bien en l'assurant dans les hôpitaux de proximité. On lèverait ainsi le frein que peut constituer la distance pour certains médecins retraités ou pré-retraités, peu enclins à effectuer des déplacements supplémentaires pour se lancer dans cette fonction.
Les mesures qui figurent dans le texte vont dans le bon sens, mais porteront à long terme. À court terme, vous annoncez 400 médecins salariés. Pourriez-vous nous donner des précisions ? Quel sera le salaire ? Quel profil recherche-t-on ? S'agit-il plutôt de jeunes médecins ou bien fera-t-on appel à des médecins retraités assez friands d'une activité salariée ? Quelle souplesse auront-ils pour organiser leur temps de travail : pourront-ils exercer à temps partagé et à temps partiel, ou bien uniquement à temps plein ?
Les infirmières ont été écartées de la possibilité de signer les certificats de décès. Or, dans le cadre de la prise en charge palliative ou dans les réseaux de soins de fin de vie, les infirmières sont nuit et jour au chevet de leurs patients. Ne faudrait-il pas leur ouvrir la possibilité de signer le certificat de décès dans ce cadre ?
Enfin, les hôpitaux de proximité n'auront plus de service de chirurgie, ni de maternité. Ne pourraient-ils pas bénéficier de la coordination avec des maisons de la prévention sur des territoires élargis ?
Ce texte ne sera efficace que si les métiers redeviennent attractifs, ce qui implique de revaloriser la profession d'infirmière et d'aide-soignant sur tout le territoire. À ce sujet, les territoires transfrontaliers subissent la double peine. Le Luxembourg, par exemple est au premier rang des pays de l'OCDE en matière de salaires des infirmières, avec une différence de 1 500 euros net par rapport à la France. Une infirmière française touche 1 700 euros en début de carrière contre 3 200 euros au Luxembourg.
M. Jean-Marie Morisset . - Vous nous avez annoncé le déploiement de 400 postes de médecins généralistes dans les territoires les plus en difficulté. Ces territoires sont nombreux en France. Qui déterminera ceux qu'il faut privilégier ?
Il faudrait aussi faire le point sur les 4 000 assistants médicaux qui devaient s'installer dans les territoires ruraux. Je n'ai rien vu venir dans mon département.
Les collectivités, les élus et les associations auraient besoin d'être informés assez rapidement de la cartographie nationale des hôpitaux de proximité. En effet, l'installation de ces hôpitaux impliquera forcément des déclassements de CHU ou de CHR. Pourriez-vous nous rassurer à ce sujet ?
Vous faites de l'innovation un pivot de votre projet de loi. L'article 51 de la loi de financement de la Sécurité sociale pour 2018 autorise les expérimentations pour l'innovation. Un conseil stratégique et un conseil technique ont été mis en place et il y a eu un décret. Où en est-on de ces évolutions ?
Enfin, on parle beaucoup des services de proximité, ces derniers temps. Reconnaissez cependant que les territoires ruraux ont été déstabilisés par les grandes régions et par les grandes ARS, en matière de santé.
Mme Corinne Imbert . - Un étudiant qui échouerait cette année à la Paces et qui s'inscrirait dans une faculté scientifique à la rentrée prochaine, pourrait-il passer l'examen de médecine à l'issue du vote de la loi ?
Mme Frédérique Vidal, ministre . - Il sera tout à fait possible d'effectuer un stage de deuxième cycle dans le privé. Cependant, il faudra veiller à la bonne organisation des périodes de cours et de stage, comme vous l'avez mentionné. Une période de stage à temps plein est envisageable. Cela relève de la structure pédagogique qui doit être définie au plus près du terrain et en fonction de la variété des possibilités offertes.
Augmenter le nombre des maîtres de stage est une nécessité, quelle que soit la spécialité, et pas seulement en médecine générale. Une piste pourrait être de réduire le délai entre l'installation du médecin et la capacité qui lui est donnée de devenir maître de stage. La priorité est de nous assurer de la qualité de l'encadrement, car il ne s'agit pas de faire prendre des risques à nos concitoyens en la bradant. Dans le décret d'organisation du deuxième cycle, nous veillerons à ouvrir partout des stages aussi divers que possible. C'est le sens de l'article 2 bis.
Madame Imbert, les redoublants seront effectivement accueillis en 2020-2021. Nous nous appuyons sur les expérimentations pour préserver la meilleure équité possible. Vous redoutiez que certains n'aient pas compris ce que supposait la suppression du numerus clausus, avec le risque d'une grosse déception. Rassurez-vous : si tout le monde avait considéré que l'accès aux études de médecine devenait non sélectif à partir de la rentrée prochaine, beaucoup auraient choisi de ne s'inscrire que l'an prochain. Or, ce n'est pas ce que nous constatons.
Mme Agnès Buzyn, ministre . - Monsieur Savary, l'élargissement de la possibilité de prescription aux masseurs-kinésithérapeutes pose problème. La démographie de ces professionnels est en pleine expansion, avec 20 % d'actes supplémentaires par rapport à l'an dernier. L'accès direct à des actes renforcerait cette inflation. D'où ma volonté de maintenir pour l'instant la prescription médicale obligatoire.
Quant aux sages-femmes, elles peuvent déjà accéder à la téléconsultation. Toutes les professions auront accès au télé soin, et pas seulement les orthophonistes.
Madame Berthet, le problème des Padhue n'est pas de nationalité, mais de diplôme et de l'endroit où ils peuvent exercer, qu'ils soient français ou pas.
M. Alain Milon , président . - Nous avons entendu à trois reprises des représentants des Padhue dans le cadre de trois auditions. Votre réponse ne correspond pas à la situation telle qu'ils nous l'ont décrite.
Mme Agnès Buzyn, ministre . - Je vous prie d'excuser ce flottement. Je vous apporterai une réponse plus précise ultérieurement.
Nous avons élargi aux personnels paramédicaux la possibilité de prescription de substituts nicotiniques, mais nous n'avons pas souhaité que les prescripteurs soient les vendeurs. C'est pourquoi le Gouvernement s'est opposé au vote de l'Assemblée nationale. La possibilité de délivrance chez le pharmacien doit être réservée aux cas d'urgence ou au traitement de la cystite ou de la conjonctivite.
Monsieur Chasseing, le pharmacien référent peut renouveler une ordonnance pour un malade chronique. Introduit dans le PLFSS, ce référent est identifié par le patient et le médecin traitant. Il s'inscrit dans le parcours de soin.
Nous sommes favorables à ce que les ARS alimentent la dynamique de création des CPTS, mais l'initiative et l'organisation doivent correspondre aux souhaits des professionnels, sans plaquer un modèle unique sur l'ensemble du territoire. L'ARS peut simplement opposer un veto lorsque la CPTS n'est pas dans le format attendu. Il a par exemple été envisagé de créer deux CPTS sur le même territoire, faute d'entente entre les organisations professionnelles, ou encore des CPTS purement paramédicaux, alors que la logique de la coopération est interprofessionnelle.
Madame Guillotin, nous avons lancé le recrutement de 400 médecins salariés, rémunérés, pour les praticiens territoriaux de médecine générale, à hauteur de 6 900 euros bruts. Monsieur Morisset, ce chiffre est un minimum. Si l'exercice salarié, rattaché à un hôpital ou à une collectivité territoriale, suscite un véritable engouement, nous y répondrons. Le dispositif a été pensé pour les jeunes médecins qui ne souhaitent pas s'installer, mais il pourrait inclure des médecins retraités s'ils le souhaitaient.
Nous nous sommes opposés à la délivrance du certificat de décès par les infirmières, car cet acte implique une authentification du caractère non violent de la mort, fournit des informations médicales sur les causes de décès et alimente les registres de l'Inserm servant à l'établissement des statistiques de morbidité. Dans la plupart des pays, ce sont des médecins qui le délivrent. Nous avons envisagé une simplification de la procédure, peut-être via une expérimentation, pour les cas où le décès est attendu. Il est parfois difficile de faire venir un médecin en Ehpad.
Je reconnais les difficultés rencontrées en zone transfrontalière, mais y introduire des revalorisations financières créerait un différentiel avec les zones voisines, et ainsi de suite. Nous préférons revaloriser l'exercice de la profession.
Oui, monsieur Morisset, la loi NOTRe a réduit la visibilité territoriale des ARS, notamment en affaiblissant les délégations territoriales. Cependant, la réorganisation, souvent menée à marche forcée, avec des changements de domicile pour les salariés, n'est arrivée à son terme que le 1 er janvier 2017. Je n'ai donc pas souhaité revenir sur le sujet, me contentant de réarmer les délégations territoriales pour renforcer leur proximité.
La dynamique des expérimentations pour l'innovation médicale, créées par l'article 51 de la LFSS, est en phase de lancement. Les premiers projets étaient insuffisamment aboutis. Depuis, les premiers cahiers des charges nationaux ont été publiés, notamment sur les biosimilaires. Un projet sur les AVC conçu par le CHU de Dijon va bientôt démarrer. Cette dynamique nécessitera un accompagnement important de la DGOS et des ARS.
Mme Marie-Pierre Richer . - La région Centre-Val de Loire ne devrait pas voir son numerus clausus augmenter, alors que le territoire est déjà sous-doté. Le département que je représente, le Cher, a une population vieillissante, avec des répercussions sur les urgences et les services de secours. Je me joins aux interpellations de plusieurs élus de la région, territoire en souffrance et oublié. Est-il possible de revenir sur cette décision en concertation avec les élus ?
Les services de soins à domicile voient eux aussi leurs charges augmenter, avec des budgets toujours plus contraints. Avez-vous conduit des études sur l'impact de la désertification médicale sur eux ?
Mme Victoire Jasmin . - Allez-vous tenir compte du rapport de notre commission élaboré l'année dernière, après des visites en Guadeloupe et en Guyane, qui formule des recommandations en matière de différenciation, pour renforcer les hôpitaux de proximité en outre-mer ?
Envisagez-vous d'imposer des clauses de non-concurrence entre établissements publics pour le recrutement de médecins, pour mettre fin à la surenchère dans ce domaine ?
Allez-vous mettre en place un véritable accompagnement médico-social des familles pour les cancers pédiatriques, qui ne sont pas traités dans les territoires ultramarins ? Les évacuations sanitaires vers la métropole engendrent des surcoûts considérables.
Enfin, un récent rapport a décrit la grande souffrance des médecins de Guadeloupe et de Martinique, confrontés à une charge de travail très lourde. L'organisation territoriale mérite d'être adaptée, en termes de complémentarité et de différenciation.
Mme Élisabeth Doineau . - La loi permet de corriger pour demain les difficultés, défaillances et défauts d'aujourd'hui. Votre texte aura-t-il cette exigence ? Vous en avez la volonté, mais comment faire que les citoyens s'approprient cette politique et en voient la plus-value ?
Le sujet s'est invité au premier rang dans le grand débat ; les représentants des territoires nous poussent parfois à adopter des mesures coercitives. Il faut donc mieux travailler à l'information et à la communication. Un exemple : le document distribué lors de votre récente venue dans la Manche et le discours que vous y avez prononcé auraient donné à mes collègues une tout autre idée de l'engagement du gouvernement.
La formation des maîtres de stage doit être délocalisée pour permettre à plus de médecins d'y participer : la distance est un frein car elle engendre une perte de temps médical. Il faut aussi réfléchir à l'affectation des stages, en premier, deuxième ou troisième cycle. Certains hôpitaux de proximité n'ont pas assez de stagiaires. La répartition doit être transparente et le plus grand nombre possible de décideurs doit y participer.
Nous avons tous vu des médecins de notre commune recrutés par d'autres maires. Ce n'est pas acceptable. Le système des incitations financières et des zones de revitalisation rurale met en concurrence déloyale - il n'y a pas d'autres mot - des maisons de santé pluri-professionnelles situées à quelques kilomètres de distance.
Le numerus clausus ne régule pas, en réalité, le nombre de médecins puisque beaucoup de jeunes Français partent obtenir un diplôme de médecine à l'étranger. Le meilleur moyen de s'assurer de la pertinence de vos propositions sera de voir si ceux qui s'exilaient en Roumanie ou en Belgique y renoncent.
Il faut aussi favoriser l'implantation de premières années de médecine dans des villes sans université médicale. Laval en recevra une. C'est important, car certains jeunes renoncent à ces études pour des raisons financières et de mobilité. En signant un contrat d'engagement de service public, avec une rémunération de 1 200 euros par mois, ils pourront poursuivre leurs études dans les meilleures conditions et nouer des liens avec les maîtres de stage et les élus locaux.
Enfin, les projets innovants des territoires, comme les infirmiers en pratique avancée, méritent davantage de réactivité. Malgré les efforts très importants des professionnels pour les monter, les financements ne suivent pas.
Mme Michelle Meunier . - L'intérêt de la télémédecine, abordée à l'article 13 du chapitre III, est avéré : vous avez-vous-même estimé que 3 millions de consultations seraient potentiellement libérées, soit l'activité de 800 généralistes. On en voit aussi les limites, en particulier techniques : il est impossible de l'installer dans les zones blanches. Comment éviter cette double peine aux habitants des déserts médicaux ?
M. Dominique Théophile . - Aux Antilles, les problèmes de démocratie médicale sont encore amplifiés. Les manques dans certaines spécialités sont importants dans les CHU. En Guadeloupe, nous avons engagé une coopération décentralisée avec Cuba, mais les médecins cubains ont des difficultés à venir s'installer chez nous. Nous proposons qu'ils passent leur dernière année d'études aux Antilles, où les plateaux techniques sont meilleurs et les conditions d'exercice beaucoup plus favorables. La loi peut-elle faciliter leur installation de manière temporaire, le temps que le territoire possède une université de plein exercice, soit environ dix ans ? Nous avons déjà pris des contacts avec des responsables politiques.
Mme Corinne Imbert . - Les CPTS ne doivent pas apparaître comme un passage obligé pour les médecins, qui prennent déjà en charge une patientèle importante. La notion de proximité n'est pas ressentie de la même manière dans la capitale et dans les territoires. Confirmez-vous qu'aucun seuil de population ne sera introduit pour la création d'une CPTS ?
Enfin, Mme Deroche, qui n'a pas pu participer à cette audition, souhaite savoir si les prestataires de soins à domicile se verront attribuer un véritable statut consacré par le code de la santé publique, avec un agrément obligatoire.
Mme Agnès Buzyn, ministre . - Le numerus clausus augmente de 7 % au niveau national, avec cependant des variations régionales. En effet, dans certaines régions, il avait déjà augmenté de manière significative les années précédentes, et les doyens n'ont pas souhaité aller plus loin. La région parisienne est également un cas particulier, puisqu'elle était entrée dans une expérimentation pour éviter le redoublement ; au terme de négociations avec les doyens et les associations d'étudiants le numerus clausus a alors été augmenté à destination des étudiants qui n'auraient pas de seconde chance. La question sera clarifiée au cours d'une réunion qui se tiendra demain en Centre-Val de Loire sur ce thème. Il n'y a pas de discrimination territoriale.
Le sujet des prestataires de soins à domicile évoqué par vous, madame Richer, et Mme Deroche sera abordé dans le cadre de la réflexion prochaine sur les métiers du grand âge. Le sujet n'est pas assez mûr pour figurer dans cette loi.
Pour remédier au manque d'attractivité médicale dans les outre-mer, nous avons créé 200 postes d'assistants spécialistes, rémunérés pour se rendre sur ces territoires, dont cent ouverts dès cette année. Je n'ai pas reçu d'alerte sur le traitement des cancers pédiatriques : des filières de prise en charge ont été mises en place et certains hôpitaux métropolitains se sont spécialisés dans l'accueil d'enfants venus des outre-mer, avec une organisation spécifique pour prendre en charge les familles. Je vous invite à me faire remonter les difficultés que vous évoquez. Il faut aussi mettre l'accent sur la formation sur place. Le nombre de places, mais aussi de formations de deuxième cycle, sera augmenté.
Madame Doineau, notre plan d'accès aux soins, présenté en urgence en octobre 2017, fonctionne bien mais les élus le connaissent peu, et les citoyens encore moins. Je partage donc votre conclusion : il convient de mieux informer les élus locaux. Le nombre de maisons de santé et de maîtres de stage a augmenté. Ces résultats seront présentés au comité de suivi du plan d'accès aux soins, au mois de juillet. Les stagiaires reçoivent 200 euros de prime dans les zones sous-denses, mais cela reste insuffisant. Les élus doivent eux aussi se mobiliser pour proposer des logements et des campus. La question du transport nécessite un traitement assez fin, au niveau du territoire, en collaboration avec les doyens.
Je conviens également que les territoires sont souvent mis en concurrence. Une réflexion sur les financements incitatifs s'impose, car la concurrence déloyale que vous dénoncez n'améliorera pas le maillage territorial. Le travail mené par Sophie Augros devrait contribuer à y remédier.
Des internes en fin d'internat pourront officier en tant que médecins adjoints, ce qui donnera un appui aux généralistes en zone sous-dense tout en offrant aux internes l'occasion de découvrir les zones sous-dotées et la médecine de ville.
La diversification des modes d'entrée dans les études de médecine offrira la possibilité à des villes universitaires n'ayant pas de cursus médical de proposer une première ou une deuxième année de médecine. Le lieu de l'installation est plus souvent celui où est effectué l'internat que celui de la première année ; c'est pourquoi les ARS, dans la répartition des internes, mettent dès aujourd'hui l'accent sur les zones rurales et géographiquement atones.
Concernant les zones blanches, nous menons un travail fin avec le ministère de la cohésion des territoires pour privilégier, dans l'installation des ressources numériques, les hôpitaux de proximité mais aussi les maisons de santé pluri-professionnelles. Dès que l'une d'entre elles se crée en zone blanche, l'ARS est alertée et son équipement est défini comme prioritaire.
Monsieur Théophile, nous travaillons à la création dans les Antilles d'une faculté de médecine de plein exercice rayonnant sur toute la zone caraïbe. La Guyane bénéficie déjà d'une dérogation pour l'accueil de médecins cubains ; pour la Guadeloupe, le gouvernement cubain souhaiterait que la France finance le salaire de ces derniers, versé par Cuba. Ce schéma ne nous convient pas. En revanche, nous sommes prêts à réfléchir à votre proposition de stage en dernière année d'internat, d'autant qu'un dispositif de ce type a été mis en place dans les Ardennes avec le gouvernement belge.
M. Alain Milon , président . - Je vous remercie.
II. EXAMEN DU RAPPORT
Réunie le mercredi 22 mai 2019 sous la présidence de M. Gérard Dériot, vice-président, la commission des affaires sociales a examiné le rapport de M. Alain Milon, président de la commission, sur le projet de loi n° 404 (2018-2019), adopté par l'Assemblée nationale, relatif à l'organisation et à la transformation du système de santé..
M. Gérard Dériot , président . - Nous examinons ce matin le rapport et le texte de la commission sur le projet de loi Santé. Je remercie M. Longeot, rapporteur pour avis de la commission de l'aménagement du territoire pour sa présence. Nous serons rejoints plus tard par M. Lafon, rapporteur pour avis de la commission de la culture.
M. Alain Milon , rapporteur . - L'intitulé du projet de loi que nous examinons signe une ambition riche de promesses : il entend non seulement réformer l'organisation de notre système de santé, mais également le transformer. Le contexte a par ailleurs fait naître de nombreuses attentes : les chantiers ouverts dans le cadre de la « stratégie de transformation de notre système de santé » ont fait émerger une volonté commune des acteurs de refonder un modèle décrit à juste raison comme à bout de souffle.
En dix ans, c'est le troisième texte législatif qui entend répondre à un même constat, en s'inscrivant cependant dans la continuité des précédents textes. Continuité par rapport à la réforme structurante engagée en 2009 par la loi « Hôpital, patients, santé, territoires » (HPST) pour renforcer la territorialisation des politiques de santé autour des agences régionales de santé (ARS), ou pour rénover la gouvernance hospitalière dans le prolongement du rapport de notre président Gérard Larcher. Continuité également par rapport aux outils de structuration des soins mis en place par la loi « Touraine » de 2016 - sur lesquels nos collègues Yves Daudigny, Catherine Deroche et Véronique Guillotin sont revenus en détail la semaine dernière en présentant les conclusions de leurs travaux sur l'organisation territoriale de la santé.
Le plan « Ma Santé 2022 », dont le projet de loi traduit certains engagements, se réapproprie ce mode de gouvernance et ces leviers. Il faut reconnaître le pragmatisme d'un plan d'action cherchant à consolider l'existant, quand l'instabilité juridique de politiques publiques peut conduire à décourager les porteurs de projets. Cependant, si le projet de loi traduit certaines inflexions positives, ses lacunes sont frappantes et conduisent à douter de sa capacité à opérer une réelle transformation.
Nous allons discuter en effet d'un texte d'organisation et de transformation du système de santé qui n'évoque à nul moment sa gouvernance ou ses modalités de financement. Peut-on ériger en priorité le décloisonnement des acteurs du système de santé sans remettre en cause un pilotage national qui contribue à accentuer des logiques de silos ? Peut-on véritablement adapter les moyens d'action aux besoins des territoires dans une administration de la santé toujours fortement centralisée ?
Je regrette que ce projet de loi, replié sur une ambition plus étriquée, ne pose pas les bases de telles évolutions. A défaut de pouvoir les traduire sous la forme d'amendements en raison des règles de recevabilité constitutionnelle, j'évoquerai en séance deux sujets qui me tiennent à coeur : l'architecture de notre système de prise en charge des soins, avec ses deux étages - assurance maladie de base et complémentaire - qui nous font perdre de vue les exigences d'efficience et de lisibilité ; la confiance à accorder aux acteurs locaux et aux collectivités territoriales dans la conduite des politiques de santé. Le texte échoue, à travers quelques mesures sans véritable portée, à les associer véritablement. C'est tout le lien entre l'État, à travers les ARS, et les élus du territoire, notamment à l'échelon régional, qu'il faudrait repenser.
Notre commission doit rester une force de proposition. Je vous proposerai quelques amendements, pour certains issus de travaux antérieurs, par exemple sur le rôle et la composition des conseils de surveillance des ARS.
Je regrette également que la promesse de transformation aboutisse à un texte qui ressemble à un cadre d'orientation et s'en tient souvent à la proclamation de principes ou d'objectifs généraux, les précisions étant renvoyées à des ordonnances ou décrets ultérieurs.
Désireux d'aller vite, le Gouvernement a présenté un projet de loi comprenant 23 articles, dont sept l'habilitant à légiférer par ordonnances et deux se bornant à ratifier et modifier à la marge plusieurs ordonnances. Si l'on peut comprendre la volonté de poursuivre la concertation sur des sujets majeurs comme le statut des praticiens hospitaliers, le cadre d'organisation des hôpitaux de proximité ou la réforme du régime des autorisations de soins, il eût été préférable de différer de quelques mois l'examen de certaines dispositions, de manière à ce que le Parlement puisse jouer pleinement son rôle en examinant un texte plus abouti. C'est d'autant plus vrai que le calendrier précipité a été initialement justifié par la nécessité d'adopter la réforme des études de santé avant la prochaine rentrée universitaire ; or son entrée en vigueur a été repoussée d'un an à l'Assemblée nationale.
Après son examen à l'Assemblée nationale, le texte a triplé en nombre d'articles, et en comporte désormais 73. Les ajouts consistent essentiellement en des mesures disparates, de portée inégale, qui peinent à former un ensemble structurant. Je vous propose néanmoins d'aborder ce texte dans l'esprit constructif qui caractérise les travaux de notre commission.
Le titre I réforme trois moments-clés de la formation des professionnels de santé : l'entrée dans les études de santé, le choix d'une spécialité et la formation continue au cours de l'exercice. L'article 1 er et l'article 2 mettent fin à trois dispositifs emblématiques : la première année commune aux études de santé (Paces), le numerus clausus et les épreuves classantes nationales (ECN). La nouvelle philosophie de la progression dans les études repose sur une orientation plus progressive des étudiants, une plus large place faite à leurs compétences et à leur parcours, ainsi que sur l'organisation d'enseignements interprofessionnels ; elle me paraît satisfaisante et emporte le consensus de la plupart des acteurs.
Ce satisfecit porte cependant sur les seules mesures figurant dans le projet de loi, qui se borne à l'affirmation de grands principes dont la traduction concrète sera faite par décret. Comme je l'ai dit à la ministre la semaine dernière, la communication gouvernementale autour de ces mesures me paraît partiellement trompeuse. Sur le premier cycle par exemple, l'accent a été mis sur la suppression du numerus clausus : mais les effectifs d'étudiants continueront d'être à la fois contraints, ne serait-ce que par les moyens universitaires, et sélectionnés. Je crains donc que la réforme ne fasse de nombreux déçus.
L'article 3 met en place une procédure de recertification à échéances régulières au cours de l'activité professionnelle. Initialement limité aux médecins, le dispositif a été étendu à six autres professions à ordre par l'Assemblée nationale. Si cela me semble indispensable par principe, je ne connais pas la forme que cela prendra, la mise en oeuvre étant renvoyée à une ordonnance.
Compte tenu de la faible portée juridique de ce premier ensemble de mesures, vous comprendrez qu'il n'y ait guère matière à amendements. Ceux que je vous proposerai viseront principalement à améliorer la qualité de la loi en supprimant les dispositions inscrivant certains contenus de la formation des professionnels de santé dans la loi. Outre que cela n'a pas vocation à figurer au niveau législatif, l'effet pourrait en être contre-productif : qu'adviendrait-il de tout ce que nous n'aurions pas cité ?
Un deuxième ensemble porte sur l'organisation des carrières. On y trouve notamment un toilettage du contrat d'engagement de service public et un élargissement de l'exercice en tant que médecin adjoint. L'Assemblée y a ajouté plusieurs mesures ponctuelles, notamment sur les certificats de décès. La principale mesure de cet ensemble est portée par l'article 6, qui réforme l'emploi hospitalier. Ici encore, l'élaboration concrète de la réforme est renvoyée à l'ordonnance. J'ai néanmoins souhaité préciser que l'ordonnance devra aborder l'encadrement des écarts de rémunération entre les personnels titulaires et contractuels.
Je vous présenterai par ailleurs deux amendements plus substantiels : la création d'une incitation fiscale forte à l'installation rapide des jeunes médecins, en même temps qu'une limitation de l'exercice comme remplaçant à une période de trois ans. Vous comprendrez donc que je serai défavorable aux amendements renforçant des dispositifs d'exercice alternatif à l'installation, comme le remplacement ou l'adjuvat : selon moi, la multiplication de ces outils pourrait avoir à terme des effets délétères sur l'installation pérenne des médecins.
Je rattache à cet ensemble les dispositions portant sur les praticiens à diplôme hors Union européenne (Padhue), dont nous connaissons le sort grâce au rapport que nous a présenté Mme Berthet en décembre dernier. L'article 21 entend résorber la situation actuelle par un dispositif transitoire de validation des compétences des Padhue actuellement en exercice. Je vous propose deux amendements sur ce point : la condition de présence un jour donné n'étant pas adaptée à des personnes multipliant les contrats précaires, je propose de la formuler sous la forme d'un intervalle de présence ; je vous propose par ailleurs d'ouvrir le dispositif transitoire aux Padhue qui auront accompli leur condition d'exercice dans le médico-social.
Je vous mets cependant en garde contre un élargissement trop important des conditions d'accès au dispositif de qualification. Au vu des amendements présentés, nombre d'entre nous ont été sensibilisés à la situation particulière de certains Padhue qui ne répondent pas aux exigences fixées par l'article 21. Si je suis également sensible à ces situations individuelles, je vous rappelle que la condition d'exercice vise à protéger les futurs patients de ces praticiens et à garantir la qualité des soins qui leur seront dispensés.
Le titre II porte sur la structuration de l'offre de soins dans les territoires. Il comportait initialement 4 articles ; il en compte 18 de plus après son examen à l'Assemblée nationale. Les priorités affichées s'articulent autour de quelques principes clés dans lesquels nous pouvons nous reconnaître, comme l'objectif de décloisonnement entre ville, hôpital et médico-social par une coordination renforcée des acteurs locaux et à travers un renouveau de l'hôpital de proximité, présenté comme « l'hôpital de la médecine de ville ».
S'il ne participe pas d'une logique de simplification en ajoutant une strate de plus à un édifice de dispositifs déjà lourd, le « projet territorial de santé » (PTS) institué par l'article 7 s'inscrit sur une ligne de crête entre l'incitation à changer les pratiques et la souplesse indispensable à la prise d'initiatives par les acteurs. Les ajustements que je vous propose s'inscrivent dans cet équilibre, en ciblant ce nouvel outil sur sa priorité première de coordination sans en alourdir excessivement le contenu.
Comme pour l'organisation de l'hôpital dans le cadre des groupements hospitaliers de territoire (GHT) à l'article 10, je vous proposerai de privilégier la volonté des acteurs plutôt que des avancées à marche forcée, qui conduisent à imposer des schémas homogènes à des contextes locaux hétérogènes. Si le modèle des hôpitaux de proximité à l'article 8 soulève des interrogations qui se traduiront dans nos débats, il me semble que nous avons intérêt à en faire un pivot essentiel de notre système de santé, à l'interface du monde de l'ambulatoire et en relais des établissements de recours. Leur développement doit être une opportunité de repenser l'articulation des soins à l'échelle d'un territoire, en consolidant des établissements qui jouent un rôle de service public indéniable. Encore faut-il que chacun joue le jeu et que ce modèle traduise l'ouverture sur son environnement et la complémentarité avec les autres acteurs. Je vous proposerai des amendements dans ce sens.
Quant aux dispositions ajoutées à cette partie du texte par l'Assemblée nationale, certaines se limitent à des mesures d'affichage sans réelle portée.
Une autre série de mesures engagent des redistributions de tâches entre professionnels de santé, sans ligne directrice claire, sur des champs souvent très ponctuels et dont la recevabilité paraît fragile. Je vous proposerai cependant de confirmer plusieurs des avancées de bon sens qui sont engagées ; certaines reprennent d'ailleurs des propositions du Sénat comme sur les pénuries de médicaments. D'autres ne me semblent pas relever d'une réflexion cohérente à la hauteur des enjeux.
Le titre III vise à enclencher une nouvelle dynamique dans la transformation numérique de notre système de santé par la mise en place d'une plateforme des données de santé et d'un espace numérique de santé. Celui-ci permettra à l'usager de disposer sur un même portail de l'ensemble des documents et services nécessaires au suivi de son état de santé. Sur ces enjeux, je vous proposerai d'intervenir sur le périmètre des données intégrées au futur système national des données de pensée (SNDS) ainsi que sur les obligations d'interopérabilité applicables aux logiciels et systèmes d'information en santé.
Les titres IV et V contiennent des mesures disparates, parmi lesquelles figurent des simplifications bienvenues, comme la refonte des protocoles de coopération entre professionnels de santé introduite par l'Assemblée nationale, ou des évolutions attendues, comme la création d'une agence régionale de santé à Mayotte.
Vous l'aurez compris, c'est sans grand enthousiasme que je vous invite à voter ce texte, moyennant les améliorations que je vous propose. Nous devrons être attentifs au suivi des ordonnances et des décrets qui seront pris pour son application.
M. Jean-François Longeot , rapporteur pour avis de la commission de l'aménagement du territoire et du développement durable . - Je devrai malheureusement quitter cette réunion peu de temps après mon intervention pour rejoindre ma commission, qui procède à l'audition de M. Augustin de Romanet, pressenti pour diriger Aéroports de Paris.
La commission de l'aménagement du territoire et du développement durable s'est réunie hier pour examiner mon rapport pour avis sur ce projet de loi dont certaines dispositions nous intéressaient pour leurs conséquences territoriales. Nous avions procédé de même en 2016 pour le projet de loi relatif à la modernisation de notre système de santé, dont j'étais également rapporteur pour avis. Après un large débat, la commission a adopté 30 amendements portant sur 18 articles du projet de loi, dans une triple logique : adapter les études de médecine et certains éléments du système de soins à l'exigence de proximité ; réguler l'offre de soins et réaffirmer le principe d'égal accès aux soins sur l'ensemble du territoire ; alléger les contraintes administratives, développer les partages de compétences et mettre le numérique au service des territoires pour libérer du temps médical.
Sur le volet de la formation, la commission a adopté cinq amendements, pour partie identiques à ceux déposés par M. Lafon, rapporteur pour avis au nom de la commission de la culture. Beaucoup de mes collègues ont soulevé des doutes quant à l'impact réel de la suppression du numerus clausus sur la répartition des futurs professionnels de santé sur le territoire. Au demeurant, ses éventuels effets ne pourraient être mesurés que d'ici dix à quinze ans et certains de mes collègues se sont inquiétés des moyens dont disposeront les universités pour mettre en oeuvre cette réforme.
S'agissant du développement des stages dans les zones sous-denses, je n'avais pas proposé d'amendement prévoyant une obligation, mais plutôt des mesures incitatives. À l'issue d'échanges fournis, la commission a cependant souhaité proposer une obligation pour les étudiants de troisième cycle. Concernant l'exigence de proximité que j'évoquais, la commission a adopté plusieurs amendements, notamment sur les articles relatifs aux hôpitaux de proximité et aux groupements hospitaliers de territoires. Certains amendements tendent par ailleurs à supprimer des dispositions faiblement normatives ou d'affichage politique, aux articles 7 B et 7 E notamment.
La commission a également souhaité avancer sur le chemin d'une régulation des installations de médecins avec un changement majeur par rapport à 2016 : notre amendement 377 renvoie d'abord à la négociation conventionnelle entre les médecins et l'assurance-maladie la détermination des modalités selon lesquelles les médecins pourraient participer à la réduction des inégalités territoriales dans l'accès aux soins ; c'est seulement en cas d'échec dans un délai d'un an que la commission propose le conventionnement sélectif en zones sur-dotées. Peut-être que ce premier élément pourra au moins être conservé. Le contexte a changé et le grand débat a montré l'attente des Français sur le sujet de l'accès aux soins.
Concernant les partages de compétences, la commission a adopté des dispositions pragmatiques, tendant à libérer du temps médical. Elle s'appuie sur un constat simple : certaines professions, comme les sages-femmes ou les pharmaciens, sont mieux réparties sur le territoire et bénéficient d'une démographie dynamique. La commission souhaite donc améliorer l'accès aux soins dans les territoires, en s'appuyant sur les ressources humaines disponibles, tout en préservant la sécurité des soins. Les approfondissements de compétences proposés par la commission se veulent donc ponctuels et resserrés, dans la continuité des orientations du rapport du Président Maurey sur les déserts médicaux de 2013. Enfin, la commission propose plusieurs amendements cherchant à mettre le numérique au service des territoires.
Mme Catherine Deroche . - C'est en effet un texte difficile à traiter pour nous, à cause de l'excès d'ordonnances... même si c'est un comble de s'en plaindre, pour un médecin !
Son périmètre est très limité, ce qui nous interdit de déposer des amendements sur bien des domaines, comme certaines filières, les médicaments ou l'innovation. Comme on nous interdit aussi le plus souvent d'amender le PLFSS, je ne sais pas quand nous pourrons aborder ces sujets ! J'apprécie la volonté du président Milon de mettre de la souplesse et de laisser l'initiative au terrain ; les territoires sont très hétérogènes et les professionnels de santé affichent leur volonté de travailler ensemble, en pluri-professionnel. Les données de santé sont un point important. Avec Yves Daudigny et Véronique Guillotin, nous avons vu que tout n'était pas une rupture dans l'innovation, mais qu'on avait besoin de données en vie réelle pour évaluer le prix ou procéder à une inscription sur la liste en sus.
M. Bernard Jomier . - Ce projet de loi porte sur une question importante ; or il n'y aura pas tant d'occasions d'y revenir dans l'agenda législatif. Si nous en partageons les principes, le renvoi massif aux ordonnances et le calendrier trop rapide font qu'il nous est difficile de souscrire à un texte qui devait être la traduction législative du plan « Ma santé 2022 » - que nous avons pourtant approuvé.
Il eût été sage que le Gouvernement sorte de la procédure accélérée pour que le texte puisse continuer à être amélioré. Sur la formation, nous souscrivons à la réforme visant à sélectionner autrement, mais la communication du Gouvernement sur le numerus clausus est complètement fausse : le nombre d'étudiants pourrait en effet baisser !
Concernant le titre II, le recours aux ordonnances, acceptable pour certains points techniques, ne l'est pas pour les articles 8 et 9 conjointement. Ceux-ci donnent en effet au Gouvernement le pouvoir de redessiner totalement le système de soin et l'offre de soin. Cette conjonction des deux articles rend ce projet non recevable. Nous demanderons donc en séance la suppression de l'habilitation établie par l'article 9.
Le numérique en santé porte peu à débat. Les données en santé ont une composante personnelle mais aussi économique. Les dispositifs doivent être sérieusement encadrés. Or les verrous posés par le législateur sont insuffisants : des exemples récents le montrent. Il faudra donc y revenir pour arriver à un équilibre. Des pistes d'amélioration sont possibles ; nous jugerons donc de notre avis en fonction du texte qui sortira du débat en séance.
Mme Laurence Cohen . - Merci à Alain Milon pour l'équilibre qu'il a trouvé dans son rapport : comme souvent, je m'y retrouve... sauf dans sa conclusion, puisqu'Alain Milon, comme souvent, votera le texte malgré tous ses défauts.
Ce qui nous gêne, c'est que nous légiférons à l'aveugle : nous ne discutons pas des financements - mais c'est la règle. Le Gouvernement nous demande de l'habiliter à prendre beaucoup d'ordonnances - contre lesquelles nous sommes par principe - avec la justification suivante : « nous n'avons pas eu le temps de la concertation, mais ne vous inquiétez pas, on vous tiendra au courant. »
Le numerus clausus est une revendication portée depuis longtemps. Mais en fait, le Gouvernement se défausse sur les présidents d'université sans leur donner de moyens. C'est donc une mesure en trompe-l'oeil. Dans les territoires, quels qu'ils soient, il y a un manque criant de médecins, et de la souffrance dans les équipes ; ce texte n'est pas à la hauteur. Les urgences de l'Assistance publique-Hôpitaux de Paris (AP-HP) sont partout en grève. Je suis allé apporter mon soutien à l'hôpital Henri-Mondor dans le Val-de-Marne : il y manque sept médecins ! L'AP-HP, fleuron de notre système de santé, perd ses professionnels ; médecins et infirmiers n'ont plus le temps de former les étudiants. Il est difficile dans ces conditions que les professionnels aient envie de rester. Nous sommes donc tout à fait défavorables à ce texte.
Mme Élisabeth Doineau . - La santé a beaucoup été évoquée pendant le grand débat. Ce projet de loi peut susciter beaucoup d'impatience et d'insatisfaction. Bien sûr, il n'apporte pas de solution à tous les problèmes évoqués. Mais la stratégie « Ma santé 2022 », elle, est très bien reçue. Ce projet de loi n'en est pas une traduction législative complète, il est la traduction d'un chapitre de ce plan. D'autres textes traiteront d'autres sujets, comme le bien vieillir, par exemple.
Je comprends l'impatience et la violence des acteurs des territoires. Nous devrions demander à la ministre que la déclinaison soit palpable. Quand on évoque les adjoints médicaux, il faudrait dire combien ils seront par département.
Une remarque : lors des auditions auxquelles nous étions très nombreux à assister autour du président Milon, nous avons pu nous rendre compte à quel point nous étions à la croisée des chemins entre anciens et nouveaux professionnels. Nous avons reçu une véritable claque en nous rendant compte à quel point les jeunes étaient en phase avec ce projet de loi, qui correspond à ce qu'ils réclament. Certes, ils s'affrontent à un corporatisme qui résiste. Mais n'est-ce pas le rôle du législateur de dépasser ce genre d'oppositions ?
On ne trouve pas un médecin sous le sabot d'un cheval. L'impatience est donc naturelle. Mais il n'y a pas d'autre solution que d'attendre la formation de nouveaux médecins et de mieux organiser le système de santé - c'est le rôle du plan d'accès aux soins. Ce qui manque également, c'est la connaissance de tous les dispositifs. Par exemple, le contrat d'engagement de service public, qui rémunère les étudiants en médecine en échange de l'engagement à servir dans des territoires sous-dotés, est tout à fait porteur d'avenir.
Ce projet de loi n'est pas suffisant, mais il dessine le paysage de demain. Il est indispensable, car la médecine d'hier ne pourra pas assurer la santé de demain. Pour ma part, je trouve ce texte incomplet, car les ordonnances ne laissent pas de place aux détails, mais il répond aux défis d'aujourd'hui.
M. Daniel Chasseing . - Dans ce projet de loi, tout n'est pas parfait, mais la suppression du numerus clausus devrait engendrer une augmentation du nombre d'étudiants de 20 % environ. La réforme de l'épreuve classante permettra d'envoyer plus d'étudiants dans les territoires.
L'organisation territoriale et les stages pourraient être davantage orientés vers les généralistes. Après le stage d'internat, ceux qui veulent devenir généralistes pourraient - une année après, par exemple - être placés comme médecins adjoints auprès des généralistes.
Les assistants des hôpitaux devraient pouvoir être embauchés dans les hôpitaux périphériques. L'État devrait financer beaucoup plus que 400 assistants pour les orienter vers les maisons de santé. Voilà ce qui serait un vrai plus ! Une majorité de jeunes médecins veulent être salariés. C'est en réaffirmant le rôle clé de l'hôpital de proximité que l'on mettra des médecins dans les territoires. Le président rapporteur a déposé un amendement interdisant aux médecins de travailler comme remplaçants plus de trois ans d'affilée. C'est un progrès : aujourd'hui, il y en a qui pensent faire des remplacements toute leur vie.
Les Padhue demandent à être reclassés après évaluation et formation ; cela peut apporter un plus dans les territoires. L'important, c'est que davantage d'étudiants deviennent médecins. Mais cela ne suffira pas.
Mme Véronique Guillotin . - Merci au rapporteur pour sa précision. Sur les études médicales, je suis d'accord sur les articles 1 er et 2 : il y a une grande attente dans la population qui croit qu'il y aura des médecins partout, que ce sera open bar...
Les précisions n'ont pas lieu d'être dans ce projet de loi. Il est intéressant de limiter la durée de remplacement, mais l'intérim est-il compris dans votre dispositif, monsieur le rapporteur ? Cela a-t-il été étudié ? J'aurais plutôt imaginé une autorisation jusqu'à cinq ans après la fin des études. Je ne vois pas de difficulté sur les incitations fiscales.
Je suis favorable à la signature des certificats de décès par les infirmières dans les établissements spécialisés... Dans des territoires très ruraux, des familles de patients décédés attendent tout le week-end, faute de médecin disponible.
Il y a cependant des oublis dans cette loi : la prévention, qui est le B-A-Ba de la transformation. Mais aussi les carrières professionnelles : c'est bien d'apprendre aux professionnels de travailler en commun, mais cela ne sert à rien s'il continue à y avoir moins d'infirmières dans les hôpitaux et si les formations ne sont pas pleines, tant le travail est difficile et mal rémunéré. Il faut des moyens financiers et humains. Je partage votre frustration concernant certaines ordonnances qui nous empêchent d'aborder certains sujets.
M. Michel Amiel . - C'est le troisième grand texte santé en dix ans après la loi HPST et la loi Touraine. Cela reflète une prise de conscience chez les gouvernants qu'il faut faire évoluer les choses. Le passage d'une responsabilité individuelle vers une responsabilité populationnelle, avec la mise en place des CPTS, ne se fera que si les professionnels de santé eux-mêmes se l'approprient.
Le numerus clausus - la ministre l'a dit - mis à part l'aspect symbolique, ne révolutionnera pas les choses du point de vue quantitatif, mais le fera d'un point de vue qualitatif. Ce sera la fin du bon en chimie et en maths. Mais il faudra rester exigeants et ne pas remplacer les épreuves classantes par des entretiens permettant d'évaluer des pseudo-compétences relationnelles...
Manquons-nous de médecins ? Non, nous manquons de temps médical. La société a évolué : les médecins d'aujourd'hui ont droit à une vie familiale normale. On parle de déserts médicaux : non, il s'agit de déserts tout court. Il est difficile de demander à un médecin de s'installer dans un territoire où il n'y a rien.
Je vois un risque dans les évolutions des pratiques médicales, celle d'un ubérisation de la médecine avec la révolution numérique. Je le vois chez moi, dans une région qui n'a pourtant rien d'un désert médical : des plateformes numériques se multiplient, dans lesquelles la prise en charge n'a plus rien à voir avec la pratique d'il y a quarante ans. On passe à une simple prestation sans lendemain.
Reste l'opposition entre mesures incitatives et coercitives. Nous le voyons aujourd'hui, obliger les médecins à s'installer en zone sous-dense n'est pas efficace. La pénurie de médecins est loin d'être un phénomène franco-français ou européen ; c'est un problème international. Nous voyons ainsi des médecins migrer vers des contrées plus incitatives sur le plan financier, comme le Canada.
M. Laurent Lafon , rapporteur pour avis de la commission de la culture, de l'éducation et de la communication . - La commission de la culture, de l'éducation et de la communication a été saisie à propos de l'entrée dans les études de santé et l'accès au troisième cycle. Nous avons bien perçu que ces réformes étaient attendues et faisaient l'objet d'un assez large consensus ; mais le fait que le texte renvoie à des textes réglementaires qui nous échappent a suscité des interrogations. Nous avons aussi des questions sur le coût de la réforme. La commission de la culture a adopté huit amendements avec deux objectifs : encourager les stages d'étudiants en médecine en zone sous-dense - amendement cosigné avec la commission de l'aménagement du territoire - et la participation des étudiants à des échanges internationaux.
Un amendement reporte d'un an la réforme de la Paces. Cela peut vous sembler étonnant, mais nous soulignons un risque sur la réalité de la réforme, notamment concernant la diversification des profils des étudiants. La mise au point des maquettes entre majeures et mineures prendra du temps ; or elles devront être prêtes pour octobre ou novembre. Nous craignons que la transformation des Paces se borne à ne produire qu'un portail santé.
M. Alain Milon , rapporteur . - La difficulté majeure du texte est le recours massif aux ordonnances. Les sujets qui en sont exempts sont mineurs. Cela limite notre travail de parlementaire. Mais on ne peut guère faire autrement qu'accepter : le Sénat étant la deuxième chambre, une suppression des articles nous amènerait à une commission mixte paritaire non conclusive, qui nous priverait de certaines améliorations. C'est bien dommage car nous avons des propositions. Au stade de l'examen en commission, je souhaite que nous conservions la possibilité de les préserver. J'en ferai qui seront touchées par les articles 40 ou 45 - et qui seront donc à ce titre repoussées soit par le président de la commission des finances, soit par celui de la commission des affaires sociales...
La suppression du numerus clausus devrait a priori entraîner la hausse massive du nombre d'étudiants une dizaine d'années ans après. Mais cela ne se passera pas comme cela. Il sera en effet régionalisé et certaines régions ont d'ores et déjà annoncé la diminution du nombre d'étudiants admis, comme la région Centre, par exemple. J'en ai été alerté hier - je n'en sais donc pas plus.
Mme Véronique Guillotin . - Strasbourg baissera aussi le nombre de places d'internes.
M. Alain Milon , rapporteur . - Je suis heureux de partager mon diagnostic avec Laurence Cohen, même si nous ne recommandons pas le même traitement...
Il y a eu des lois structurantes dans le domaine de la santé : la loi Marcel Cachin, les ordonnances Debré, la loi HPST. Les lois Juppé, Touraine ou celle que nous examinons aujourd'hui sont des lois qui complètent les orientations prises par les lois structurantes. La Loi Touraine n'a que trois ans et n'a pas eu le temps d'être mise en application. Ce n'est pas par hasard : elle ne prévoyait aucun financement, malgré ses bonnes intentions. La loi Buzyn aura le même sort si aucun financement n'est prévu.
Même si je n'ai pas le droit de le faire, je proposerai que l'immobilier de la santé ne fasse plus partie du budget de la santé. Cela dégagerait de l'argent.
Oui, madame Doineau, le plan « Ma santé 2022 » a été bien reçu ; c'est qu'il fait un bon diagnostic, un diagnostic que nous partageons, là encore. Mais le traitement proposé a été moins bien perçu. Les conflits de génération ont toujours existé. Certains jeunes peuvent aller plus loin : ils sont d'accord pour être payés 5 000 euros nets et travailler 35 heures, on les comprend ! Mais si l'on accède à leurs demandes, il faudra trois médecins pour en remplacer un. Je ne suis pas sûr que les jeunes soient opposés par principe à l'exercice libéral. Ils pourraient être intéressés si c'était mieux payé.
Je suis d'accord avec Daniel Chasseing à propos des assistants médicaux : il en faudra plus. Mais pour cela, il faudra de l'argent pour les former, pour trouver des formateurs, leur offrir des emplois et des salaires.
Madame Guillotin, je propose d'autoriser le remplacement pendant trois ans aux docteurs en médecine, donc aux médecins ayant fini l'internat en général depuis deux ans : cela revient donc au même que ce que vous proposez.
La réforme du premier cycle est avantageuse : les étudiants qui n'auraient pas réussi à entrer dans une filière pourront continuer leurs études.
Il faut donner du temps médical aux médecins, oui ; mais en même temps, on leur impose du temps de réunionite pour déterminer le programme territorial de santé. Quand se réuniront-ils ? À 23 heures, après leur journée de travail ? Je doute qu'on trouve des fonctionnaires des ARS pour organiser de telles réunions...
Pour les endroits où l'on ne trouve pas de médecins généralistes, les raisons sont à chaque fois différentes, et méritent des traitements différents.
M. Alain Milon , rapporteur . - Certains amendements sont touchés par l'article 40 que vous connaissez tous... D'autres le sont par l'article 45, car ils ne sont pas en lien direct avec le texte initial. Enfin, d'autres encore sont concernés par l'article 38, selon lequel on ne peut pas étendre le champ d'une ordonnance.
M. René-Paul Savary . - Je lis, concernant l'article 45, que « la commission des affaires sociales a arrêté le 22 mai le périmètre... » Je n'étais pas au courant !
M. Gérard Dériot , président . - C'est notamment l'objet de notre réunion que d'arrêter ce périmètre en déterminant les amendements irrecevables en application de l'article 45.
M. Alain Milon , rapporteur . - Les amendements identiques COM-343 et COM-366 intègrent dans les objectifs généraux des formations de santé l'objectif de répartition équilibrée des futurs professionnels sur le territoire. Je n'y suis pas favorable : le premier - à vrai dire le seul - objectif des études de santé est de former les futurs professionnels, pas de répondre aux carences de l'offre de soins.
Quelle serait par ailleurs la traduction concrète d'un tel principe ? Les étudiants seront-ils assignés à la faculté de leur département d'origine, ou à celle dans laquelle ils ont fait leur première inscription ? Qu'adviendra-t-il alors s'ils souhaitent suivre une spécialité qui n'y est pas enseignée ? Je crains en outre qu'en adoptant un tel principe, nous ne posions les bases d'une formation au rabais. Si demain, nous envoyons un grand nombre d'étudiants en stage dans des zones en déficits, ils ne pourront être aussi bien encadrés qu'aujourd'hui. Par quels médecins voulons-nous être soignés demain ?
M. Laurent Lafon , rapporteur pour avis . - Nous avons utilisé à dessein le mot « favoriser » : il ne s'agit pas d'imposer. Les deux commissions ont considéré que c'était au Sénat d'insister sur ce point.
M. Alain Milon , rapporteur . - Cet argument est valable, mais pas dans tous les domaines. Il ne l'est pas concernant les objectifs de la formation des professionnels de santé.
M. Daniel Chasseing . - Après leur internat, les étudiants se préparant à la médecine générale pourraient faire leur stage dans des maisons de santé.
Mme Catherine Deroche . - Je suis d'accord avec le président Milon. Les étudiants doivent déjà se former dans de nombreux domaines. Nous ne pouvons pas leur demander de répondre aux objectifs d'aménagement du territoire - en particulier dans la loi.
Les amendements identiques COM-343 et COM-366 ne sont pas adoptés.
M. Alain Milon , rapporteur . - Mon amendement de précision COM-273 encadre mieux la méthode d'établissement des objectifs pluriannuels d'admission en première année du deuxième cycle des filières de médecine, maïeutique, odontologie et pharmacie (MMOP), qui devra prendre en compte, outre les capacités de formation et les besoins de santé du territoire, l'évolution prévisionnelle des effectifs et des compétences des acteurs de santé de ce territoire.
Mme Élisabeth Doineau . - Je comprends l'intention de collègues à travers les amendements précédents, mais la formulation proposée par notre rapporteur est préférable.
L'amendement COM-273 est adopté et l'amendement COM-153 devient sans objet.
L'amendement rédactionnel COM-278 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-277 définit plus précisément la nature des objectifs nationaux pluriannuels de formation des étudiants en santé.
L'amendement COM-277 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-276 supprime l'énumération des territoires « notamment » concernés par les inégalités territoriales d'accès aux soins. Il revient au Sénat de veiller à la préservation de la qualité et de la concision de la loi. Or cette précision n'apporte rien sur le plan juridique, et toute énumération de ce type présente le risque d'oublier certains éléments pourtant potentiellement concernés.
L'amendement COM-276 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-215 rectifié bis inscrit les besoins territoriaux de formation dans des conventions passées entre les universités et des établissements de santé publics et privés. Cette précision, dont l'apport juridique me paraît limité, n'a pas sa place parmi les grands principes de la formation des étudiants en santé fixés par l'article 1 er . Avis défavorable.
M. Bernard Jomier . - L'adoption de l'amendement COM-273 ne faisait pas perdre son objet à l'amendement COM-153, car il ne portait pas sur le même alinéa. Mais ce n'est pas grave, nous le présenterons à nouveau en séance. L'idée est de dire que ce sont les besoins en santé qui doivent déterminer le nombre d'étudiants admis, et non les capacités de formation, comme le dit le texte actuel. Il faut mettre l'église au milieu du village.
L'amendement COM-215 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-67 rectifié renvoie à un décret la détermination des modalités d'un conventionnement entre les universités et les établissements de santé publics et privés. Rien n'interdit aux établissements de passer de telles conventions : il ne me paraît pas utile d'en faire mention dans la loi - et notamment pas à cet article, qui définit les grands principes de la formation des étudiants en santé. Avis défavorable.
L'amendement COM-67 rectifié n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-228 prévoit un débat au Parlement sur les moyens alloués aux universités à l'occasion de la fixation des objectifs nationaux pluriannuels de formation par l'État. Il ne me semble pas opportun d'insérer cet élément dans le texte de la loi, qui porte sur la définition des grands principes régissant l'organisation du premier cycle des études de santé.
Nous sommes par ailleurs libres de débattre sur les sujets que nous jugeons importants, sans que la loi nous y oblige ni ne détermine le contenu de échanges. Mais vous pourrez interroger la ministre en séance ...
Mme Victoire Jasmin . - Bien sûr !
M. Alain Milon , rapporteur . - ... sur la question des moyens alloués aux universités - même si elle nous a déjà partiellement répondu sur ce point à l'occasion de son audition par la commission. Avis défavorable
L'amendement COM-228 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-155 inclut l'égalité des chances des candidats dans les objectifs des modalités d'admission en deuxième ou en troisième année du premier cycle des études de santé.
La réforme proposée est centrée sur la diversification des profils des étudiants en filières santé. Il ne me paraît pas opportun d'y ajouter un objectif général d'égalité des chances des candidats, alors qu'aucune des dispositions figurant à l'article 1 er ne le traduit concrètement.
Qui plus est, l'égalité des chances constitue un enjeu de la politique universitaire en général : elle n'est pas limitée aux études de santé. Je vous propose donc de ne pas brouiller encore plus la lisibilité de cet article, qui contient déjà plusieurs grands principes, et donne un avis défavorable, à moins d'un retrait.
M. Bernard Jomier . - Nous ne voulons pas que la ministre retire ce qui est déjà dans la loi.
L'amendement COM-155 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-344 vise à conditionner l'accès en deuxième cycle de santé dans une université à la validation du premier cycle dans cette même université. Cela obligerait les étudiants s'étant inscrits en première année dans une université à y rester jusqu'à la fin de leur deuxième cycle.
Cela ne me paraît pas aussi crucial que si la précision avait porté sur l'accès au troisième cycle ; dans ce cas, les étudiants n'auraient pas été libres de choisir leur spécialité en fonction de leur territoire d'études. En outre, un décret prévoira les conditions dans lesquelles il sera possible de déroger à ce principe.
Je comprends par ailleurs la logique de cet amendement au regard de l'article 1 er : si nous voulons que les objectifs pluriannuels d'admission en deuxième cycle, qui remplaceront demain le numerus clausus au niveau régional, aient un sens, il faut pouvoir contrôler les flux d'étudiants qui intégreront le deuxième cycle.
Je suis toutefois perplexe devant cette volonté d'empêcher les étudiants en santé de quitter leur université d'origine. Je ne crois pas que ce soit de cette manière que nous pourrons les fidéliser à un territoire. Avis défavorable.
L'amendement COM-344 n'est pas adopté.
L'amendement rédactionnel COM-275 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-122 rectifié bis vise à préciser la nature des diplômes étrangers en santé permettant de postuler aux diplômes français correspondants : ils doivent permettre un exercice « licite et effectif » dans le pays de délivrance.
Une telle précision n'apporte rien sur le plan juridique, car cette condition fait déjà partie de la formulation retenue par l'alinéa 9. Je ne vois pas bien ce que serait un diplôme qui permettrait un exercice illicite de la médecine ! Avis défavorable.
L'amendement COM-122 rectifié bis n'est pas adopté.
L'amendement COM-274 , tendant à corriger une erreur matérielle, est adopté.
M. Alain Milon , rapporteur . - Les amendements identiques COM-345 , COM-14 et COM-216 rectifié bis visent à reporter à 2021 la réforme du premier cycle des études médicales.
La réforme a déjà fait l'objet d'un report d'un an à l'Assemblée nationale. En outre, dans la mesure où elle a été annoncée depuis plusieurs mois, les universités ont déjà commencé à réfléchir à sa mise en oeuvre. Même s'il peut être profitable de disposer de plus de temps pour la conception et l'application de la réforme, il ne semble pas opportun de sacrifier une classe d'âge supplémentaire. Avis défavorable.
M. Laurent Lafon , rapporteur pour avis . - Si nous adoptions cet amendement, la réforme des études médicales coïnciderait avec la mise en application de la réforme du baccalauréat.
J'ai une autre préoccupation : rien n'empêche que le portail Santé soit une nouvelle Paces, avec tous ses défauts. En effet, nous ne savons pas comment se répartiront majeures et mineures. Si l'on ne veut pas voir se reconstituer une voie royale, il faut sans doute apporter des corrections.
M. Alain Milon , rapporteur . - Je comprends vos arguments en faveur du report, mais cela retarderait la mise en place d'une réforme attendue avec beaucoup d'impatience par tous, hormis peut-être les facultés de médecine.
Les amendements identiques COM-345, COM-14 et COM-216 rectifié bis ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-115 vise à intégrer l'origine géographique des étudiants parmi les éléments figurant dans l'évaluation gouvernementale de la réforme du premier cycle.
Ce n'est pas exactement l'objet de l'évaluation qui est proposée à cet alinéa : celle-ci doit plutôt porter sur l'origine universitaire des étudiants, pour vérifier que la politique de diversification des profils académiques dans les études de santé a bien atteint son but. À ce stade, j'émets donc un avis défavorable.
Mme Véronique Guillotin . - Je voterai cet amendement. Il est intéressant de mettre en avant le lycée d'origine. En effet, les nouveaux médecins reviennent souvent s'installer dans leur territoire d'origine.
Mme Élisabeth Doineau . - L'intention est louable, mais ce serait une sorte de discrimination. MM. Cardoux et Daudigny ont produit un rapport très riche sur le parcours géographique de ces étudiants. Il serait en revanche intéressant de déconcentrer les études de médecine et, notamment, la première année, afin de les ouvrir à davantage d'étudiants qui s'inquiètent de leur coût et de leur longueur. Cela permettrait également de les attacher à un territoire par le biais des stages.
L'amendement COM-115 n'est pas adopté.
L'article 1 er est adopté dans la rédaction issue des travaux de la commission.
Articles additionnels après l'article 1 er
M. Alain Milon , rapporteur . - Les amendements COM-80 rectifié et COM-37 rectifié bis visent à exclure, pour le premier, les masseurs-kinésithérapeutes et, pour le second, les orthoptistes de l'interdiction faite aux auxiliaires médicaux maîtres de stage d'accroître leur activité rémunérée à l'occasion des stages.
Mme Laurence Cohen . - En exploitant les stagiaires !
M. Alain Milon , rapporteur. - Je ne suis pas favorable à ces exclusions. En effet, il ne me paraît pas opportun de réserver cette mesure aux seuls masseurs-kinésithérapeutes et orthoptistes, pour des raisons évidentes d'équité entre les professions de santé. En outre, l'interdiction de l'accroissement de l'activité rémunérée à l'occasion d'un stage a une finalité protectrice vis-à-vis des patients comme vis-à-vis des étudiants. Le code de la santé publique prévoit que les actes remboursés par l'assurance maladie sont réputés être accomplis par des professionnels diplômés. En outre, nous ne voudrions pas placer les étudiants, qui sont là avant tout pour être formés, en situation d'exercice illégal de l'orthoptie ou de la kinésithérapie.
J'ai donc un avis défavorable sur ces deux amendements.
Les amendements COM-80 rectifié et COM-37 rectifié bis ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-154 vise à conditionner la validation du deuxième cycle des études médicales à la réalisation d'un stage en zone sous-dotée.
Je suis favorable à ce que les étudiants en médecine puissent faire des stages d'observation en milieu ambulatoire, le cas échéant en zone sous-dense. Pour autant, l'obligation posée par cet amendement me paraît trop contraignante à l'heure actuelle. Nous manquons de maîtres de stages en milieu libéral, et ce plus encore en zones sous-dotées. Qui plus est, l'organisation de la formation universitaire ne permet pas aux étudiants de se déplacer raisonnablement du lieu où ils reçoivent leurs cours à leur lieu de stage si celui-ci est éloigné de l'université. Je me demande d'ailleurs si cela n'obligerait pas les pouvoirs publics à prendre en charge des solutions de transport, voire de logement, ce qui aurait un coût certain. Nous risquerions de faire redoubler des étudiants faute d'avoir pu leur proposer des stages correspondant à leur maquette obligatoire de formation.
J'attire par ailleurs votre attention sur un point qui me paraît important : il ne faut pas tout mélanger. L'objectif des études de médecine est de former des praticiens qui prendront en charge des patients, pas de combler des besoins en zones sous-denses. Nous devons donc veiller à leur offrir le meilleur cadre de formation. Or envoyer les étudiants dans des zones qui manquent de maîtres de stage aboutirait à dégrader leur encadrement et donc leur formation, ce qui me paraît inacceptable.
Gardons en outre à l'esprit que les étudiants de deuxième cycle sont encore jeunes et dans l'incapacité de prendre en charge un patient : si nous voulons que les stages en zones sous-denses aient une véritable utilité pour les étudiants comme pour la santé publique, il me paraît plus judicieux qu'ils aient lieu à la fin du troisième cycle. Mon avis est donc défavorable.
M. Bernard Jomier . - C'est au cours du deuxième cycle que se structurent le futur parcours professionnel des étudiants et leurs lieux d'exercice. Il est donc important que, pendant cette période, l'un des stages se déroule dans une zone sous-dotée. Des CHU, comme celui de Clermont-Ferrand, ont déjà mis en place un tel dispositif, avec les aménagements nécessaires aux emplois du temps ; les organisations étudiantes apportent leur soutien à cette initiative, à condition que les questions d'hébergement soient réglées.
M. Gérard Dériot , président. - En tant que président de conseil départemental, j'ai été obligé de mettre en place des financements pour aider les étudiants à se loger. Ce dispositif laisse les stagiaires très près des CHU.
Mme Élisabeth Doineau . - M. Jomier admet que cela ne peut se faire que par consensus entre tous les acteurs de la santé et des territoires. Il faut que les jeunes soient accompagnés pour leur hébergement, mais aussi pour leur mobilité. Une véritable implication des collectivités territoriales est nécessaire. Dès lors, si l'on impose un tel stage dans la loi, que se passera-t-il si les moyens ne suivent pas ou s'il n'y a pas assez de maîtres de stage ?
M. Daniel Chasseing . - Il est utile de trouver des solutions pour faire découvrir aux étudiants l'exercice de la médecine en milieu rural, en lien avec les collectivités locales. Les maisons de service au public (MSP) offrent souvent des hébergements. Je suis donc plutôt favorable à cet amendement.
Mme Laurence Cohen . - Je comprends l'esprit de cet amendement : c'est durant le deuxième cycle que se créent des liens durables. En même temps, la réussite d'un tel dispositif dépend de nombreux facteurs, le rôle des collectivités territoriales est essentiel et on risque de créer de nouvelles inégalités. Il faut sans doute le peaufiner. En l'état, je m'abstiendrai.
M. Jean-Louis Tourenne . - Nous voulons tous qu'on puisse accéder aux soins où que l'on habite, mais aucune des incitations mises en place n'a donné les résultats escomptés. Or, à chaque fois qu'une proposition nouvelle est faite, on la taxe d'irréalisme ! Certes, les médecins ne sont pas chargés d'aménager le territoire, mais nous le sommes. Quant au prétendu manque de maîtres de stage, ne laissons pas entendre qu'il n'y a pas de médecins en zones rurales, ou qu'ils ne sont pas capables d'être maîtres de stage ! Enfin, l'argument de l'éloignement ne me convainc pas : comment font les apprentis qui préparent un CAP de mécanique ou de maçonnerie ?
Mme Véronique Guillotin . - Ils sont salariés !
M. Jean-Louis Tourenne . - Les étudiants en médecine ont tout de même des capacités supérieures. Il faut proclamer ce que nous voulons et nous donner les moyens d'assurer la présence de médecins en zones rurales. La coercition n'est pas si lourde !
M. Yves Daudigny . - La question des lieux de stage est fondamentale. Je regrette que M. le rapporteur refuse d'inscrire ce principe dans le texte. Que la mise en oeuvre soit compliquée ne devrait pas être un obstacle.
M. Michel Amiel . - Je suis pour la sensibilisation des étudiants en deuxième cycle. Je rejoins en revanche les arguments de M. le rapporteur sur les modalités pratiques. Sur qui faire peser les coercitions ? Régions et ARS doivent mettre en place les moyens nécessaires pour ce stage de sensibilisation. Je voterai pour l'amendement.
M. Alain Milon , rapporteur . - On n'oblige pas les apprentis en maçonnerie à aller dans les zones sous-denses !
On fait un constat similaire dans tout le monde occidental, où il manquera au total, en 2025, 1,2 million de médecins. Nous ne sommes pas les seuls à chercher des solutions. En Allemagne, des coercitions importantes ont été mises en place, qui ont mené à des déconventionnements d'honoraires. Cela a mené au développement d'une médecine à deux vitesses.
Cet amendement tend à imposer aux étudiants une obligation d'accomplir un stage en milieu sous-dense. Que feront-ils s'ils ne peuvent trouver un maître de stage ? En l'état de la rédaction, ils ne pourraient accéder au cycle suivant. Je serais plus favorable à une incitation, mais il est inacceptable de bloquer ainsi leurs études.
Mme Laurence Cohen . - Il ne faut pas s'étonner du manque de médecins observé dans tous les pays occidentaux, puisque les mêmes politiques libérales y sont menées : partout, on considère la santé comme une marchandise ! Peut-être l'amendement pourrait-il être rectifié pour le rendre incitatif ?
M. Bernard Jomier . - Les effets de la coercition, c'est tout de même un autre débat ! La contrainte existe dans le système actuel : en troisième cycle, on doit faire un stage en CHU, ce qui pose parfois problème, auquel cas l'université procède aux ajustements nécessaires. Enfin, nous ne proposons pas de limiter ces stages aux cabinets libéraux ! Il y a plein d'établissements de soins en zones sous denses. La contrainte me semble donc minime. Il faut poser un principe ; les détails relèvent du domaine réglementaire.
L'amendement COM-154 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-123 rectifié bis vise à donner aux étudiants ayant échoué aux épreuves nationales pour l'accès au troisième cycle des études de médecine le droit à la réinscription universitaire.
J'ai demandé à la direction générale de l'offre de soins (DGOS) des précisions sur le sort qui sera réservé aux étudiants concernés. Il sera effectivement nécessaire de régler la situation de ces étudiants, dans la mesure où, dans le régime actuel, la notion d'échec aux ECN n'existe pas : celles-ci servent à classer les étudiants, mais ne conditionnent pas le passage en troisième cycle.
La DGOS a l'intention de régler cette question par la voie réglementaire, ce qui paraît logique au vu de la construction de l'article 2. Il est envisagé de prévoir un droit à une première réinscription, et éventuellement à des réinscriptions ultérieures. Il n'est donc pas nécessaire d'inclure cette précision dans la loi. Avis défavorable.
L'amendement COM-123 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-116 vise à renvoyer au décret la détermination des modalités de la réalisation de stages extrahospitaliers au cours du troisième cycle des études de médecine.
Cela est couvert par l'article 2 ter, qui prévoit la possibilité pour les étudiants de troisième cycle de réaliser leurs stages auprès de praticiens libéraux. Avis défavorable.
L'amendement COM-116 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-124 rectifié bis a le même objet que le précédent ; il est donc lui aussi satisfait, et mon avis est défavorable.
L'amendement COM-124 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - Les amendements identiques COM-346 et COM-367 visent à préciser que le décret en Conseil d'État prévu à l'article 2, qui doit déterminer les modalités d'organisation du troisième cycle des études de médecine, déterminera également l'organisation de stages en zones sous-denses.
Les études de médecine, je le répète, servent à la formation des futurs médecins, et non à répondre aux carences de l'offre de soins. L'article 2 ter ouvre à l'ensemble des étudiants de troisième cycle la possibilité de faire un stage en milieu ambulatoire ; cela me paraît suffisant. Obliger tous les étudiants à aller en zones sous-denses signifie nécessairement que nous dégraderons leur encadrement et donc leur formation. J'ai donc un avis défavorable sur ces amendements.
Les amendements identiques COM-346 et COM-367 ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-347 vise à préciser que le décret en Conseil d'État qui déterminera l'organisation du troisième cycle des études de médecine devra notamment déterminer l'organisation d'échanges internationaux. J'y suis favorable.
L'amendement COM-347 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-125 rectifié bis vise à imposer une concertation avec les représentants professionnels pour la répartition des postes ouverts aux étudiants de troisième cycle. Cet amendement pose plusieurs problèmes rédactionnels ; l'avis est donc défavorable.
M. Daniel Chasseing . - Il faut offrir aux étudiants la possibilité de faire des stages chez des médecins généralistes après l'internat. C'est ainsi qu'on parviendra à augmenter le nombre de médecins. Je voterai pour cet amendement.
M. Alain Milon , rapporteur . - La rédaction de l'amendement n'est pas claire : on ne sait ni de quels représentants il s'agirait ni de quel territoire.
M. Gérard Dériot , président . - Vous pourrez en présenter une version améliorée en séance.
L'amendement COM-125 rectifié bis n'est pas adopté.
L'amendement de coordination COM-282 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-15 vise à renvoyer au décret la mise en place d'une formation théorique à la gestion et à l'installation de l'entreprise médicale à destination des internes en médecine générale.
Cet amendement présente une erreur manifeste d'imputation, de sorte que la rédaction qui en résulterait serait illisible. Par ailleurs, il ne revient pas à la loi de déterminer le contenu des études de médecine, mais seulement d'en fixer les grands principes. En outre, si nous commençons à énumérer le contenu de ces études, nous oublierons nécessairement des éléments, ce qui aura un effet contre-productif. L'avis est donc défavorable.
L'amendement COM-15 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-380 vise à prendre en compte la réalisation d'un stage en zone sous-dense pour l'affectation des étudiants par spécialité et par subdivision territoriale à la fin du deuxième cycle.
Avoir fait un stage en zone sous-dense ne me paraît pas devoir orienter le choix d'une spécialité par les étudiants. Un étudiant qui souhaiterait s'orienter vers une spécialité très pointue et présente des aptitudes en la matière devrait-il être défavorisé par rapport à un autre qui aurait fait un stage volontaire de médecine générale en zone sous-dense ? Encore une fois, posons-nous la question du profil des médecins que nous souhaitons pour nous soigner demain.
Je suis en revanche tout à fait favorable à ce que l'on favorise, dans l'affectation vers une spécialité, la réalisation volontaire de stages en milieu ambulatoire ou de stages hospitaliers supplémentaires. C'est d'ailleurs ce que le décret devrait faire, selon les orientations que m'a données la DGOS. En revanche, du strict point de vue de la formation médicale, je ne suis pas certain de l'apport d'un stage spécifiquement fait en zone sous-dense. C'est pourquoi j'émets un avis défavorable.
M. René-Paul Savary . - Ne pourrait-on pas préciser, à cet article, que le décret sera pris après consultation d'instances régionales à définir ? Cela offrirait plus de souplesse aux territoires. La définition des zones sous-denses change très souvent. Il faut que les critères ne soient pas trop restrictifs, sinon ce sera contre-productif.
M. Gérard Dériot , président . - Je vous invite à présenter un amendement en séance à cette fin.
M. Alain Milon , rapporteur . - Le décret prévu à l'article 2 est pris au niveau national, et non régional ; de ce fait, des consultations régionales me semblent impossibles.
L'amendement COM-380 n'est pas adopté.
L'amendement rédactionnel COM-280 est adopté.
M. Alain Milon , rapporteur . - Les amendements identiques COM-279 et COM-200 visent à supprimer la précision selon laquelle il est renvoyé au décret en Conseil d'État pour la détermination des modalités d'évaluation de la réforme de l'accès au troisième cycle des études médicales, précision introduite par l'Assemblée nationale lors de l'examen du présent texte en commission.
La préoccupation exprimée est en effet couverte par l'alinéa 33 de l'article 2, introduit par l'Assemblée nationale en séance publique, qui prévoit la remise au Parlement, en 2024, d'un rapport gouvernemental d'évaluation de la réforme du deuxième cycle des études de médecine résultant de l'article 2. Il est précisé que ce rapport porte notamment sur l'apport des nouvelles modalités d'évaluation des connaissances et des compétences des étudiants, sur le processus d'orientation progressive des étudiants, la construction de leur projet professionnel et le choix de la spécialité et de la subdivision d'affectation.
Je vous invite donc à adopter ces amendements.
Les amendements identiques COM-279 et COM-200 sont adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-36 rectifié bis vise à offrir aux étudiants de troisième cycle la possibilité de faire des stages auprès de praticiens exerçant dans des associations de prise en charge de soins non programmés.
Cela me semble couvert par la rédaction de l'article 2 ter, qui ouvre la possibilité à ces étudiants de faire des stages en milieu ambulatoire et n'interdit pas aux praticiens visés par l'amendement d'être maîtres de stages agréés. L'avis est donc défavorable.
L'amendement COM-36 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-381 vise à imposer la réalisation d'un stage en zone sous-dense au cours du troisième cycle des études de médecine.
L'article 2 ter ouvre la possibilité pour l'ensemble des étudiants de troisième cycle de réaliser un stage en milieu ambulatoire. Pour l'ensemble des raisons déjà évoquées, cela me paraît suffisant. Parmi l'ensemble d'une promotion d'étudiants qui feront un stage en milieu ambulatoire, certains rejoindront nécessairement une zone sous-dense sans qu'il soit nécessaire de les y obliger.
Encore une fois, l'objectif des études de médecine est de former les futurs médecins, pas de répondre aux carences territoriales de l'offre de soins. De ce point de vue, les zones sous-denses ne présentent pas de spécificités qui les rendraient plus intéressantes qu'une autre pour la formation des futurs médecins. Il est en revanche certain que nous aboutirions à dégrader l'encadrement et donc la formation des futurs praticiens. J'émets donc un avis défavorable.
L'amendement COM-381 n'est pas adopté.
L'amendement rédactionnel COM-281 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-201 vise à supprimer le rapport d'évaluation de la réforme du deuxième cycle des études médicales.
Je tiens à apporter une précision sur la politique de la commission en matière de rapports, ainsi que l'objet de cet amendement m'y invite : nous avons en effet pour habitude de supprimer les demandes de rapport ; il n'en va pas de même, cependant, pour les évaluations des expérimentations ou des réformes prévues par les projets de loi.
7Par ailleurs, cette évaluation avait été proposée à l'Assemblée par plusieurs membres du groupe La République en marche et avait été acceptée par la commission comme par le Gouvernement.
Enfin, si c'est parce que le champ de l'évaluation proposée vous paraît insuffisant que vous souhaitez écarter cette évaluation, je vous invite à le compléter en séance publique.
Pour toutes ces raisons, mon avis est défavorable.
L'amendement COM-201 n'est pas adopté.
L'article 2 est adopté dans la rédaction issue des travaux de la commission.
Articles additionnels après l'article 2
M. Alain Milon , rapporteur . - Les amendements COM-68 rectifié et COM-222 visent à renvoyer à un arrêté la détermination du nombre de postes d'internes et, notamment, leur répartition entre les secteurs public et privé
Cette rédaction n'est pas compatible avec celle de l'article L. 632-2 du code de l'éducation que nous venons d'adopter à l'article 2. En conséquence, l'avis est nécessairement défavorable.
Les amendements COM-68 rectifié et COM-222 ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-202 vise à supprimer la mention de la participation des patients dans les études médicales. Il est satisfait par l'amendement COM-285, qui tend par ailleurs à améliorer la rédaction de l'article L. 632-1 du code de l'éducation. Je vous demande donc de retirer cet amendement au profit de l'amendement COM-285.
L'amendement COM-202 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-285 vise tout d'abord à supprimer la mention de la participation des patients dans la formation des professionnels de santé, introduite par l'Assemblée nationale. Cela ne traduit pas une opposition de fond à cette participation, qui peut en effet être encouragée à chaque fois que son utilité peut être démontrée. Pour autant, il ne paraît pas opportun d'en faire expressément mention dans la loi, qui n'a pas vocation à définir précisément le contenu des formations en santé. Il semble en outre que l'absence de cette mention n'a pas empêché les universités qui le souhaitaient d'adapter leurs formations en ce sens.
L'amendement vise par ailleurs à apporter une précision rédactionnelle à l'article L. 632-1 du code de l'éducation. Je vous invite donc à l'adopter.
L'amendement COM-285 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-348 est satisfait par l'amendement COM-285, dont la rédaction me paraît préférable. Je vous invite donc à le retirer.
L'amendement COM-348 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-284 tend à préciser que l'évaluation triennale prévue par le 2° de l'article 2 bis portera, non pas sur le déploiement d'une offre de formation et de stage répondant aux besoins des zones sous-denses, mais sur le déploiement d'une offre de stage dans les zones sous-denses.
Le premier objectif de la formation des médecins doit en effet résider dans l'acquisition de savoirs et de compétences en vue de l'exercice professionnel, et non dans la réponse aux carences territoriales de l'offre de soins.
Il est en revanche indispensable de pouvoir disposer d'une évaluation du développement des stages proposés en zones sous-denses, notamment en ambulatoire: outre qu'ils permettent aux étudiants de se familiariser avec différents territoires de santé et modes d'exercice, ils constituent un moyen privilégié de faire connaître ces zones et de renforcer leur attractivité auprès des futurs professionnels de santé. Je vous invite donc à l'adopter.
L'amendement COM-284 est adopté.
M. Alain Milon , rapporteur . - Les amendements COM-349 et COM-368 visent à offrir aux étudiants de deuxième et troisième cycle de médecine la possibilité de réaliser des stages en zones sous-dotées.
Au moins cette proposition est-elle rédigée sous la forme d'une possibilité, et non d'une obligation. Cela signifie toutefois que la portée juridique de la disposition est limitée : rien n'interdit en effet aux étudiants qui le souhaitent de faire un stage en zone sous-dense.
Je vous propose de ne pas retenir cette rédaction au stade de la commission ; nous aurons cependant sans doute l'occasion d'en rediscuter en séance. À ce stade, l'avis est donc défavorable.
M. Laurent Lafon , rapporteur pour avis . - J'ai perçu une lueur d'espoir dans les propos de M. le rapporteur !
Les amendements COM-349 et COM-368 ne sont pas adoptés.
M. Alain Milon , rapporteur . - J'émets un avis favorable sur l'amendement COM-350 , qui vise à inscrire dans les objectifs des études de médecine la possibilité de participer à des échanges internationaux au cours des deuxième et troisième cycles.
L'amendement COM-350 est adopté.
L'article 2 bis est adopté dans la rédaction issue des travaux de la commission.
Article 2 ter (nouveau)
L'amendement de simplification rédactionnelle COM-286 est adopté.
L'article 2 ter est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 2 ter
M. Alain Milon , rapporteur . - L'amendement COM-107 rectifié est couvert par l'article 2 ter ; je vous invite donc à le retirer, ou avis défavorable.
L'amendement COM-107 rectifié est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-287 vise à procéder à quelques aménagements rédactionnels et à introduire la notion de valorisation des parcours professionnels dans la définition des objectifs de la procédure de recertification, conformément aux recommandations formulées par le professeur Uzan. Je vous invite donc à l'adopter.
L'amendement COM-287 est adopté.
L'article 3 est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - L'amendement COM-288 vise à supprimer l'alinéa 2 de l'article 3 bis A. L'article L. 1110-1-1 du code de la santé publique fixe le principe d'une formation spécifique des professionnels de la santé et du secteur médico-social au handicap, qui doit porter sur trois aspects : l'évolution des connaissances relatives aux pathologies à l'origine des handicaps et les innovations thérapeutiques, technologiques, pédagogiques, éducatives et sociales les concernant ; l'accueil et l'accompagnement des personnes handicapées ; l'annonce du handicap. Le deuxième alinéa de l'article 3 bis A y ajoute un quatrième aspect relatif au rôle des aidants et à leur impact sur la santé.
S'il revient à la loi de fixer les principes fondamentaux encadrant la formation des différents professionnels de santé, il ne lui échoit en revanche pas de déterminer avec précision le contenu de ces formations. Une telle entreprise pourrait en outre avoir un effet contre-productif dans la mesure où l'intégralité du contenu des formations ne pourra de toute façon pas être énuméré dans la loi, ce qui pourrait générer des effets d'a contrario.
Il semble du reste que la préoccupation exprimée dans cet alinéa sera satisfaite en pratique. Mme la ministre des solidarités et de la santé s'est en effet engagée à adresser un courrier aux doyens des facultés de médecine pour leur demander d'intégrer les enjeux associés aux aidants des personnes handicapées dans la formation initiale et continue des professionnels de santé. Je vous invite donc à l'adopter.
M. Bernard Jomier . - Les positions de M. le rapporteur sur cette question sont cohérentes, mais il demeure un problème : le deuxième cycle est crucial pour l'avenir des étudiants. On nous demande de modifier les modalités d'entrée dans ce cycle, de supprimer le verrou de l'ECN - nous y souscrivons -, mais on refuse de discuter de la nature du deuxième cycle. La directive européenne sur ce sujet ne nous est pas soumise par le Gouvernement ; c'est intentionnel. Nous nous abstiendrons sur cet amendement.
L'amendement COM-288 est adopté.
L'article 3 bis A est adopté dans la rédaction issue des travaux de la commission.
Article 3 bis B (nouveau)
L'article 3 bis B est adopté sans modification.
M. Alain Milon , rapporteur . - Par l'amendement COM-289 , je vous propose une rédaction nouvelle de cet article, réduite à l'adjonction de l'adjectif « continue » dans l'objectif de formation des professionnels de santé.
Il n'apparaît pas opportun, dans un souci de qualité de la loi, de complexifier encore la rédaction de l'article L. 1411-1 du code de la santé publique, qui définit les objectifs de la politique de santé de la Nation et doit à ce titre conserver la rédaction la plus large possible.
La référence proposée au contenu des études de santé apparaît à ce titre inutile, la formation au progrès technologique constituant une obligation déontologique des professionnels de santé, mais encore potentiellement limitative, dans la mesure où ce contenu ne pourra être entièrement précisé dans le cadre de cet article de portée générale.
Dans la même logique, il apparaît superfétatoire de conserver la référence aux effectifs de professionnels de santé dans la définition d'un objectif relatif à leur formation.
Il n'en va pas de même de l'introduction d'une référence à la formation continue des professionnels, qui prendra une importance croissante et indispensable dans les prochaines années avec l'entrée en vigueur de l'obligation de recertification.
L'amendement COM-289 est adopté.
L'article 3 bis est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - L'article 4 inclut une disposition visant à sécuriser le choix de leur futur lieu d'exercice par les bénéficiaires d'un contrat d'engagement de service public (CESP). En effet, les zones sous-denses ne sont pas figées ; il se peut qu'un étudiant élabore son projet professionnel dans un territoire qui n'est plus, au terme de ses études, considéré comme une zone sous-dense. Le texte de loi prévoit donc la possibilité de maintenir sur la liste des lieux d'exercice proposés aux signataires à l'issue de leurs études des lieux qui y figuraient deux ans auparavant, mais qui ne sont plus considérés comme des zones sous-denses. Il s'agit ainsi de sécuriser les projets professionnels des étudiants.
L'amendement COM-156 vise à figer les futurs lieux d'exercice au moment de la signature du CESP. Je ne suis pas favorable à cette solution. La rédaction proposée par l'article constitue un équilibre entre la sécurisation du projet professionnel des étudiants et la garantie que le CESP, outil coûteux, bénéficiera bien aux territoires qui en ont besoin. Dans la mesure où le CESP peut être signé dès le début du deuxième cycle, il pourrait dans certains cas s'écouler plus de six ans entre le choix du lieu d'exercice et le début de l'exercice effectif. Ce délai me semble trop long.
Les amendements COM-30 rectifié et COM-365 visent, quant à eux, à offrir au centre national de gestion (CNG) la possibilité de conserver sur la liste des lieux d'exercice proposés ceux qui y figuraient trois ans auparavant, et non pas deux. Il s'agit ainsi de s'aligner sur la durée de l'internat. Je serais plus favorable à cette solution. Pour autant, je souligne que l'article 4 prévoit que le choix du futur lieu d'exercice ne se fait plus nécessairement au cours de la dernière année des études : il pourrait se faire au début du troisième cycle, auquel cas la modification proposée aurait moins de sens.
Je demande donc le retrait de l'amendement COM-156. Quant aux deux autres, ils pourraient être présentés en séance afin que nous puissions demander des précisions à Mme la ministre. Il me semble en effet prématuré d'inscrire ces modifications dans le texte de la commission.
Mme Élisabeth Doineau . - Pourquoi ne pas les inscrire dans le texte ? Cette proposition me paraît intéressante.
M. Alain Milon , rapporteur . - Nous ne disposons d'aucune étude sur la portée de ces amendements.
Mme Élisabeth Doineau . - Parfois, on n'a pas d'étude d'impact sur un texte entier !
M. Bernard Jomier . - Je précise que la durée de l'internat passera bientôt à quatre ans du fait de l'harmonisation européenne.
Les amendements COM-30 rectifié et COM-156 sont retirés.
L'amendement COM-365 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-290 vise à reporter à la rentrée universitaire 2020 l'application des modifications relatives aux modalités du choix de leur poste de troisième cycle par les signataires d'un CESP, par coordination avec le report de l'entrée en vigueur de la réforme de l'accès au troisième cycle des études de médecine souhaité par l'Assemblée nationale. Je vous invite à l'adopter.
L'amendement COM-290 est adopté.
L'article 4 est adopté dans la rédaction issue des travaux de la commission.
Articles additionnels après l'article 4
M. Alain Milon , rapporteur . - Je vous invite à adopter l'amendement COM-291 , qui vise à inciter les jeunes médecins à une installation rapide en leur ouvrant droit à une exonération de cotisations sociales sur leurs revenus d'activité dès lors qu'ils s'installent dans les trois ans suivant l'obtention de leur diplôme. Le bénéfice de cette exonération sera conditionné à une durée minimale de cinq ans d'activité continue à la suite de cette installation. Son barème sera défini par voie réglementaire de manière dégressive en fonction du délai d'installation : un médecin installé dans la première année suivant l'obtention de son diplôme bénéficiera d'un barème plus avantageux que celui qui s'installe au cours de la troisième année.
Il s'agit ainsi d'inciter les jeunes praticiens à s'ancrer dans un territoire et auprès d'une patientèle, dans la même logique incitative que celle portée par le CESP.
M. Gérard Dériot , président . - Dans les zones de revitalisation rurale (ZRR), ils sont déjà exonérés !
M. René-Paul Savary . - Comment êtes-vous passé à travers les mailles de l'article 40 de la Constitution, monsieur le rapporteur ?
M. Alain Milon , rapporteur . - Ce n'est pas une dépense supplémentaire, c'est une perte de recettes gagée.
Mme Élisabeth Doineau . - Je veux revenir sur les ZRR. On manque partout de médecins. Des frontières s'érigent : certains bénéficient de mesures fiscales et sociales très accommodantes dans les MSP, d'autres non. Cela met les élus à bout : cette concurrence déloyale ne devrait pas exister. Ces exonérations ne me paraissent pas justes.
M. Gérard Dériot , président . - On généralise ces exonérations !
Mme Laurence Cohen . - Nous sommes opposés à cet amendement. Des exonérations fiscales existent déjà, et vous voulez rajouter des exonérations de cotisations, mais ces mesures se sont avérées inefficaces. Et puis, l'article 40 est un véritable couperet, mais à géométrie variable !
M. Gérard Dériot , président . - Certes, ces aides ne sont pas déterminantes, mais elles viennent compléter d'autres dispositifs.
M. Yves Daudigny . - J'ai travaillé dans un secteur concerné par les avantages liés aux ZRR, dans le cadre de l'installation d'une MSP. Ces avantages sont loin d'être marginaux dans le revenu de tous les professionnels de santé, au-delà des médecins. Je suis un peu réservé sur cet amendement : ses modalités d'application peuvent produire de fortes injustices entre professionnels de santé. Parfois, le médecin ayant consacré le plus d'énergie à la mise en place d'une MSP ne peut bénéficier de la mesure, parce qu'il était déjà installé dans ce territoire !
M. Michel Amiel . - Je suis favorable aux exonérations en zones sous-denses, mais les médecins qui y triment depuis des années n'en bénéficient pas ; cela me paraît injuste.
M. Gérard Dériot , président . - On fait toujours face au problème des effets de seuil.
M. Alain Milon , rapporteur . - Cette proposition s'adresse aux nouveaux docteurs en médecine, dans les trois années qui suivent l'obtention de leur doctorat. En outre, ils doivent rester cinq ans dans la zone. Nous voulons les inciter à s'y installer le plus vite possible.
M. René-Paul Savary . - Une partie des cotisations sociales est prise en compte par les caisses d'assurance maladie pour les médecins de secteur 1. Votre proposition touche-t-elle aussi les cotisations vieillesse ? Si tel est le cas, il faut faire attention à ne pas priver les médecins de trois ans de points. Ce ne serait pas leur rendre service ! Quant à leur octroyer des points gratuits, ce serait une dépense nouvelle... L'intérêt de cette mesure est en tout cas qu'elle n'est pas limitée aux zones sous-denses, qui sont trop souvent modifiées par les ARS.
M. Alain Milon , rapporteur . - L'article 40 interdit d'augmenter les dépenses. Il s'applique à tous les amendements.
L'amendement COM-291 est adopté et devient article additionnel.
M. Alain Milon , rapporteur . - L'amendement COM-292 vise à limiter à trois années la durée totale des remplacements de médecins installés et salariés pour les praticiens répondant aux règles de l'exercice régulier de la médecine. Si le recours à la qualité de remplaçant peut être utile de manière ponctuelle, dans le cadre d'un parcours professionnel ou pour un territoire spécifique, ce mode d'exercice dérogatoire ne doit pas devenir la règle à la sortie des études de médecine. Je vous invite à l'adopter.
Mme Élisabeth Doineau . - Environ 20 % des étudiants en médecine choisissent de devenir remplaçants, parce qu'ils n'ont pas encore construit leur projet professionnel ou qu'ils ne connaissent pas encore bien les territoires et les différentes pratiques qui s'y exercent. Ils ont besoin de temps. Des régions les aident à élaborer un projet professionnel. En outre, il y a un besoin de remplaçants ! En limitant cette possibilité à trois ans, on risque d'aggraver cette pénurie.
M. Michel Amiel . - Il y a peut-être une solution : si le troisième cycle passe à quatre ans pour la médecine générale, les deux dernières années pourraient être professionnalisantes : l'étudiant pourrait alors effectuer des remplacements. Je présenterai un amendement en séance à cette fin.
M. Daniel Chasseing . - Je suis favorable à cet amendement. Les remplaçants rendent service, mais il est important qu'ils n'y passent pas toute leur vie. Certains médecins retraités font aussi des remplacements. Il ne faudrait pas que cette mesure les en empêche. Enfin, en dernière année de troisième cycle, la possibilité d'être médecin adjoint serait aussi une forme de professionnalisation.
M. René-Paul Savary . - Il faudrait rectifier cet amendement : il doit avoir pour objet les étudiants en sortie d'études, et non les médecins retraités. En outre, le terme de « praticien » n'est pas clair : est-il question seulement des titulaires d'un doctorat, ou aussi de ceux qui n'ont pas encore défendu leur thèse, qui peuvent aujourd'hui effectuer des remplacements ?
Mme Catherine Deroche . - Je voterai pour cet amendement ; on pourra toujours améliorer sa rédaction. Il arrive que les remplaçants ne prodiguent des soins que la moitié de l'année, ils font des pauses assez longues et, pendant ce temps, il n'y a personne sur le terrain.
M. Yves Daudigny . - Avez-vous une idée du nombre de médecins concernés ?
M. Alain Milon , rapporteur . - Un millier.
M. Michel Amiel . - Cet amendement risque-t-il d'affecter les médecins retraités qui souhaitent donner un coup de main ?
M. Alain Milon , rapporteur . - Dans sa rédaction actuelle, oui. Pour répondre à M. Savary, l'article que nous entendons modifié ne concerne que les docteurs en médecine.
Mme Véronique Guillotin . - Et le problème des intérims ?
M. René-Paul Savary . - Et si on ne l'appliquait qu'à la sortie des études ?
Mme Laurence Cohen . - Ce serait discriminatoire.
M. Bernard Jomier . - Il y a des problèmes ; clairement, il faudra rectifier la rédaction en séance.
M. Alain Milon , rapporteur . - Adoptons-le : nous le modifierons en séance.
L'amendement COM-292 est adopté et devient article additionnel.
M. Alain Milon , rapporteur . - L'amendement COM-377 vise à permettre à la convention médicale de déterminer les modalités du conventionnement en zones sur-denses ; en cas d'absence de négociation dans les douze mois suivant la promulgation de la loi, le conventionnement serait limité dans ces zones. J'y suis défavorable.
L'amendement COM-377 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-378 vise à préciser que le principe déontologique fondamental de la liberté d'installation du médecin doit être interprété au regard du principe d'égal accès aux soins.
L'article L. 162-2 du code de la sécurité sociale fait référence à des principes déontologiques fondamentaux. Or le principe d'égal accès aux soins ne figure pas dans le code de déontologie médicale. L'avis est donc défavorable.
L'amendement COM-378 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-224 aligne le régime du remplacement et celui de l'adjuvat. Pour être efficaces, les dispositifs permettant de renforcer l'offre de soins doivent demeurer ciblés. Par ailleurs, l'article du code de la santé publique visé règle l'adjuvat et le remplacement uniquement pour les étudiants de troisième cycle et non pour les médecins thésés. J'insiste enfin sur la nécessité de ne pas ouvrir trop largement les possibilités d'exercice alternatives à l'installation. Si la majorité des jeunes médecins venaient à exercer comme remplaçants ou comme assistants sans s'installer, ils n'auraient bientôt plus personne à assister ou à remplacer ! Le développement de l'intérim médical à l'hôpital a eu les conséquences que nous connaissons ; ne le laissons pas s'implanter en ville. Avis défavorable.
L'amendement COM-224 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-226 substitue au régime d'autorisation un régime déclaratif pour l'exercice au titre de médecin adjoint ou remplaçant. Afin de ne pas ouvrir trop largement les régimes alternatifs à l'installation, je n'y suis pas favorable. J'estime, en outre, qu'il doit subsister un contrôle de l'ordre des médecins pour prévenir les abus et s'assurer de la compétence des candidats au remplacement et à l'adjuvat. Enfin, l'amendement présente un problème majeur de rédaction, puisqu'il modifie des dispositions supprimées par l'article 5.
L'amendement COM-226 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-225 détermine des zones sous-denses ouvrant la possibilité de recourir à l'adjuvat par le biais d'une concertation avec les collectivités territoriales concernées. Il ne me paraît pas opportun d'alourdir la procédure, au risque de rendre le dispositif moins incitatif. Avis défavorable.
L'amendement COM-225 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-108 rectifié supprime le caractère ponctuel de la carence dans l'offre de soins ouvrant la possibilité du recrutement d'un médecin adjoint et prévoit la constatation de la condition de carence par le directeur général de l'ARS, et non plus seulement par l'ordre des médecins.
Les conditions prévues par l'article 5 pour le recours aux médecins adjoints sont déjà très larges : il sera possible dans les zones sous-denses en cas d'afflux exceptionnel de population ou de carence ponctuelle dans l'offre de soins. Je crains que nous ne dénaturions le dispositif en l'ouvrant à l'ensemble des situations de carence. Les mesures permettant de préserver l'offre de soins doivent rester ciblées pour être incitatives. Or, la rédaction proposée ouvrirait la possibilité de recourir à un médecin adjoint sur l'ensemble du territoire et pas seulement dans les zones sous-denses. Elle alourdit, par ailleurs, le formalisme de la constatation d'une situation de carence, rendant le dispositif moins maniable et donc moins incitatif. Avis défavorable.
L'amendement COM-108 rectifié n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-364 , de même que les amendements identiques COM-40 rectifié bis et COM-227 , suppriment également le caractère ponctuel de la carence dans l'offre de soins ouvrant la possibilité du recrutement d'un médecin adjoint. Pour les raisons précédemment évoquées, j'y suis défavorable.
L'amendement COM-364, ainsi que les amendements identiques COM-40 rectifié bis et COM-227, ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-16 élargit aux maires la capacité de constater une carence ponctuelle dans l'offre de soins permettant de recruter un médecin adjoint. Mon avis est favorable.
L'amendement COM-16 est adopté.
M. Alain Milon , rapporteur . - Je suis, en revanche, défavorable à l'amendement COM-223 qui ouvre aux établissements de santé publics et privés la possibilité de recourir à un médecin adjoint. Ils peuvent déjà recruter des médecins par voie contractuelle, ce qui conduit d'ailleurs au développement de l'intérim hospitalier. Il n'apparait donc pas nécessaire de leur ouvrir une faculté supplémentaire.
L'amendement COM-223 n'est pas adopté.
L'article 5 est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - L'article 5 bis du projet de loi précise que la détermination des zones sous-denses par les ARS doit être opérée, d'une part, pour chaque profession de santé et, d'autre part, pour chaque spécialité ou groupe de spécialités médicales. L'objectif poursuivi est louable : la répartition des professionnels sur le territoire différant fortement selon les spécialités, disposer d'un outil de zonage permettant de prendre en compte ces disparités, en réalisant des zonages ciblés par profession de santé et par spécialité médicale, constitue une réelle nécessité. Pour autant, la rédaction proposée soulève deux difficultés pratiques. En premier lieu, inscrire dans la loi le principe rigide d'un zonage pour chaque profession et chaque spécialité nécessiterait un travail colossal pour l'administration, qui serait contrainte de produire une méthodologie ad hoc pour chacune des quarante-quatre spécialités médicales et des vingt-cinq professions de santé, sans qu'il soit possible de prioriser les spécialités connaissant les tensions les plus fortes. Le texte renvoie, par ailleurs, la mise en oeuvre des zonages à un décret simple, alors que les principes généraux communs aux zonages sont fixés par décret en Conseil d'État, les méthodologies étant ensuite précisées par arrêté ministériel pour chaque profession et spécialité.
Mon amendement COM-293 propose une rédaction alternative permettant de traduire effectivement dans la loi l'objectif de zonage spécifique en prenant en compte les conditions pratiques de son application. L'ajout des termes « de santé » à la mention de « profession » circonscrit le champ concerné, en excluant les professions non reconnues par le code de la santé publique. Le renvoi au 4° du I de l'article L. 162-14-1 du code de la sécurité sociale limite, par ailleurs, la portée de l'article aux professions ou spécialités qui bénéficient d'aides inscrites dans leur convention avec l'Assurance maladie. Le zonage spécialiste est, en outre, replacé dans l'architecture juridique du zonage fixée par décret en Conseil d'État. Une disposition permettant de garantir aux spécialités médicales qui ne font pas l'objet d'un zonage l'accès aux aides applicables assises sur le zonage de la profession de médecin, le temps de la conception d'une méthodologie propre à chaque spécialité médicale est enfin proposée.
L'amendement COM-293 est adopté.
L'article 5 bis est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 5 bis (nouveau)
M. Alain Milon , rapporteur . - L'amendement COM-232 crée des zones franches médicales dans les zones rurales et en outre-mer, dans lesquelles les médecins retraités seraient partiellement exonérés de cotisations sociales pendant les deux années suivant leur installation. Je m'interroge sur la possibilité de donner compétence aux ARS en matière fiscale, ainsi que sur les conditions dans lesquelles des médecins retraités s'installeraient, sachant que la réinstallation d'un praticien n'est pas considérée comme une nouvelle installation. Je propose donc un retrait, d'autant que mon amendement COM-291 relatif à l'incitation fiscale à l'installation des jeunes médecins poursuit des objectifs similaires. À défaut, mon avis sera défavorable.
L'amendement COM-232 n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-294 étend aux praticiens à diplôme hors Union européenne (Padhue) en parcours de consolidation des compétences la faculté de réaliser des certificats de décès. Il est en discussion commune avec l'amendement COM-105 qui élargit ladite faculté aux infirmiers, dans les cas où le décès était prévisible et où la personne décédée était suivie par un infirmier au cours de la maladie qui a entraîné la mort. La rédaction des certificats de décès doit demeurer une compétence médicale. Leur établissement constitue, en effet, un enjeu administratif, médico-légal, de santé publique et de veille sanitaire. En outre, les élargissements opérés par l'article 5 ter et par mon amendement COM-294 permettront d'apporter des réponses dans les territoires qui rencontrent des difficultés. Un décret de 2017 a, par ailleurs, prévu une rémunération plus incitative de l'examen médical permettant l'établissement d'un certificat de décès, sur la base d'un forfait de 100 euros. Je suis, en conséquence, défavorable à l'amendement COM-105.
L'amendement COM-294 est adopté.
L'amendement COM-105 n'est pas adopté.
L'article 5 ter est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - Mon amendement COM-295 supprime l'article 5 quater instaurant une révision obligatoire tous les deux ans du zonage réalisé par les ARS pour déterminer les zones sur-denses et sous-denses. Cette contrainte nouvelle apparaît inutile dans la mesure où, en pratique, le zonage est révisé au moins tous les trois ans, voire plus fréquemment sur décision du directeur général de l'ARS. Elle remettrait, en outre, en cause la stabilité et la lisibilité des mesures incitatives associées au zonage, ce qui serait contre-productif par rapport à l'objectif poursuivi.
L'amendement COM-295 est adopté et l'article 5 quater est supprimé.
Article 6
Les amendements COM-69 rectifié, COM-31 rectifié et COM-157 , irrecevables au titre de l'article 38 de la Constitution, sont retirés.
L'amendement de précision COM-296 est adopté.
L'amendement COM-97 , irrecevable au titre de l'article 38 de la Constitution, n'est pas adopté.
L'article 6 est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 6
M. Alain Milon , rapporteur . - L'article 6 renforce l'exercice partagé entre la ville et l'hôpital, afin d'améliorer l'attractivité de l'exercice hospitalier et de renforcer les coopérations entre la ville et l'hôpital. Ses objectifs ne peuvent qu'être partagés, mais il convient de rester prudent quant aux effets de concurrence éventuels induits par le dispositif au détriment de l'hôpital public. Mon amendement COM-297 propose de compléter l'article L. 6152-5-1 du code de la santé publique, qui interdit aux praticiens démissionnaires d'un établissement public d'entrer en concurrence avec cet établissement pendant les deux ans suivant la fin de leurs fonctions. Les modalités d'application seront définies par décret en Conseil d'État. L'amendement procède, par ailleurs, à un toilettage rédactionnel de l'article L. 6152-5-1 précité, dont le décret d'application n'a jamais été publié faute d'une base législative suffisamment solide.
L'amendement COM-297 est adopté et devient article additionnel.
M. Alain Milon , rapporteur . - L'amendement COM-194 supprime le plafond de l'exonération de l'impôt sur le revenu pour le temps de travail additionnel des agents de la fonction publique hospitalière. La mesure paraît intéressante et s'inscrit en cohérence avec les dispositifs visant à renforcer l'attractivité de l'exercice hospitalier. Il me semble cependant indispensable de disposer d'un chiffrage du coût qu'elle représenterait pour les finances publiques. Je m'interroge aussi sur son impact sur l'intérim : certains intérimaires sont embauchés sur des périodes de congés ; je pense que l'incitation au temps de travail additionnel ne changerait pas grand-chose à de telles configurations. Il pourrait être prématuré d'intégrer une telle mesure dans le texte de la commission. Je propose que nous interrogions la DGOS, puis la ministre en séance publique pour en évaluer la portée. Dans cette attente, mon avis est défavorable.
M. Bernard Jomier . - Vous remarquerez que, lorsque amendements sont issus d'échanges avec des organismes - la Fédération hospitalière de France (FHF) en l'espèce - nous le signalons dans l'objet dans un souci de transparence.
Mme Laurence Rossignol . - N'hésitez pas à faire de même, monsieur le rapporteur !
M. Alain Milon , rapporteur . - Le groupe Les Républicains a, pour sa part, réservé ses amendements pour la séance publique.
L'amendement COM-194 est retiré.
M. Alain Milon , rapporteur . - Mon amendement COM-340 modifie la rédaction de l'article L. 6151-3 du code de la santé publique pour tenir compte du report de la limite d'âge des professeurs des universités-praticiens hospitaliers (PU-PH) de soixante-cinq ans à soixante-sept ans et pour actualiser le renvoi aux dispositions relatives au maintien en activité en surnombre universitaire prévues par la loi du 23 décembre 1986 et abrogées par l'ordonnance du 15 juin 2000 relative à la partie législative du code de l'éducation.
L'amendement COM-340 est adopté.
L'amendement rédactionnel COM-337 est adopté.
L'article 6 bis est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 6 bis (nouveau)
M. Alain Milon , rapporteur . - L'amendement COM-2 crée une dérogation à la limite d'âge pour les praticiens présentant des compétences et une expertise scientifique de haut niveau. Il présente plusieurs problèmes rédactionnels qui ne permettront pas d'atteindre l'objet qu'il se fixe. En outre, diverses dérogations à la limite d'âge des PU-PH existent déjà. Avis défavorable.
L'amendement COM-2 n'est pas adopté.
Article 6 ter (nouveau)
L'article 6 ter est adopté sans modification.
Article additionnel après l'article 6 ter (nouveau)
M. Alain Milon , rapporteur . - L'amendement COM-87 rectifié ouvre aux praticiens salariés à temps plein des établissements de santé privés d'intérêt collectif (Espic) la possibilité d'exercer une activité libérale intra-établissement. Ce type d'exercice n'est ouvert qu'aux praticiens statutaires exerçant à plein temps au sein des établissements publics de santé. Ce choix a historiquement été fait en raison du régime encadrant la rémunération des praticiens des hôpitaux publics et des Espic : le statut qui s'applique aux PH est beaucoup plus rigide que les contrats de droit privé et la convention collective applicables dans les Espic. Je ne suis donc pas certain qu'un tel aménagement soit nécessaire. Nous pourrons cependant interroger la ministre en séance publique. Dans cette attente, il serait préférable de retirer l'amendement.
L'amendement COM-87 rectifié est retiré.
Article 7 A (nouveau)
L'article 7 A est adopté sans modification.
M. Alain Milon , rapporteur . - L'article 7 B précise que les collectivités territoriales sont associées à la politique de santé et peuvent définir des objectifs particuliers en matière de promotion de la santé. Si l'intention est louable, la portée du dispositif proposé est discutable. Il se limite en effet à reformuler, sans s'y substituer, des dispositions qui figurent déjà dans le code de la santé publique, à l'article L. 1423-2 s'agissant des départements ou à l'article L. 1424-1 concernant les régions. Les collectivités territoriales sont associées à la mise en oeuvre de la politique de santé, comme à son élaboration et à son évaluation au sein de la Conférence régionale de la santé et de l'autonomie (CRSA) ou des différentes instances au sein desquelles elles sont représentées. Elles définissent des actions, par exemple dans le cadre de contrats de santé locaux, y compris au-delà du champ de la promotion de la santé. L'article 7 B apparaît donc en-deçà du droit en vigueur et, surtout, des attentes exprimées par les représentants des collectivités territoriales. Mon amendement COM-298 , identique à l'amendement COM-359 , le supprime.
Les amendements identiques COM-298 et COM-359 sont adoptés et l'article 7 B est supprimé.
Article 7 C (nouveau)
L'article 7 C est adopté sans modification.
M. Alain Milon , rapporteur . - L'article 7 D prévoit la participation des parlementaires au conseil territorial de santé, instance consultative créée sur décision des ARS et chargée de participer à un diagnostic des besoins sanitaires, sociaux et médico-sociaux de la population d'un territoire. Il ressort de la même philosophie que deux autres articles introduits par l'Assemblée nationale pour prévoir la participation de parlementaires au sein du conseil de surveillance respectivement des ARS et des établissements publics de santé. Il s'agit d'instances au sein desquelles siègent déjà des représentants des collectivités territoriales. Ces initiatives illustrent les limites de la suppression du cumul des mandats pour les parlementaires, sans constituer pour autant une réponse opérante. Mon amendement COM-240 , identique à l'amendement COM-203 , supprime l'article 7 D. La même proposition sera présentée, par cohérence, s'agissant des autres dispositions visant au même objet.
Les amendements identiques COM-240 et COM-203 sont adoptés et l'article 7 D est supprimé.
Les amendements COM-75 rectifié et COM-74 deviennent sans objet.
M. Alain Milon , rapporteur . - L'article 7 E relatif à la responsabilité populationnelle a une portée consensuelle, mais déclaratoire : la vocation même des professionnels de santé est d'oeuvrer à la bonne prise en charge des patients... L'amendement COM-360 le supprime. Avis favorable.
L'amendement COM-360 est adopté et l'article 7 E est supprimé.
Article additionnel après l'article 7 E
L'amendement COM-158 est déclaré irrecevable au titre de l'article 45 de la Constitution et de l'article 48, alinéa 3, du Règlement du Sénat.
Mme Laurence Rossignol . - Mon amendement ne traite pas de la prévention des violences faites aux femmes et aux enfants, mais de la prise en charge des victimes.
M. Gérard Dériot , président . - Représentez-le en séance publique dans une rédaction améliorée.
M. Alain Milon , rapporteur . - Le terme « repérage » ne convient pas.
M. Alain Milon , rapporteur . - L'amendement COM-98 crée un comité territorial des élus. Le texte prévoit déjà explicitement la participation des collectivités territoriales et des associations d'usagers à l'élaboration des PTS. Par ailleurs, le conseil territorial de santé comporte un collège des collectivités territoriales de quatre à sept membres d'après les dispositions réglementaires qui en précisent la composition. L'amendement, satisfait, introduirait une procédure de consultation parallèle et redondante. Avis défavorable.
L'amendement COM-98 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-199 prévoit la représentation des conseils locaux de santé mentale dans les conseils territoriaux de santé et précise que le diagnostic territorial partagé s'appuie, lorsqu'ils existent, sur les travaux et propositions desdits conseils locaux de santé mentale. Il présente l'intérêt d'établir un lien entre des structures et des outils qui ne doivent pas rester étanches les uns par rapport aux autres. Son objet paraît toutefois satisfait : le conseil territorial de santé comprend, d'après l'article L. 1434-10 du code de la santé publique, une commission spécialisée en santé mentale réunissant les membres du conseil local de santé mentale. Par ailleurs, le projet territorial de santé devra tenir compte du projet territorial de santé mentale. Il pourrait néanmoins être utile d'évoquer le sujet en séance pour obtenir des précisions de la ministre sur la façon dont ces outils s'articulent. Je propose un retrait et, à défaut, y serai défavorable.
L'amendement COM-199 est retiré.
M. Alain Milon , rapporteur . - Si le texte établit les conditions d'élaboration du PTS par les CPTS, établissements et services de santé, sociaux et médico-sociaux, il ne précise pas qu'ils sont également responsables de sa mise en oeuvre. Mon amendement COM-242 répare cet oubli.
L'amendement COM-242 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-299 souligne le rôle des unions régionales des professionnels de santé (URPS) dans l'élaboration des PTS. Par leurs compétences techniques et leur connaissance des territoires et des besoins, les URPS ont en effet, conformément à leur vocation, un rôle essentiel à jouer en soutien aux professionnels de santé libéraux dans leurs démarches de coopération territoriale.
L'amendement COM-299 est adopté.
L'amendement rédactionnel COM-241 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-66 rectifié concerne la procédure en cas de carence d'initiative des professionnels pour l'élaboration des PTS. Le texte supprime l'intervention de l'ARS en cas de carence d'initiative des professionnels dans la constitution de CPTS. Il apparaît de même préférable, s'agissant des PTS, de privilégier l'initiative des professionnels de santé, afin de conserver une souplesse au dispositif. La réussite des PTS repose sur l'engagement volontaire des acteurs du territoire, l'ARS devant en être le facilitateur. Par ailleurs, la loi ne précisant pas la durée de validité du diagnostic territorial, il ne parait pas utile d'aligner la durée du PTS sur celle du diagnostic. Je propose un retrait et, à défaut, y serai défavorable.
L'amendement COM-66 rectifié est retiré.
M. Alain Milon , rapporteur . - L'Assemblée nationale a prévu la participation des associations d'usagers et des collectivités territoriales à l'élaboration, à la mise en oeuvre et à l'évaluation des PTS. Elle a parallèlement prévu une évaluation desdits PTS par le conseil territorial de santé au sein duquel ces acteurs sont représentés. Mon amendement COM-243 supprime une disposition devenue redondante.
L'amendement COM-243 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-41 rectifié bis prévoit la participation des établissements publics à caractère scientifique, culturel et professionnel à l'élaboration des PTS. Les enjeux d'attractivité de la médecine libérale soulevés par l'objet de l'amendement sont importants, mais le fait d'associer ces établissements ne constitue pas une réponse adaptée ; cela alourdirait la mise en oeuvre des PTS par les professionnels de santé. Avis défavorable.
L'amendement COM-41 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'Assemblée nationale a complété le contenu des PTS pour y ajouter la prise en compte des questions d'accès aux soins des personnes en situation de précarité ou de handicap et l'amélioration de la continuité des soins, qui renvoie notamment aux enjeux de l'accès à des soins non programmés. Dans un souci de lisibilité, mon amendement COM-244 réunit la notion de continuité des soins avec celle, plus générique, d'accès aux soins, et supprime la précision, redondante avec l'objet des PTS, selon laquelle elle doit être définie en lien avec l'ensemble des parties prenantes et des professionnels de santé concernés. Il resserre, en outre, la définition du contenu des PTS qui doivent rester des outils souples à la main des acteurs et non redondants avec les documents existants. À cet égard, les enjeux d'accès aux soins des personnes en situation de précarité ou de handicap n'ont pas lieu d'être spécifiquement mentionnés, étant déjà pris en compte dans la notion d'accès aux soins et à la prévention. Il appartiendra aux professionnels de santé de décliner ces priorités selon les besoins du territoire.
L'amendement COM-244 est adopté et les amendements identiques COM-3 et COM-161 deviennent sans objet.
M. Alain Milon , rapporteur . - Les amendements identiques COM-65 rectifié et COM-160 prévoient la prise en compte du dépistage et de l'accès aux soins non programmés dans le PTS. Ils sont satisfaits : j'en demande le retrait et, à défaut, y serai défavorable.
Les amendements identiques COM-65 rectifié et COM-160 sont retirés.
M. Alain Milon , rapporteur . - L'amendement COM-42 rectifié bis propose la prise en compte du développement de la formation et de la recherche en soins primaires dans le PTS. Cet outil doit rester souple, ciblé dans un premier temps sur quelques priorités et sur les enjeux majeurs d'articulation entre les soins de ville et l'hôpital. Il n'a pas vocation à se substituer aux dispositifs existants destinés à répondre à d'autres enjeux. Le développement de la recherche en soins primaires peut être réalisé, par exemple, grâce au déploiement de maisons ou de centres de santé universitaires. Avis défavorable.
L'amendement COM-42 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-56 rectifié complète également le contenu des PTS : demande de retrait ou, à défaut, avis défavorable.
L'amendement COM-56 rectifié est retiré.
M. Alain Milon , rapporteur . - La logique de mon amendement COM-244 est de recentrer le PTS sur ses enjeux prioritaires, pour qu'il reste un outil souple à la main des professionnels de santé. Nul besoin d'en alourdir le contenu comme, ainsi que le propose l'amendement COM-159 , la lutte contre les violences faites aux femmes et aux enfants. J'en demande le retrait ou, à défaut, y serai défavorable.
L'amendement COM-159 est retiré.
M. Alain Milon , rapporteur . - Le projet de loi pose le principe d'une approbation formelle des PTS par les ARS. Il paraît préférable de s'en tenir à une procédure plus souple, d'ailleurs retenue par l'Assemblée nationale pour les projets de santé des CPTS. Tel est l'objet de mon amendement COM-245 .
L'amendement COM-245 est adopté.
Les amendements COM-43 rectifié bis et COM-361 , ainsi que les amendements identiques COM-4 et COM-162 , deviennent sans objet.
M. Alain Milon , rapporteur . - L'amendement COM-206 rétablit l'intervention des ARS dans la constitution de CPTS en cas de carence d'initiative des professionnels de santé, supprimée par l'Assemblée nationale. Il semble préférable de privilégier l'initiative des professionnels ; telle était d'ailleurs la position de notre commission lors de l'instauration des CPTS par la loi du 26 janvier 2016 de modernisation de notre système de santé. Avis défavorable.
M. Michel Amiel . - Je suis ravi que notre rapporteur se rallie à la position de l'Assemblée nationale... Soyons réalistes ! Les professionnels de santé ne participeront à des réunions après douze heures d'exercice.
M. Alain Milon , rapporteur . - Les ARS devront accepter de travailler le soir sur ces sujets...
M. Michel Amiel . - Cela me conviendrait !
M. Gérard Dériot , président . - Compte tenu de l'agrandissement des régions et de l'éloignement de certains professionnels de santé du siège des ARS, une telle organisation semble difficile.
L'amendement COM-206 n'est pas adopté.
M. Alain Milon , rapporteur . - Outre une coordination et une modification formelle, mon amendement COM-246 autorise la conclusion de contrats territoriaux de santé sur la base des PTS. Pour accompagner les professionnels qui s'engageront dans l'élaboration des PTS et soutenir la mise en oeuvre des projets les plus matures, il parait intéressant d'ouvrir aux porteurs de projets une faculté actuellement réservée aux équipes de soins primaires et aux CPTS. Les contrats conclus avec les ARS permettent de fixer des engagements et de bénéficier, éventuellement, de financements correspondants par le biais du fonds d'intervention régional (FIR) dans le cadre de son champ d'intervention sur l'organisation et à la promotion de parcours de santé coordonnés.
L'amendement COM-246 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-204 supprime la participation des parlementaires à la réunion de concertation avec l'ARS : avis favorable.
L'amendement COM-204 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-113 impose la participation des maires à la réunion de concertation avec l'ARS. J'y suis favorable.
L'amendement COM-113 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-112 apporte une précision sans doute utile aux modalités désignation des maires appelés à participer à la réunion de concertation précitée : avis favorable.
L'amendement COM-112 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-358 renvoie à la négociation conventionnelle l'organisation des services de garde dans le cadre des CPTS. La loi de financement de la sécurité sociale pour 2019 a ouvert la voie à des négociations pour déterminer des modes de financement pérennes des CPTS et préciser leurs missions en accord avec les professionnels de santé concernés. Elles sont en cours. D'après les indications du directeur général de la Caisse nationale d'assurance maladie (CNAM), l'accès à des plages de soins non programmés ferait partie des missions socles des CPTS, conditionnant l'accès aux financements prévus. Il n'est donc pas opportun de préciser le contenu de l'accord en cours de signature. Le sujet des services de garde renvoie, par ailleurs, à celui de la permanence des soins qui répond à d'autres modes de planification à valeur opposable dans le cadre, notamment, du schéma régional. Avis défavorable.
L'amendement COM-358 n'est pas adopté.
L'article 7 est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 7
Les amendements identiques COM-44 rectifié bis, COM-76 rectifié et COM-163 modifient la définition des équipes de soins primaires, actuellement qualifiées comme un ensemble de professionnels de santé constitué autour de médecins généralistes de premier recours. Cette définition paraît plus ouverte et plus souple que celle d'un triptyque médecin généraliste/pharmacien/infirmier. Elle peut, certes, sembler trop médico-centrée, mais elle correspond à la logique du parcours de soins qui demeure articulé autour du médecin généraliste. Demande de retrait ou, à défaut, avis défavorable.
M. Yves Daudigny . - Je maintiens mon amendement.
Mme Élisabeth Doineau . - Je fais de même : le triptyque que nous proposons à tout son sens dans le présent projet de loi.
Les amendements identiques COM-44 rectifié bis, COM-76 rectifié et COM-163 ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-70 rectifié associe les présidents des commissions médicales d'établissements (CME) aux CPTS. Rien n'empêche les acteurs hospitaliers et les CPTS de se rapprocher ; il s'agit bien entendu d'une évolution souhaitable que l'élaboration en commun de PTS devra favoriser. Il paraît préférable de conserver des CPTS souples. Retrait ou, à défaut, avis défavorable.
L'amendement COM-70 rectifié est retiré.
L'amendement COM-114 est déclaré irrecevable au titre de l'article 45 de la Constitution.
M. Alain Milon , rapporteur . - L'amendement COM-166 prévoit la désignation d'un infirmier référent. J'y suis favorable.
L'amendement COM-166 est adopté et devient article additionnel.
Article 7 bis A (nouveau)
L'article 7 bis A est adopté sans modification.
M. Alain Milon , rapporteur . - L'article 7 bis prévoit que l'adaptation de certains traitements par l'infirmier doit s'inscrire dans un exercice coordonné dans le cadre d'une équipe de soins primaires ou d'une CPTS. Il serait préférable de viser aussi un exercice coordonné en maison ou centre de santé pluridisciplinaire, comme cela est prévu à l'article 7 quater pour le dispositif de pharmacien correspondant. Tel est l'objet de mon amendement COM-300 .
L'amendement COM-300 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-234 supprime le renvoi des conditions d'application à un décret. Ce dernier permettra de définir, par exemple, le contenu générique du protocole à établir par l'équipe de soins et les modalités d'information des patients, pour assurer un déploiement homogène de l'adaptation des traitements par les infirmiers. Avis défavorable.
L'amendement COM-234 n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-247 sécurise la faculté ouverte aux infirmiers d'adapter la posologie de certains traitements sur la base des résultats d'analyse biologique. Un même traitement pouvant s'appliquer à différentes situations cliniques, l'arrêté pris après avis de la Haute Autorité de santé (HAS) devra préciser les pathologies associées aux traitements pour lesquels l'adaptation par l'infirmier est autorisée.
L'amendement COM-247 est adopté.
L'amendement rédactionnel COM-248 est adopté.
L'article 7 bis est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 7 bis (nouveau)
M. Alain Milon , rapporteur . - L'amendement COM-57 rectifié étend la prescription de médicaments, de produits et de prestations par les infirmiers. L'article 7 bis s'en tient à une évolution plus ciblée sur certains produits jugés utiles à l'exercice de la profession. La rédaction proposée par l'amendement paraît très large, en supprimant par ailleurs la condition selon laquelle le droit de prescription s'inscrit dans le cadre d'une intervention de l'infirmier sur la base d'une prescription médicale. Les conditions d'information du médecin ne sont par ailleurs pas prévues. J'en demande le retrait ou, à défaut, j'y serai défavorable.
L'amendement COM-57 rectifié est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-60 rectifié concerne la réalisation d'actes médicaux par des infirmiers. Les infirmiers de pratique avancée (IPA) permettent d'organiser un partage des tâches entre médecin et infirmier, dans un cadre qui garantit la qualité des soins et des prises en charge. Les textes réglementaires parus en juillet 2018 ciblent trois domaines d'intervention : les pathologies chroniques, l'oncologie et les maladies rénales. Par ailleurs, les protocoles de coopération permettent déjà aux professionnels de santé d'organiser entre eux des délégations de tâches, par exemple avec le dispositif Asalée. L'amendement me semble satisfait : demande de retrait ou avis défavorable.
L'amendement COM-60 rectifié est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-231 propose d'expérimenter la possibilité d'habiliter des infirmiers libéraux exerçant en zones rurales et sous-denses à administrer du glucose à des patients diabétiques en cas d'urgence. Les ampoules de glucose à 30 %, classées sur la Liste I des substances vénéneuses, ne peuvent pas être délivrées aux infirmiers libéraux, car elles ne sont pas visées par l'arrêté du 23 décembre 2013 fixant la liste des médicaments que les pharmaciens peuvent délivrer sur commande à l'usage professionnel d'un infirmier. La mesure proposée relève donc du domaine règlementaire. De plus, elle ne s'inscrit pas dans le cadre prévu pour les expérimentations. Demande de retrait ou avis défavorable.
L'amendement COM-231 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-219 rectifié ter autorise l'accès direct et la prescription d'actes d'imagerie par les masseurs-kinésithérapeutes. Il poursuit des objectifs similaires aux amendements identiques COM-81 , COM-229 rectifié bis et COM-18 . Dans un objectif de pertinence des soins, il parait utile que le médecin traitant reste le pivot de la prise en charge des patients et de la régulation de l'accès aux soins. Avis défavorable.
L'amendement COM-219 rectifié ter, ainsi que les amendements identiques COM-81, COM-229 rectifié bis et COM-18, ne sont pas adoptés.
M. Alain Milon , rapporteur . - Les amendements identiques COM-19 et COM-82 autorisent la prescription de produits de santé par les masseurs-kinésithérapeutes. Avis défavorable.
Les amendements identiques COM-19 et COM-82 ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-38 rectifié bis propose d'intégrer des professionnels de la relation d'aide dans les centres de santé. Il traduit une demande de reconnaissance dans le collectif de soins émanant notamment des hypnothérapeutes. Il assigne, par ailleurs, aux centres de santé une mission de prévention déjà explicitement prévue. Avis défavorable.
L'amendement COM-38 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-39 rectifié bis poursuit le même objectif ; mon avis est identique.
L'amendement COM-39 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'article 7 ter supprime une formulation obsolète dans la définition des missions des pédicures-podologues dans le code de la santé publique. Celui-ci exclut, en effet, les interventions provoquant l'effusion de sang, ce qui ne correspond pas à la pratique quotidienne de ces professionnels car certains traitements relevant de leur domaine de compétence provoquent couramment des saignements. La rédaction adoptée par l'Assemblée nationale est toutefois problématique en ce qu'elle exclut certaines affections de leur champ d'intervention. À titre d'illustration, l'ongle incarné pourrait dans certains cas être considéré comme une affection nécessitant un traitement chirurgical alors qu'il est soigné, la plupart du temps, par un pédicure-podologue. Mon amendement COM-249 exclut donc strictement des missions de pédicures-podologues les interventions chirurgicales qu'ils ne sont pas en mesure de réaliser.
L'amendement COM-249 est adopté.
L'article 7 ter est adopté dans la rédaction issue des travaux de la commission.
Article 7 quater (nouveau)
L'amendement COM-379 , tendant à corriger une erreur matérielle, est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-351 autorise la prescription d'actes de biologie par le pharmacien correspondant. Le dispositif de pharmacien correspondant permet au pharmacien, à la demande du médecin ou avec son accord, de renouveler périodiquement des traitements chroniques et d'ajuster au besoin leur posologie. Il correspond aux prérogatives du pharmacien qui est un expert du médicament. L'amendement lui reconnait, en revanche, un droit de prescription dévolu au seul médecin. L'opportunité de la mesure paraît discutable, d'autant que le dispositif de pharmacien correspondant n'est pas encore installé sur l'ensemble du territoire. Avis défavorable.
L'amendement COM-351 n'est pas adopté.
L'amendement de coordination COM-301 est adopté.
L'article 7 quater est adopté dans la rédaction issue des travaux de la commission.
Article 7 quinquies (nouveau)
L'article 7 quinquies est adopté sans modification.
Article additionnel après l'article 7 quinquies (nouveau)
M. Alain Milon , rapporteur . - L'amendement COM-64 rectifié autorise la prescription de substituts nicotiniques par les pharmaciens. Avis défavorable.
M. Daniel Chasseing . - Je souhaitais en réalité traiter de la délivrance de ces produits.
M. Alain Milon , rapporteur . - Le pharmacien ne peut, en effet, être à la fois vendeur et prescripteur.
L'amendement COM-64 rectifié est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-164 actualise la définition des missions des officines. Les évolutions proposées sont cohérentes : avis favorable.
M. Gérard Dériot , président . - Excellente initiative !
L'amendement COM-164 est adopté et devient article additionnel.
M. Alain Milon , rapporteur . - Mon amendement COM-302 étend à Wallis-et-Futuna les dispositions de l'article 7 sexies A.
L'amendement COM-302 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-352 assure la participation des sages-femmes aux soins de premier recours. Il est satisfait par l'article L. 1411-11 du code de la santé publique : avis défavorable.
L'amendement COM-352 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-353 étend le pouvoir de prescription des sages-femmes. Il s'écarte de la délégation d'acte entre professionnels de santé circonscrite à un périmètre défini pour faciliter la coordination des soins et aborde les conditions d'exercice d'une profession de santé alors que tel n'est pas l'objet du projet de loi. L'avis de l'Agence nationale de sécurité du médicament et des produits de santé (ANSM) sur les médicaments prescriptibles par les sages-femmes me semble constituer un moyen de sécurisation pertinent. En outre, les sages-femmes sont déjà autorisées à pratiquer les actes nécessaires à l'exercice de leur profession, précisés dans la partie réglementaire du code de la santé publique. Elles peuvent en réaliser certains d'office et d'autres sur prescription du médecin en cas de grossesse pathologique. S'il s'agit de prescrire des actes réalisés par d'autres personnes, il faut un cadre, a fortiori en cas de grossesse pathologique. Avis défavorable.
L'amendement COM-353 n'est pas adopté.
L'article 7 sexies A est adopté dans la rédaction issue des travaux de la commission.
Article 7 sexies B (nouveau)
L'article 7 sexies B est adopté sans modification.
Article additionnel après l'article 7 sexies B (nouveau)
M. Alain Milon , rapporteur . - L'amendement COM-218 rectifié bis concerne les compétences vaccinales des infirmiers. Depuis le décret du 25 septembre 2018, ils sont autorisés à pratiquer des primo-injections de la vaccination antigrippale. L'amendement, en excluant la première injection, constituerait donc un recul. Par ailleurs, le Gouvernement a saisi la HAS sur l'extension des compétences vaccinales des infirmiers, des pharmaciens et des sages-femmes. Il semble préférable d'attendre son avis pour envisager un dispositif plus global de renforcement des opportunités vaccinales. Avis défavorable.
L'amendement COM-218 rectifié bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'article 7 sexies C poursuit le mouvement d'extension des compétences des auxiliaires médicaux de la filière optique, en l'occurrence des orthoptistes. Le dispositif proposé est toutefois en-deçà des recommandations formulées en 2018 par la Cour des comptes qui observait que les extensions de compétences autorisées depuis 2007 avaient eu des effets marginaux. Ainsi, la délivrance d'équipements d'optique médicale continue à reposer pour l'essentiel sur les ophtalmologues. Compte tenu des difficultés croissantes d'accès aux soins dans plusieurs régions, l'organisation de la filière doit impérativement être clarifiée. Il convient, en particulier, de mieux préciser les compétences respectives des différents métiers et d'adapter, le cas échéant, les formations.
Alors qu'une réflexion se poursuit sur la répartition des compétences entre les métiers, il ne semble pas opportun d'adopter une mesure ponctuelle, dont l'efficacité et la cohérence avec la réorganisation de la filière ne sont pas démontrées. Mon amendement COM-251 supprime donc l'article 7 sexies C. Je souhaiterais, pour ma part, le dépôt d'une loi relative à la filière visuelle déjà promise par Marisol Touraine comme par Agnès Buzyn.
M. Yves Daudigny . - Pourquoi alors ne pas réécrire l'article ?
M. Alain Milon , rapporteur . - Cela aurait été trop complexe.
L'amendement COM-251 est adopté et l'article 7 sexies C est supprimé.
TABLEAU DES SORTS
|
Auteur |
N° |
Objet |
Sort de l'amendement |
|
Article 1
er
|
|||
|
M. LAFON |
343 |
Intégration de l'objectif de répartition équilibrée des futurs professionnels sur le territoire dans les objectifs généraux des formations de santé |
Rejeté |
|
M. LONGEOT |
366 |
Intégration de l'objectif de répartition équilibrée des futurs professionnels sur le territoire dans les objectifs généraux des formations de santé |
Rejeté |
|
M. MILON, rapporteur |
273 |
Amendement de précision visant à mieux encadrer la méthode d'établissement des objectifs pluriannuels d'admission en première année du deuxième cycle |
Adopté |
|
M. JOMIER |
153 rect. |
Modification rédactionnelle conduisant à faire primer le critère des besoins de santé du territoire sur celui de la capacité d'accueil de l'université dans la définition des objectifs pluriannuels d'admission en deuxième cycle |
Rejeté |
|
M. MILON, rapporteur |
278 |
Précision rédactionnelle |
Adopté |
|
M. MILON, rapporteur |
277 |
Amendement de précision visant à mieux définir la nature des objectifs nationaux pluriannuels de formation des étudiants en santé établis par l'État |
Adopté |
|
M. MILON, rapporteur |
276 |
Suppression de l'énumération des territoires « notamment » concernés par les inégalités territoriales d'accès aux soins prises en compte pour la définition d'objectifs nationaux pluriannuels de formation des étudiants en santé |
Adopté |
|
M. KAROUTCHI |
215 rect. bis |
Inscription des besoins territoriaux de formation dans des conventions passées entre les universités et des établissements de santé publics et privés |
Rejeté |
|
M. CHASSEING |
67 rect. |
Renvoi au décret pour la détermination des modalités d'un conventionnement entre les universités et les établissements de santé publics et privés |
Rejeté |
|
Mme JASMIN |
228 |
Tenue d'un débat au Parlement sur les moyens alloués aux universités à l'occasion de la fixation des objectifs nationaux pluriannuels de formation par l'État |
Rejeté |
|
M. JOMIER |
155 |
Ajout de l'égalité des chances des candidats dans les objectifs des modalités d'admission en deuxième ou en troisième année du premier cycle des études de santé |
Rejeté |
|
M. LAFON |
344 |
Conditionnement de l'accès en deuxième cycle de santé dans une université à la validation du premier cycle dans cette même université |
Rejeté |
|
M. MILON, rapporteur |
275 |
Rédactionnel |
Adopté |
|
M. MALHURET |
122 rect. bis |
Précision sur la nature des diplômes étrangers en santé permettant de postuler les diplômes français correspondants: ils doivent permettre un exercice « licite et effectif » dans le pays de délivrance |
Rejeté |
|
M. MILON, rapporteur |
274 |
Correction d'une erreur matérielle |
Adopté |
|
M. LAFON |
345 |
Report de la réforme du premier cycle des études médicales à 2021 |
Rejeté |
|
Mme RAIMOND-PAVERO |
14 |
Report de la réforme du premier cycle des études médicales à 2021 |
Rejeté |
|
M. KAROUTCHI |
216 rect. bis |
Report de la réforme du premier cycle des études médicales à 2021 |
Rejeté |
|
Mme SOLLOGOUB |
115 |
Intégration de l'origine géographique des étudiants parmi les éléments figurant dans l'évaluation gouvernementale de la réforme du premier cycle |
Rejeté |
|
Article(s) additionnel(s) après l'article 1 er |
|||
|
M. MARSEILLE |
80 rect. |
Exclusion des masseurs-kinésithérapeutes de l'interdiction faite aux auxiliaires médicaux maîtres de stage d'accroître leur activité rémunérée à l'occasion des stages |
Rejeté |
|
M. DECOOL |
37 rect. bis |
Exclusion des orthoptistes de l'interdiction faite aux auxiliaires médicaux maîtres de stage d'accroître leur activité rémunérée à l'occasion des stages |
Rejeté |
|
Article 2
|
|||
|
M. JOMIER |
154 |
Conditionnement de la validation du deuxième cycle des études médicales à la réalisation d'un stage en zone sous-dotée |
Rejeté |
|
M. MALHURET |
123 rect. bis |
Droit à la réinscription universitaire des étudiants ayant échoué aux épreuves nationales pour l'accès au troisième cycle des études de médecine |
Rejeté |
|
Mme SOLLOGOUB |
116 |
Renvoi au décret pour la détermination des modalités de la réalisation de stages extra-hospitaliers au cours du troisième cycle des études de médecine |
Rejeté |
|
M. MALHURET |
124 rect. bis |
Renvoi au décret pour la détermination des modalités de la réalisation de stages hors établissements hospitaliers publics pour les étudiants de troisième cycle |
Rejeté |
|
M. LAFON |
346 |
Précise que le décret en Conseil d'État par l'article 2, lorsqu'il déterminera les modalités d'organisation du troisième cycle des études de médecine, déterminera également l'organisation de stages en zones sous-denses |
Rejeté |
|
M. LONGEOT |
367 |
Précise que le décret en Conseil d'État par l'article 2, lorsqu'il déterminera les modalités d'organisation du troisième cycle des études de médecine, déterminera également l'organisation de stages en zones sous-denses. |
Rejeté |
|
M. LAFON |
347 |
Précise que le décret en Conseil d'État qui déterminera l'organisation du troisième cycle des études de médecine devra notamment déterminer l'organisation d'échanges internationaux |
Adopté |
|
M. MALHURET |
125 rect. bis |
Concertation avec les représentants professionnels pour la répartition des postes ouverts aux étudiants de troisième cycle |
Rejeté |
|
M. MILON, rapporteur |
282 |
Coordination |
Adopté |
|
Mme RAIMOND-PAVERO |
15 |
Renvoi au décret pour la mise en place d'une formation théorique à la gestion et à l'installation de l'entreprise médicale à destination des internes en médecine générale |
Rejeté |
|
M. LONGEOT |
380 |
Prise en compte de la réalisation d'un stage en zone sous-dense pour l'affectation des étudiants par spécialité et par subdivision territoriale à la fin du deuxième cycle |
Rejeté |
|
M. MILON, rapporteur |
280 |
Rédactionnel |
Adopté |
|
M. MILON, rapporteur |
279 |
Suppression du renvoi au décret en Conseil d'État pour la détermination des modalités d'évaluation de la réforme de l'accès au troisième cycle des études médicales |
Adopté |
|
M. THÉOPHILE |
200 |
Suppression du renvoi au décret en Conseil d'État pour la détermination des modalités d'évaluation de la réforme de l'accès au troisième cycle des études médicales |
Adopté |
|
M. DECOOL |
36 rect. bis |
Possibilité pour les étudiants de troisième cycle de faire des stages auprès de praticiens exerçant dans des associations de prise en charge de soins non programmés |
Rejeté |
|
M. LONGEOT |
381 |
Réalisation obligatoire d'un stage en zone sous-dense au cours du troisième cycle des études de médecine |
Rejeté |
|
M. MILON, rapporteur |
281 |
Amendement rédactionnel et procédant à la suppression de la notion d'orientation progressive des étudiants |
Adopté |
|
M. THÉOPHILE |
201 |
Suppression du rapport d'évaluation de la réforme du deuxième cycle des études médicales |
Rejeté |
|
Article(s) additionnel(s) après l'article 2 |
|||
|
M. CHASSEING |
68 rect. |
Renvoi à un arrêté pour la détermination du nombre de postes d'internes, et notamment leur répartition entre les secteurs public et privé |
Rejeté |
|
Mme NOËL |
222 |
Renvoi à un arrêté pour la détermination du nombre de postes d'internes, et notamment leur répartition entre les secteurs public et privé (avec un minimum de 20 % des postes par secteur) |
Rejeté |
|
Article
2 bis (nouveau)
|
|||
|
M. AMIEL |
202 |
Suppression de la mention de la participation des patients dans les études médicales |
Retiré |
|
M. MILON, rapporteur |
285 |
Suppression de la mention de la participation des patients dans les études médicales et modifications rédactionnelles |
Adopté |
|
M. LAFON |
348 |
Suppression de la mention de la participation des patients dans les études médicales et modifications rédactionnelles |
Retiré |
|
M. MILON, rapporteur |
284 |
L'évaluation triennale prévue par le 2° de l'article 2 bis portera non pas sur le déploiement d'une offre de formation et de stage répondant aux besoins des zones sous-denses, mais sur le déploiement d'une offre de stage dans les zones sous-denses |
Adopté |
|
M. LAFON |
349 |
Possibilité pour les étudiants de deuxième et troisième cycles de médecine de réaliser des stages en zones sous-dotées |
Rejeté |
|
M. LONGEOT |
368 |
Possibilité pour les étudiants de deuxième cycle de médecine de réaliser des stages en zones sous-dotées |
Rejeté |
|
M. LAFON |
350 |
Inscription parmi les objectifs des études de médecine de la possibilité de participer à des échanges internationaux au cours des deuxième et troisième cycles |
Adopté |
|
Article
2 ter (nouveau)
|
|||
|
M. MILON, rapporteur |
286 |
Simplification rédactionnelle |
Adopté |
|
Article(s) additionnel(s) après l'article 2 ter (nouveau) |
|||
|
M. LUREL |
107 rect. |
Possibilité pour les étudiants de troisième cycle de médecine de réaliser leurs stages auprès de spécialistes dans les outre-mer |
Retiré |
|
Article 3
|
|||
|
M. MILON, rapporteur |
287 |
Introduction de la notion de valorisation des parcours professionnels dans la définition des objectifs de la procédure de recertification |
Adopté |
|
Article
3 bis A (nouveau)
|
|||
|
M. MILON, rapporteur |
288 |
Suppression de l'ajout du rôle des aidants dans la formation des professionnels de santé sur le handicap |
Adopté |
|
Article
3 bis (nouveau)
|
|||
|
M. MILON, rapporteur |
289 |
Rédaction nouvelle de l'article, réduite à l'adjonction de l'adjectif « continue » dans l'objectif de formation des professionnels de santé |
Adopté |
|
Article 4
|
|||
|
M. LONGEOT |
365 |
Extension de la possibilité de sécurisation du choix de lieu d'exercice fait par le signataire d'un contrat d'engagement de service public (CESP) : le CNG aurait la possibilité de maintenir sur la liste des lieux d'exercice proposés aux signataires des lieux qui y figuraient trois ans (au lieu de deux ans) avant la publication de la liste des lieux d'exercice |
Rejeté |
|
M. CHASSEING |
30 rect. |
Extension de la possibilité de sécurisation du choix de lieu d'exercice fait par le signataire d'un contrat d'engagement de service public (CESP) : le CNG aurait la possibilité de maintenir sur la liste des lieux d'exercice proposés aux signataires des lieux qui y figuraient trois ans (au lieu de deux ans) avant la publication de la liste des lieux d'exercice |
Retiré |
|
M. JOMIER |
156 |
Extension de la possibilité de sécurisation du choix de lieu d'exercice fait par le signataire d'un contrat d'engagement de service public (CESP) : le CNG aurait la possibilité de maintenir sur la liste des lieux d'exercice proposés aux signataires des lieux qui y figuraient au moment de la signature du CESP (et non pas deux ans avant la publication de la liste des lieux d'exercice) |
Retiré |
|
M. MILON, rapporteur |
290 |
Report à la rentrée universitaire 2020 des modifications relatives aux modalités du choix de leur poste de troisième cycle par les signataires d'un CESP |
Adopté |
|
Article(s) additionnel(s) après l'article 4 |
|||
|
M. MILON, rapporteur |
291 |
Exonération de cotisations sociales sur les revenus d'activité des jeunes médecins dès lors qu'ils s'installent dans les trois ans suivant l'obtention de leur diplôme |
Adopté |
|
M. MILON, rapporteur |
292 |
Limitation à trois années de la durée de l'exercice en tant que remplaçant pour les médecins diplômés |
Adopté |
|
M. LONGEOT |
377 |
Possibilité pour la convention médicale de déterminer les modalités du conventionnement en zones sur-denses ; en cas d'absence de négociation dans les douze mois suivant la promulgation de la loi, application d'une limitation du conventionnement dans ces zones |
Rejeté |
|
M. LONGEOT |
378 |
Le principe déontologique fondamental de la liberté d'installation du médecin doit être interprété au regard du principe d'égal accès aux soins |
Rejeté |
|
Article 5
|
|||
|
Mme NOËL |
224 |
Alignement du régime du remplacement et de l'adjuvat |
Rejeté |
|
Mme NOËL |
226 |
Substitution d'un régime déclaratif au régime d'autorisation pour l'exercice à titre de médecin adjoint ou remplaçant |
Rejeté |
|
Mme NOËL |
225 |
Détermination des zones sous-denses ouvrant la possibilité de l'adjuvat par le biais d'une concertation avec les collectivités territoriales concernées |
Rejeté |
|
M. LUREL |
108 rect. |
Suppression du caractère ponctuel de la carence dans l'offre de soins ouvrant la possibilité du recrutement d'un médecin adjoint ; constatation de la condition de carence par le directeur général de l'ARS |
Rejeté |
|
M. LONGEOT |
364 |
Suppression du caractère ponctuel de la carence dans l'offre de soins ouvrant la possibilité du recrutement d'un médecin adjoint |
Rejeté |
|
M. DECOOL |
40 rect. bis |
Suppression du caractère ponctuel de la carence dans l'offre de soins ouvrant la possibilité du recrutement d'un médecin adjoint |
Rejeté |
|
Mme NOËL |
227 |
Suppression du caractère ponctuel de la carence dans l'offre de soins ouvrant la possibilité du recrutement d'un médecin adjoint |
Rejeté |
|
Mme RAIMOND-PAVERO |
16 |
Élargissement aux maires de la capacité de constater une carence ponctuelle dans l'offre de soins ouvrant la possibilité du recrutement d'un médecin adjoint? |
Adopté |
|
Mme NOËL |
223 |
Ouverture de la possibilité de recourir à un médecin adjoint pour les établissements de santé publics et privés |
Rejeté |
|
Article
5 bis (nouveau)
|
|||
|
M. MILON, rapporteur |
293 |
Rédaction alternative de l'article 5 ter permettant de traduire effectivement dans la loi l'objectif de zonage spécifique voté par l'Assemblée nationale, mais de mieux prendre en compte les conditions pratiques de son application |
Adopté |
|
Article(s) additionnel(s) après l'article 5 bis (nouveau) |
|||
|
Mme JASMIN |
232 |
Création de zones franches médicales dans les zones rurales et en outre-mer, dans lesquelles les médecins retraités seraient partiellement exonérés de cotisations sociales pendant les deux années suivant leur installation |
Rejeté |
|
Article
5 ter (nouveau)
|
|||
|
M. MILON, rapporteur |
294 |
Élargissement de la compétence d'établissement des certificats de décès aux Padhue |
Adopté |
|
Mme MORHET-RICHAUD |
105 rect. |
Élargissement de la possibilité d'établir des certificats de décès aux infirmiers dans les cas où le décès était prévisible et où la personne décédée était suivie par un infirmier au cours de la maladie qui a entraîné la mort |
Rejeté |
|
Article
5 quater (nouveau)
|
|||
|
M. MILON, rapporteur |
295 |
Suppression de l'article |
Adopté |
|
Article 6
|
|||
|
M. CHASSEING |
69 rect. |
Extension de l'habilitation à adapter les statuts des
personnels hospitaliers par ordonnance aux personnels exerçant en
établissements privés d'intérêt collectif, en
établissements privés à but lucratif, dans les centres de
santé et les maisons de santé
|
Retiré |
|
M. CHASSEING |
31 rect. |
Extension de l'habilitation à adapter les statuts des personnels hospitaliers par ordonnance aux personnels exerçant en établissements privés d'intérêt collectif Irrecevable au titre de l'article 38 C |
Retiré |
|
M. JOMIER |
157 |
Extension de l'habilitation à adapter les statuts des
personnels hospitaliers par ordonnance à l'objectif de mieux
répondre aux besoins des établissements dans les territoires
où des difficultés de recrutement sont rencontrées ;
précise les objectifs de l'habilitation relatifs au renforcement de
l'attractivité des carrières hospitalières en indiquant
que l'ordonnance devra aborder l'encadrement des écarts de
rémunération entre les personnels titulaires et
contractuels
|
Retiré |
|
M. MILON, rapporteur |
296 |
Précise les objectifs de l'habilitation relatifs au renforcement de l'attractivité des carrières hospitalières en indiquant que l'ordonnance devra aborder l'encadrement des écarts de rémunération entre les personnels titulaires et contractuels |
Adopté |
|
M. GRAND |
97 |
Extension de l'habilitation à adapter les statuts des
personnels hospitaliers par ordonnance à l'objectif de mieux
répondre aux besoins des établissements dans les territoires
où des difficultés de recrutement sont
rencontrées
|
Rejeté |
|
Article(s) additionnel(s) après l'article 6 |
|||
|
M. MILON, rapporteur |
297 |
Encadrement des situations de concurrence entre les activités des praticiens hospitaliers exerçant à temps partiel |
Adopté |
|
M. JOMIER |
194 |
Suppression du plafond de l'exonération de l'impôt sur le revenu pour le temps de travail additionnel des agents de la fonction publique hospitalière |
Retiré |
|
Article
6 bis (nouveau)
|
|||
|
M. MILON, rapporteur |
340 |
Coordination |
Adopté |
|
M. MILON, rapporteur |
337 |
Rédactionnel |
Adopté |
|
Article(s) additionnel(s) après l'article 6 bis (nouveau) |
|||
|
M. CAZEAU |
2 |
Dérogation à la limite d'âge pour les praticiens présentant des compétences et une expertise scientifique de haut niveau |
Rejeté |
|
Article(s) additionnel(s) après l'article 6 ter (nouveau) |
|||
|
M. VANLERENBERGHE |
87 rect. |
Possibilité d'une activité libérale intra-établissement pour les praticiens salariés à temps plein des établissements de santé privés d'intérêt collectif (Espic) |
Retiré |
|
Article
7 B (nouveau)
|
|||
|
M. MILON, rapporteur |
298 |
Suppression d'article |
Adopté |
|
M. LONGEOT |
359 |
Suppression d'article |
Adopté |
|
Article
7 D (nouveau)
|
|||
|
M. MILON, rapporteur |
240 |
Suppression d'article |
Adopté |
|
M. AMIEL |
203 |
Suppression d'article |
Adopté |
|
M. GRAND |
75 rect. |
Encadrement du nombre de parlementaires participant au conseil territorial de santé |
Satisfait ou sans objet |
|
M. GRAND |
74 |
Encadrement du nombre de parlementaires participant au conseil territorial de santé |
Satisfait ou sans objet |
|
Article
7 E (nouveau)
|
|||
|
M. LONGEOT |
360 |
Suppression d'article |
Adopté |
|
Article(s) additionnel(s) après l'article 7 E (nouveau) |
|||
|
Mme ROSSIGNOL |
158 |
Institution dans les hôpitaux d'un médecin référent chargé du repérage des violences |
Irrecevable (48-3) |
|
Article 7
|
|||
|
M. GRAND |
98 |
Consultation d'un comité territorial des élus |
Rejeté |
|
M. JOMIER |
199 |
Représentation des conseils locaux de santé mentale dans les conseils territoriaux de santé |
Retiré |
|
M. MILON, rapporteur |
242 |
Précision sur la mise en oeuvre des projets territoriaux de santé |
Adopté |
|
M. MILON, rapporteur |
299 |
Appui des unions régionales des professionnels de santé à l'élaboration des projets territoriaux de santé |
Adopté |
|
M. MILON, rapporteur |
241 |
Cohérence rédactionnelle |
Adopté |
|
M. CHASSEING |
66 rect. |
Procédure en cas de carence d'initiative des professionnels pour l'élaboration des projets territoriaux de santé |
Retiré |
|
M. MILON, rapporteur |
243 |
Suppression d'une disposition redondante |
Adopté |
|
M. DECOOL |
41 rect. bis |
Participation des établissements publics à caractère scientifique, culturel et professionnel à l'élaboration des projets territoriaux de santé |
Rejeté |
|
M. MILON, rapporteur |
244 |
Recentrage de la définition des projets territoriaux de santé |
Adopté |
|
Mme MICOULEAU |
3 |
Prise en compte de la permanence des soins dans le projet territorial de santé |
Rejeté |
|
M. DAUDIGNY |
161 |
Prise en compte de la permanence des soins dans le projet territorial de santé |
Rejeté |
|
M. CHASSEING |
65 rect. |
Prise en compte du dépistage et de l'accès aux soins non programmés dans le projet territorial de santé |
Retiré |
|
M. DAUDIGNY |
160 |
Prise en compte du dépistage et de l'accès aux soins non programmés dans le projet territorial de santé |
Retiré |
|
M. DECOOL |
42 rect. bis |
Prise en compte du développement de la formation et de la recherche en soins primaires dans le projet territorial de santé |
Rejeté |
|
M. CHASSEING |
56 rect. |
Prise en compte des conditions d'accueil de stagiaires dans le projet territorial de santé |
Retiré |
|
Mme ROSSIGNOL |
159 |
Prise en compte de la lutte contre les violences faites aux femmes et aux enfants dans le projet territorial de santé |
Retiré |
|
M. MILON, rapporteur |
245 |
Assouplissement des modalités d'approbation des projets territoriaux de santé |
Adopté |
|
M. DECOOL |
43 rect. bis |
Avis conforme du conseil territorial de santé sur le projet territorial de santé |
Rejeté |
|
M. LONGEOT |
361 |
Transmission du projet territorial de santé pour avis à l'ARS |
Rejeté |
|
Mme MICOULEAU |
4 |
Possibilité de contractualisation sur la base du projet territorial de santé |
Rejeté |
|
M. DAUDIGNY |
162 |
Possibilité de contractualisation sur la base du projet territorial de santé |
Rejeté |
|
M. AMIEL |
206 |
Intervention des ARS dans la constitution de CPTS en cas de carence d'initiative des professionnels de santé |
Rejeté |
|
M. MILON, rapporteur |
246 |
Possibilité de conclure des contrats territoriaux de santé sur la base du projet territorial de santé |
Adopté |
|
M. AMIEL |
204 |
Suppression de la participation des parlementaires à la réunion de concertation avec l'ARS |
Adopté |
|
M. GRAND |
113 |
Participation des maires à la réunion de concertation avec l'ARS |
Adopté |
|
M. GRAND |
112 |
Désignation des maires participant à la réunion de concertation |
Adopté |
|
M. LONGEOT |
358 |
Renvoi à la négociation conventionnelle pour organiser dans le cadre des CPTS des services de garde |
Rejeté |
|
Article(s) additionnel(s) après l'article 7 |
|||
|
M. DECOOL |
44 rect. bis |
Modification de la définition des équipes de soins primaires |
Rejeté |
|
Mme DOINEAU |
76 rect. |
Modification de la définition des équipes de soins primaires |
Rejeté |
|
M. DAUDIGNY |
163 |
Modification de la définition des équipes de soins primaires |
Rejeté |
|
M. CHASSEING |
70 rect. |
Association des présidents de CME aux CPTS |
Retiré |
|
M. GRAND |
114 |
Demande d'un bilan d'étape de la mise en place des « salles de shoot » |
Irrecevable (48-3) |
|
M. DAUDIGNY |
166 |
Désignation d'un infirmier référent |
Adopté |
|
Article
7 bis (nouveau)
|
|||
|
M. MILON, rapporteur |
300 |
Inscription du dispositif dans un exercice coordonné en maison ou centre de santé |
Adopté |
|
M. LUCHE |
234 |
Suppression du renvoi des conditions d'application à un décret |
Rejeté |
|
M. MILON, rapporteur |
247 |
Sécurisation du dispositif |
Adopté |
|
M. MILON, rapporteur |
248 |
Précision rédactionnelle |
Adopté |
|
Article(s) additionnel(s) après l'article 7 bis (nouveau) |
|||
|
M. CHASSEING |
57 rect. |
Prescription de médicaments, produits et prestations par les infirmiers |
Retiré |
|
M. CHASSEING |
60 rect. |
Réalisation d'actes médicaux par des infirmiers |
Retiré |
|
Mme JASMIN |
231 |
Expérimentation de la possibilité d'habiliter des infirmiers libéraux exerçant en zones rurales et sous-denses à administrer du glucose à des patients diabétiques en cas d'urgence. |
Retiré |
|
M. KAROUTCHI |
219 rect. ter |
Accès direct et prescription d'actes d'imagerie par le masseur-kinésithérapeute |
Rejeté |
|
M. MARSEILLE |
81 |
Accès direct au masseur-kinésithérapeute |
Rejeté |
|
M. CAPUS |
229 rect. bis |
Accès direct au masseur-kinésithérapeute |
Rejeté |
|
Mme RAIMOND-PAVERO |
18 |
Accès direct au masseur-kinésithérapeute |
Rejeté |
|
Mme RAIMOND-PAVERO |
19 |
Prescription de produits de santé par les masseurs-kinésithérapeutes |
Rejeté |
|
M. MARSEILLE |
82 |
Prescription de produits de santé par les masseurs-kinésithérapeutes |
Rejeté |
|
M. DECOOL |
38 rect. bis |
Intégration des professionnels de la relation d'aide dans les centres de santé |
Rejeté |
|
M. DECOOL |
39 rect. bis |
Intégration des professionnels de la relation d'aide dans les maisons de santé |
Rejeté |
|
Article 7 ter (nouveau)
|
|||
|
M. MILON, rapporteur |
249 |
Clarification d'une rédaction ambigüe |
Adopté |
|
Article
7 quater (nouveau)
|
|||
|
M. MILON, rapporteur |
379 |
Correction formelle |
Adopté |
|
M. LONGEOT |
351 |
Prescription d'actes de biologie par le pharmacien correspondant |
Rejeté |
|
M. MILON, rapporteur |
301 |
Coordination (application à Wallis-et-Futuna) |
Adopté |
|
Article(s) additionnel(s) après l'article 7 quinquies (nouveau) |
|||
|
M. CHASSEING |
64 rect. |
Prescription des substituts nicotiniques par les pharmaciens |
Retiré |
|
M. DAUDIGNY |
164 |
Actualisation des missions des officines |
Adopté |
|
Article
7 sexies A (nouveau)
|
|||
|
M. MILON, rapporteur |
302 |
Coordination (application à Wallis-et-Futuna |
Adopté |
|
M. LONGEOT |
352 |
Participation des sages-femmes aux soins de premier recours |
Rejeté |
|
M. LONGEOT |
353 |
Pouvoir de prescription des sages-femmes |
Rejeté |
|
Article(s) additionnel(s) après l'article 7 sexies B (nouveau) |
|||
|
M. KAROUTCHI |
218 rect. bis |
Compétences vaccinales des infirmiers |
Rejeté |
|
Article
7 sexies C (nouveau)
|
|||
|
M. MILON, rapporteur |
251 |
Suppression d'article |
Adopté |
- Présidence de M. Gérard Dériot, vice-président -
Article(s) additionnel(s) après l'article 7 sexies C (nouveau)
M. Alain Milon , rapporteur . - L'amendement COM-59 qui vise à élargir les compétences des pharmaciens d'officine, me semble satisfait par l'article 7 quinquies.
M. Daniel Chasseing . - Je le retire pour le retravailler d'ici la séance publique.
L'amendement COM-59 est retiré.
Article(s) additionnel(s) après l'article 7 sexies (nouveau)
M. Alain Milon , rapporteur . - Mon amendement COM-303 tend à créer un article additionnel pour autoriser les partenaires conventionnels à négocier un avantage financier pour les chirurgiens-dentistes, les sages-femmes, les infirmiers et les masseurs-kinésithérapeutes interrompant leur activité pour cause de maternité ou de paternité, à l'instar de ce qui existe déjà pour les médecins.
L'amendement COM-303 est adopté et devient un article additionnel.
L'amendement COM-22 est déclaré irrecevable au titre de l'article 45 de la Constitution.
M. Alain Milon , rapporteur . - L'amendement COM-23 vise à donner au pharmacien un pouvoir de substitution en cas de rupture de stock d'un médicament essentiel. Il me semble satisfait par l'article 7 sexies.
M. Yves Daudigny . - Cet amendement, ainsi que d'autres, résulte du rapport que j'ai rédigé avec Jean-Pierre Decool. Il me semble effectivement que le Gouvernement a introduit des dispositions qui permettent de satisfaire son objet.
L'amendement COM-23 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-83 poursuit le même objet que l'amendement n° 303, que nous examinerons par la suite et dont la rédaction me semble meilleure.
L'amendement COM-83 est rejeté.
M. Alain Milon , rapporteur . - L'amendement COM-304 vise à supprimer l'article 7 septies, qui prévoit la possibilité de saisir le conciliateur de la CPAM par un assuré n'ayant pas de médecin traitant, afin qu'il lui en soit désigné un. Cet article met le doigt sur un problème qui concerne près de 10 % des assurés. Toutefois, la réponse apportée n'apparaît pas opérante. D'une part, les assurés ont d'ores et déjà la possibilité de saisir le conciliateur de la caisse d'assurance maladie en cas de difficulté d'accès à un médecin traitant. D'autre part, si des médecins refusent des patients dans les zones où la ressource médicale est rare, c'est qu'ils n'ont pas le temps nécessaire pour une prise en charge de qualité.
M. Bernard Jomier . - Je partage cette analyse, le soin doit reposer sur un accord mutuel. L'absence de médecin traitant constitue toutefois un problème pour un certain nombre de nos concitoyens et il faut apporter des solutions. L'amendement en ce sens que nous avions déposé a été déclaré irrecevable au titre de l'article 40 de la Constitution.
Mme Annie Delmont-Koropoulis . - Lors de son audition, Nicolas Revel, directeur de la Caisse nationale d'assurance maladie nous a indiqué que les sanctions financières n'étaient pas appliquées pour les assurés qui sont dans l'impossibilité de trouver un médecin traitant.
M. Gérard Dériot , président . - Encore faut-il que les consignes données au niveau national soient effectivement appliquées sur le territoire.
Mme Élisabeth Doineau . - L'ordre des médecins proposait de prévoir sa consultation en cas de difficulté.
L'amendement n° 304 est adopté et l'amendement n° 369 devient sans objet.
Article(s) additionnel(s) après l'article 7 septies (nouveau)
Les amendements COM-6, COM-207, COM-198 et COM-63 sont déclarés irrecevables au titre de l'article 45 de la Constitution.
M. Alain Milon , rapporteur . - Mon amendement COM-305 et l'amendement COM-372 , présenté par M. Jean-François Longeot, rapporteur pour avis, qui est identique visent à préciser la notion de « responsabilité territoriale » en mentionnant la complémentarité entre les hôpitaux de proximité et l'offre ambulatoire.
Les amendements identiques COM-305 et COM-372 sont adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-370 vise à exclure les hôpitaux de proximité des GHT, alignant ainsi leur situation sur celle des hôpitaux privés. J'y suis défavorable car cela pourrait fragiliser ces établissements et mettre en question leur attractivité tant pour les professionnels de santé que les patients.
M. Yves Daudigny . - Je suis d'accord avec le rapporteur. Les GHT doivent mailler le territoire de manière fine. Notre groupe suivra donc cet avis défavorable. Toutefois, il existe parfois au sein des GHT des déséquilibres en défaveur des petits hôpitaux.
M. Alain Milon , rapporteur . - Il faut éviter une hégémonie des hôpitaux pivot, mais il me semble que les difficultés évoquées résultent davantage de problèmes locaux ou humains que des dispositions législatives.
Mme Laurence Cohen . - Le problème vient également d'un manque de moyens. Or, le projet de loi ne traite pas cette question et fait des hôpitaux de proximité des coquilles vides. Notre groupe s'abstiendra au stade de la commission.
M. Alain Milon , rapporteur . - Il existe aujourd'hui 243 hôpitaux de proximité correspondant à la définition posée par la loi de 2016. Le Président de la République a annoncé qu'il souhaitait qu'il y en ait 500, sans en construire de nouveaux. Cela veut donc nécessairement dire que certains hôpitaux vont, en quelque sorte, changer de nature.
M. René-Paul Savary . - Que vont devenir les hôpitaux locaux ? A-t-on une liste des hôpitaux qui vont ainsi être déclassés ? Connaît-on les niveaux d'activité qui seront exigés pour le maintien des services existants ?
Mme Corinne Imbert . - On constate déjà ce processus de déclassement. Des hôpitaux deviennent des maisons de retraite.
M. Dominique Théophile . - A l'inverse, certains hôpitaux locaux pourraient devenir des hôpitaux de proximité et donc être surclassés. Ne fermons pas cette possibilité.
M. Michel Amiel . - Évitons de parler de déclassement et de surclassement. On ne connait pas encore les services qui seront présents dans les hôpitaux de proximité, qui doivent constituer des postes avancés au plus près des besoins de santé des citoyens.
M. Bernard Jomier . - On ne sait effectivement pas ce que feront les hôpitaux de proximité. Voilà pourquoi le recours à des ordonnances sur cette question n'est pas satisfaisant. Notre groupe a déposé des amendements visant à préciser davantage les choses.
M. Alain Milon , rapporteur . - Si je partage ce qui vient d'être dit, il me semble nécessaire de rappeler la logique qui a conduit les différents gouvernements depuis les années 2000 à procéder à des fermetures d'hôpitaux. Les progrès de la médecine et l'exigence croissante de nos concitoyens rendent nécessaires des équipements coûteux, qui nécessitent une certaine concentration des moyens pour les soins les plus sophistiqués.
En revanche, nous devons trouver des solutions pour un accès aux soins courants pour la population.
L'amendement COM-370 est rejeté.
M. Alain Milon , rapporteur . - L'amendement COM-371 rect. prévoit une prise en compte du projet territorial de santé et une coopération de l'hôpital de proximité avec les professionnels de ville. La prise en compte du projet territorial de santé en plus du projet de santé des CPTS devrait aller de soi dès lors qu'il s'agit d'un document conclu entre la ville et l'hôpital ; la cohérence d'ensemble des missions des acteurs est ainsi assurée et il ne paraît donc pas utile de le préciser ; il faut d'ailleurs souhaiter que les établissements de proximité soient particulièrement impliqués dans ces PTS. L'amendement propose par ailleurs de parler exclusivement de coopération entre l'hôpital et les autres partenaires du territoire ; cela fait perdre la notion "d'appui" que ces établissements sont censés apporter à la médecine de ville en leur offrant le cadre hospitalier nécessaire à la continuité des prises en charge. Cette formulation paraît préférable car elle positionne l'hôpital de proximité comme une ressource pour les professionnels de ville. Avis défavorable.
L'amendement COM-371 rect. n'est pas adopté.
M. Alain Milon , rapporteur . - L'objet de l'amendement COM-17 et son imputation dans le texte ne sont pas clairs quant à la finalité recherchée de meilleure implication des collectivités territoriales : il s'agirait en l'état de demander un avis des collectivités sur les grandes missions assignées aux hôpitaux de proximité. Sa portée pourra être revue et précisée en vue de la séance. Avis défavorable.
L'amendement COM-17 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-193 apporte plusieurs précisions aux missions des hôpitaux de proximité, de portée diverse. Plusieurs des précisions apportées semblent déjà incluses dans la définition plus générale qui est proposée. Ces sujets pourraient être abordés en séance pour avoir des réponses de la ministre sur les différents points évoqués. Demande de retrait.
L'amendement COM-193 n'est pas adopté.
L'amendement COM-306 rédactionnel du rapporteur est adopté.
M. Alain Milon , rapporteur . - La formulation très générale de l'amendement COM-167 d'une mission de lutte contre la désertification médicale assignée aux hôpitaux de proximité présente une faible portée opérationnelle ; elle paraît également incompatible avec l'absence de services d'obstétrique au sein de ces établissements. Défavorable.
L'amendement COM-167 n'est pas adopté.
M. Alain Milon , rapporteur . - L'objectif des amendements identiques COM-7 et COM-62 rect. est en partie satisfait par mon amendement COM-305 . Par ailleurs, l'activité de médecine doit recouvrir celle de télémédecine sans qu'il soit besoin de le préciser. Avis défavorable.
Les amendements identiques COM-7 et COM-62 ne sont pas adoptés.
L'amendement COM-168 n'est pas adopté.
L'amendement COM-169 n'est pas adopté.
M. Alain Milon , rapporteur . - Les amendements identiques COM-307 et COM-373, présenté par M. Jean-François Longeot, rapporteur pour avis, soulignent les complémentarités entre offre de soins libérale et offre de soins hospitalière, en précisant que les consultations spécialisées qui devront être obligatoirement proposées au sein des hôpitaux de proximité devront bien entendu être appréciées en complémentarité avec l'offre libérale disponible au niveau du territoire.
Les amendements identiques COM-307 et COM-373 sont adoptés.
M. Alain Milon , rapporteur . - L'amendement n° 170 prévoit la présence d'un dispositif spécialisé post-accident d'exposition au VIH au sein des hôpitaux de proximité. L'enjeu souligné est important, mais la loi n'a pas vocation à décliner l'ensemble des services proposés par les hôpitaux de proximité. La mission générale de médecine et de prévention assignée à ces établissements, ainsi que la présence ou l'accès à des plateaux de biologie, devraient permettre de prendre en compte ces enjeux spécifiques pour assurer le bon maillage territorial des dispositifs visés. Ce sujet pourrait être plus efficacement évoqué en séance pour avoir une réponse de la ministre sur le déploiement de ces dispositifs et leur maillage territorial. Demande de retrait.
L'amendement COM-170 n'est pas adopté.
M. Alain Milon , rapporteur . - L'objet de l'amendement COM-117 paraît déjà satisfait par le texte du projet de loi, qui prévoit une possibilité d'autoriser la pratique de certains actes chirurgicaux à titre dérogatoire au sein des hôpitaux de proximité. La liste limitative de ces actes sera fixée après avis conforme de la HAS. Avis défavorable.
L'amendement COM-117 n'est pas adopté.
M. Alain Milon , rapporteur . - Le texte du projet de loi ouvre une dérogation à la pratiques d'actes de chirurgie au sein des hôpitaux de proximité, qu'ils soient avec ou sans anesthésie générale. Cela permettra déjà la pratique d'actes de « petite chirurgie », puisque ce sont des actes plutôt standardisés qui sont visés d'après les indications du ministère. La distinction selon le recours ou non à une anesthésie générale, que souhaite introduire l'amendement COM-192 , pourrait être plus difficile à établir. Demande de retrait.
L'amendement COM-192 n'est pas adopté.
M. Alain Milon , rapporteur . - La définition actualisée des missions des hôpitaux de proximité prévoit le maintien possible en leur sein d'une activité de chirurgie, selon une dérogation ciblée sur une liste limitative d'actes qui sera fixée après avis de la HAS. L'amendement COM-309 tend à préciser que seront concernés des actes chirurgicaux programmés, conformément à la vocation de ce dispositif de viser des procédures plutôt standardisées.
L'amendement COM-309 est adopté.
L'amendement COM-308 rédactionnel du rapporteur est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-374 propose la fixation par arrêté de la liste des hôpitaux de proximité. À l'heure actuelle, la liste des hôpitaux de proximité est déjà fixée par arrêté : l'article L. 6111-3-1 du code de la santé publique prévoit que « pour chaque région, les ministres chargés de la santé et de la sécurité sociale arrêtent, sur proposition du directeur de l'agence régionale de santé, la liste des hôpitaux de proximité au regard des besoins de la population et de l'offre de soins dans la région. » L'amendement vise à préciser dans la loi que la liste des hôpitaux de proximité sera fixée par arrêté ; cela ne fera pas forcément l'économie de l'ordonnance prévue par cet article concernant plus généralement les modalités d'établissements de cette liste et les critères qui pourraient entrer en ligne de compte, ou les autres consultations souhaitables. Ces sujets font l'objet actuellement de la concertation ouverte avec les acteurs concernés. La précision apportée n'a que peu de portée concrète sur le développement des hôpitaux de proximité ou l'évolution de leur modèle. Elle conduit en revanche à figer un aspect du dispositif. Avis défavorable.
Mme Véronique Guillotin . - Il n'y pas très longtemps, les hôpitaux locaux pourraient faire acte de volontariat pour devenir hôpitaux de proximité. Je comprends donc qu'il s'agit d'une liste imposée, malgré ces volontés exprimées.
M. Alain Milon , rapporteur . - L'amendement COM-375 demande la suppression du renvoi à des ordonnances. Le Gouvernement a déjà fait un pas pour réduire le recours à des ordonnances sur le sujet sensible des hôpitaux de proximité, en inscrivant « en dur » ses missions et en renvoyant au prochain PLFSS la réforme de leur financement. Je ne vous propose pas de retarder les avancées sur le reste, à savoir notamment l'organisation et la gouvernance de ces structures : même s'il est toujours difficile pour le Parlement d'autoriser le renvoi à des ordonnances, le fait de supprimer ici le recours aux ordonnances aurait cet effet concret de reporter la réforme. Avis défavorable.
M. Bernard Jomier . - A ce stade, je tiens à souligner que la commission s'apprête à adopter un article 8 presque identique à la version originelle du texte du Gouvernement. Le groupe socialiste se range par conséquent à cet amendement.
L'amendement COM-375 n'est pas adopté.
L'article 8 est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 8
M. Alain Milon , rapporteur . - L'amendement COM-217 rect. bis aboutirait à considérer comme équivalents les effectifs de sages-femmes et de gynécologues au sein des établissements de santé sous-dotés en ressources médicales. Les compétences générales des sages-femmes définies à l'article L. 4151-1 du code de la santé publique leur permettent déjà de réaliser, notamment, des consultations de contraception et de suivi gynécologique de prévention, en appui aux médecins. Ces dispositions générales s'appliquent a priori dans le cadre hospitalier. Demande de retrait.
L'amendement COM-217 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-180 propose la suppression de la clause conscience des professionnels de santé pour la réalisation d'une interruption volontaire de grossesse (IVG). La clause de conscience du médecin est contrebalancée par l'obligation qui est faite au médecin qui refuse de pratiquer une IVG de communiquer immédiatement à l'intéressée le nom de praticiens susceptibles de réaliser l'intervention. Or il existe par ailleurs une clause de conscience générale (à l'article 47 du code de déontologie médicale) qui autorise un médecin à refuser de pratiquer tout acte autorisé par la loi s'il l'estime contraire à ses convictions personnelles. Avis défavorable.
Mme Laurence Cohen . - On doit remettre la loi Veil dans le contexte de son adoption. L'amendement dénonce une double clause de conscience pour l'acte spécifique de l'IVG. Nous ne sommes pas favorables à ce que soit maintenu ce surcroît de protection du professionnel de santé.
M. Bernard Jomier . - Personne ne souhaite supprimer la clause de conscience générale de la profession. Nous sommes en revanche plus circonspects quant à la clause spécifique. Près de quarante ans après la légalisation de l'IVG, le maintien de ce double verrou empêche l'inscription de cet acte dans le droit commun de la pratique médicale.
M. Alain Milon , rapporteur . - Supprimer cet alinéa serait contreproductif puisqu'un médecin pourrait toujours refuser de pratiquer une IVG mais n'aurait plus l'obligation de rediriger la patiente vers un autre professionnel. Par ailleurs, l'amendement n'exigerait plus que des seuls établissements privés qu'ils redirigent la patiente vers des praticiens susceptibles de réaliser l'IVG. Or les femmes en situation de détresse sont majoritairement prises en charge dans le secteur public.
M. Bernard Jomier . - Toujours d'après la clause générale de conscience, le médecin est déjà soumis à l'obligation de réorienter la patiente en cas d'urgence. Il faut que l'on soit cependant bien sûr que l'IVG entre dans le cadre d'un acte de pratique urgente.
L'amendement COM-180 n'est pas adopté.
Article additionnel après l'article 9
Les amendements COM- 99, COM-109 rect., COM-110 rect., COM-233 et COM-111 rect. sont déclarés irrecevables au titre de l'article 45 de la Constitution.
M. Alain Milon , rapporteur . - L'amendement COM-139 demande un bilan de l'application du décret relatif aux praticiens intérimaires dans les établissements publics. Le sujet est bien connu et un nouveau rapport sur le sujet ne changera rien à la situation et à certaines dérives constatées sur le terrain dans un contexte de pénurie de médecins dans certaines zones. Avis défavorable.
L'amendement COM-139 n'est pas adopté.
M. Alain Milon , rapporteur . - Le projet de loi prévoit la généralisation des commissions médicales de groupement qui relèvent à l'heure actuelle d'un droit d'option et ne sont mises en place que dans un cinquième des GHT. Le champ de compétences de ces commissions, comme leur articulation avec les commissions médicales d'établissement, sont renvoyées toutefois à des ordonnances ultérieures. Mon amendement COM-310 vise à rétablir un droit d'option pour les CME qui souhaiteraient approfondir l'intégration de leur gouvernance médicale, en conditionnant la mise en place d'une commission médicale de groupement à la délibération en ce sens des CME des établissements parties au groupement.
L'amendement COM-310 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-311 vise à préciser que les membres de la commission médicale de groupement devront être issus des CME des établissements parties au GHT, afin de ne pas aboutir à la constitution d'une instance "hors sol" et de préserver l'attractivité des CME.
L'amendement COM-311 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-171 rect. est satisfait par mon amendement COM-311 et par l'amendement COM-100 de M. Grand.
L'amendement COM-171 rect. est retiré.
L'amendement COM-45 rect. bis est retiré.
M. Alain Milon , rapporteur . - Le projet de loi rend obligatoire un pilotage unifié de la gestion des ressources humaines médicales par l'établissement support du GHT. Cette évolution, corollaire de la généralisation d'une commission médicale de groupement, répond à l'ambition de consolider la gouvernance médicale de ces groupements. Toutefois, compte tenu de la grande hétérogénéité des GHT et de leurs degrés de maturité très divers, le fait d'imposer un schéma d'évolution homogène soulève des interrogations et pourrait s'avérer source de tensions. L'amendement COM-312 vise donc à rendre optionnelle le passage à une gestion des ressources humaines médicales mutualisée au niveau de l'établissement support, par cohérence avec la proposition similaire avancée concernant la mise en place des commissions médicales de groupement.
L'amendement COM-312 est adopté.
L'amendement COM-376 devient sans objet.
M. Alain Milon , rapporteur . - L'amendement COM-100 vise à affirmer le rôle des CME dans l'élaboration d'une stratégie médicale d'établissement articulée avec celle du groupement. Cela va dans le sens d'une consolidation de ces instances médicales de proximité. Avis favorable.
L'amendement COM-100 est adopté.
M. Alain Milon , rapporteur . - L'article 10 rend possible l'élaboration d'un programme d'investissement et d'un plan de financement pluriannuel uniques entre les établissements parties à un même GHT. Mon amendement COM-313 vise à attirer l'attention sur l'inadéquation du financement actuel de ces investissements, qui provient en grande partie des tarifs et donc de l'Ondam. En l'absence de marges de manoeuvre suffisantes, ce poste peut devenir une variable d'ajustement au risque de provoquer une dégradation des équipements hospitaliers, qu'ils soient techniques ou immobiliers. La commission a attiré l'attention à de nombreuses reprises sur ces difficultés, en sollicitant par exemple à l'occasion de l'examen du PLFSS pour 2018 une étude sur les modalités de la mise en place d'un établissement financier dédié à l'investissement immobilier des établissements de santé publics.
L'amendement COM-313 est adopté.
M. Alain Milon , rapporteur . - Il paraît nécessaire de laisser la concertation se poursuivre avec les acteurs concernés pour décliner les modalités d'une plus large intégration entre les établissements parties à un GHT. Je suis donc défavorable à l'amendement COM-118 qui propose la suppression du renvoi à des ordonnances.
L'amendement COM-118 n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-314 précise que les conditions dans lesquelles les établissements parties à un GHT pourront fusionner certaines instances reposent sur le volontariat.
L'amendement COM-314 est adopté.
L'article 10 est adopté dans la rédaction issue des travaux de la commission.
Article 10 bis A
L'amendement COM-315 rédactionnel du rapporteur est adopté.
L'article 10 bis A est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - L'article 10 ter rejoint dans son esprit deux autres articles introduits par l'Assemblée nationale pour prévoir la participation de parlementaires dans différentes instances : le conseil territorial de santé (article 7D), le conseil de surveillance des ARS (article 19 bis A) et, en l'occurrence, le conseil de surveillance des établissements publics de santé. Il s'agit, dans tous les cas, d'instances au sein desquelles siègent déjà des représentants des collectivités territoriales. Toutes ces initiatives illustrent les limites de la suppression du cumul des mandats pour les parlementaires, sans constituer pour autant une réponse opérante.
En outre, sur la forme, cet article restreint la participation à un député et un sénateur « dont le circonscription d'élection est le siège de l'établissement principal », sans préciser les modalités selon lesquelles ils seront désignés. Il est donc proposé de supprimer cet article, par cohérence avec la position proposée sur les deux autres articles visant au même objet. L'amendement n° 362, présenté par M. Jean-François Longeot, rapporteur pour avis, est identique.
Les amendements identiques COM-252 et COM-362 sont adoptés.
Les amendements COM-95 et COM-119 deviennent sans objet.
L'article 10 ter est supprimé.
Article additionnel après l'article 10 ter
M. Alain Milon , rapporteur . - L'amendement COM-189 vise à renforcer les prérogatives du conseil de surveillance des établissements publics de santé. Il s'agit d'abord de lui permettre d'accéder systématiquement aux documents nécessaires à l'exercice de ses missions et de se voir communiquer des « documents stratégiques et financiers préparatoires et décisionnels » : cette formulation générale paraît toutefois assez imprécise. Le code prévoit déjà que le conseil de surveillance est saisi de nombre de documents stratégiques et financiers (projet d'établissement, conventions, compte financier, projets de fusion...). La communication du CPOM signé entre l'établissement et l'ARS paraît opportune et conforme à la vocation du conseil de surveillance qui est de se prononcer sur la stratégie et d'exercer le contrôle permanent de la gestion de l'établissement.
L'amendement COM-189 est adopté.
Il est créé un article additionnel après l'article 10 ter.
L'amendement COM-190 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-191 va dans le sens d'un renforcement des prérogatives du conseil de surveillance des établissements de santé. Il reprend une préconisation (la première) de la mission conduite par le Comité d'évaluation de la réforme de la gouvernance des établissements publics de santé présidé alors par Jean-Pierre Fourcade, chargé de tirer le bilan des évolutions apportées à la gouvernance hospitalière par la loi HPST de 2009 : ce rapport soulignait que « le conseil de surveillance doit être en mesure de jouer pleinement son rôle d'orientation et de contrôle ». Pour autant, la consultation du conseil de surveillance sur les « orientations stratégiques et financières » est déjà possible de par son rôle général. Il « se prononce sur la stratégie et exerce le contrôle permanent de la gestion de l'établissement » et le champ de sa consultation, qui concerne le projet d'établissement ou encore son compte financier. Parallèlement il faut veiller à l'équilibre de ce rôle avec la responsabilité de la gestion financière de l'établissement de santé et la détermination par exemple de son programme d'investissement qui ont été confiées au directeur dans le cadre du directoire par la loi HPST. J'émets un avis de sagesse.
M. Bernard Jomier , sénateur . - La précision vise le plan global de financement pluriannuel (PGFP) et mon idée n'est bien évidemment pas de réécrire la loi HPST. Alors que le conseil de surveillance est présidé par le maire, son rôle est aujourd'hui déséquilibré. Or, j'estime que les élus qui sont également présents dans ce conseil ont une utilité. Si la commission médicale de l'établissement peut se prononcer sur le PGFP, je pense que le conseil de surveillance doit pouvoir aussi le faire.
M. René-Paul Savary . - Au sein du conseil de surveillance du CHU de Reims dans lequel je siège, il me semble que le PGFP fait l'objet d'une délibération...
M. Gérard Dériot , président . - Tout dépend du directeur de l'établissement !
L'amendement COM-191 est adopté et devient article additionnel.
M. Alain Milon , rapporteur . - Alors que nous entamons l'examen du titre III du projet de loi, relatif aux enjeux numériques autour des données de santé, je souhaiterais que soient d'abord clarifiés quelques enjeux généraux. J'aurai, concernant l'article 11, l'occasion d'y revenir en séance publique, mais je désire d'emblée vous indiquer qu'il ne présente pas, à mon sens, les risques que certains de nos collègues députés ont cru identifier. Cet article élargit en premier lieu le périmètre des données versées au système national des données de santé, ce qui, au vu de l'enjeu de santé publique, ne peut qu'emporter notre adhésion. Il intègre certes la possibilité d'employer des personnes de droit privé au comité éthique de la nouvelle plateforme des données de santé, qui examinera le caractère d'intérêt public des demandes d'accès. Néanmoins, l'arsenal législatif prévu par la loi « informatique et libertés » reste tout à fait opérant et l'Assemblée nationale a renforcé les garanties d'indépendance de cette instance.
Deux questions restent cependant en suspens. D'une part, l'éclatement de la gestion du SNDS, qui passe de la CNAM-gestionnaire unique à plusieurs responsables de traitement désignés par décret, pose la question des transferts de compétence. D'autre part, bien qu'elle n'expose pas les données de santé à des risques d'exploitation, je m'interroge sur la suppression de la « finalité d'étude, de recherche et d'évaluation », qui semble ouvrir la voie à d'autres formes de traitement dont on identifie encore mal la portée. Outre ces sujets, l'article 11 me semble aller dans le sens profitable d'une meilleure qualité de nos plateformes de données de santé.
Mon amendement COM-316 a pour objet d'enrichir le contenu du nouveau système national des données de santé (SNDS) en y incorporant les données relatives au GIR des personnes âgées dépendantes. Cette donnée fondamentale, qui n'est pour l'heure compilée que par les équipes médicales des conseils départementaux, présente un intérêt stratégique. Tout d'abord, outre son intérêt strictement thérapeutique, elle se révèlera déterminante pour la conduite d'une véritable politique de la prévention de la perte d'autonomie. De plus, elle permettra un pilotage plus fin des dépenses de santé des personnes dépendantes accueillies en EHPAD, qui bénéficient en même temps du forfait versé à l'établissement et des dépenses de soins de ville qu'elles peuvent encore solliciter.
L'amendement COM-316 est adopté.
M. Alain Milon, rapporteur. - L'amendement COM-101 de notre collègue Jean-Pierre Grand contribue à l'alimentation du SNDS. Il suggère que ce dernier s'appuie sur des plateformes de santé déjà élaborées par des établissements de santé volontaires. Or, cet amendement présente une ambiguïté. S'il s'agit d'alimenter le SNDS des bases de données de ces établissements volontaires, l'amendement est satisfait dans la mesure où ces bases de données sont déjà versées au SNDS en vertu de la loi. S'il s'agit de construire le SNDS en référence à ces bases de données particulières, qui sont souvent conçues pour répondre à des besoins précis et circonscrits, cela ne me semble pas compatible avec l'objectif d'exhaustivité du SNDS. J'émets un avis défavorable.
L'amendement COM-101 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-46 rect. bis de notre collègue Jean-Pierre Decool précise les finalités du SDNS. Si l'intention est louable, j'émettrais toutefois un avis défavorable. En effet, la notion d'efficacité « en vie réelle » est faiblement circonscrite. Par ailleurs, l'efficacité d'un traitement revêt une dimension qualitative que les données agglomérées du SNDS ne sont sans doute pas de nature à apprécier.
L'amendement COM- 46 n'est pas adopté.
Les amendements rédactionnels COM-317 , COM-318 , COM-319 , COM-320 et COM-321 sont adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-209 de notre collègue Dominique Théophile modifie le nom du comité de la permanence des soins chargé de l'examen de l'intérêt public des demandes de traitement. Il ne me paraît pas opportun de supprimer la mention du terme « éthique » pour l'examen des demandes de traitement de données qui n'ont pas trait à la personne humaine. En effet, de nombreuses demandes de traitement adressées au SNDS prennent pour base des questionnaires identifiables remplis par des patients, que les gestionnaires des données de santé recoupent ensuite avec les données « pseudonymisées » du SNDS. Pour garantir la sécurité de ces extractions particulières, qui ne concernent pas toutes la personne humaine mais qui font tout de même appel à l'avis du comité de protection des personnes (CPP), il semble important de maintenir l'examen de la portée éthique de ces demandes. Je demande le retrait de cet amendement.
M. Dominique Théophile. - Il est retiré.
L'amendement COM-209 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-146 de notre collègue Nadine Grelet-Certenais concerne le traitement de données de santé à caractère personnel par l'Etat à des finalités de recherche. Si j'en comprends l'intention, cet amendement me paraît contraire à la loi relative à l'informatique et aux libertés. J'en demande le retrait sinon j'émets un avis défavorable.
L'amendement COM-146 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-147 de notre collègue Nadine Grelet-Certenais propose d'instituer un comité de suivi de la réforme portée par l'article 11, ce qui me parait inutile. Les modifications apportées au SNDS ne sont pas d'une ampleur qui nécessite qu'un pareil dispositif soit mis en oeuvre. Avis défavorable.
L'amendement COM-147 n'est pas adopté.
L'article 11 est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - L'amendement COM-210 de notre collègue Dominique Théophile, qui détaille les modalités tarifaires de transmission des copies de dossier de santé à leur titulaire, relève manifestement du domaine réglementaire. Avis défavorable.
L'amendement COM-210 est retiré.
M. Alain Milon, rapporteur. - Mon amendement propose une coordination pour rendre applicable cet article à Wallis-et-Futuna.
L'amendement de coordination COM-322 est adopté.
L'article 11 bis A est adopté dans la rédaction issue des travaux de la commission.
Article 11 bis (nouveau)
L'article 11 bis est adopté.
Article additionnel avant l'article 12
M. Alain Milon , rapporteur . - Mon amendement COM-253 vise à renforcer les exigences d'interopérabilité dans le numérique en santé. C'est un amendement très technique. Le défaut d'interopérabilité des logiciels, services et outils numériques en santé constitue le principal obstacle à la transformation numérique de notre système de soins. La coordination des soins s'en trouve sérieusement entravée, au détriment du patient comme de la qualité de l'exercice des professionnels.
Il est proposé d'inscrire dans le code de la santé publique une définition de l'interopérabilité des systèmes d'information et services et outils numériques en santé en précisant que les éditeurs devront privilégier, chaque fois que possible, le recours aux standards ouverts afin que les systèmes d'information utilisés dans le secteur public de la santé ne soient plus prisonniers des formats propriétaires pour lesquels les développeurs ont encore tendance à garder secrètes les spécifications de leurs logiciels.
Par ailleurs, cet amendement incite d'une part à l'institution d'une certification de la conformité des logiciels de santé aux référentiels d'interopérabilité. D'autre part, dans le but de différer de deux ans au maximum la mise en application de cette certification, cet amendement propose d'une part, de conditionner son obtention au bénéfice de fonds publics pour l'acquisition du système d'information concerné et d'autre part, d'inclure dans la contractualisation entre les ARS et les professionnels et établissements de santé des engagements sur l'acquisition ou l'utilisation de logiciels certifiés interopérables.
L'amendement COM-253 est adopté et devient article additionnel.
M. Alain Milon , rapporteur . - Mon amendement COM-383 vise à généraliser l'ouverture de l'espace numérique de santé pour tous les usagers du système de santé. Le projet de loi ne prévoit, à ce stade, qu'une ouverture à l'initiative de la personne et, par dérogation, une ouverture automatique uniquement pour les personnes nées à compter du 1 er janvier 2022 sauf opposition de leur représentant légal. Pour que l'espace numérique de santé s'impose comme un outil efficace de santé publique et de coordination des parcours de soins, il est indispensable d'accélérer sa généralisation, tout en ménageant la possibilité pour la personne concernée d'exercer son droit d'opposition. Le titulaire de l'espace se verra ainsi informé par la Cnam préalablement à l'ouverture de son espace de la possibilité d'exercer son droit d'opposition, par exemple dans un délai défini par voie réglementaire, avant que cette ouverture soit effective. Il sera également informé de son droit de clôture de l'espace à tout moment.
M. Alain Milon , rapporteur . - L'amendement COM-173 rect. bis de notre collègue Nadine Grelet-Certenais précise les modalités d'ouverture et d'accès de l'espace numérique de santé. Je suis défavorable aux I et II de l'amendement qui ne sont pas compatibles avec l'amendement COM-383 que je vous propose. En revanche, le III de l'amendement va dans le bon sens. Les bénéficiaires de l'aide médicale de l'État doivent en effet bénéficier d'un suivi renforcé de leur état de santé et d'une coordination effective de leur parcours de soins et l'espace numérique de santé peut les y aider. Je pourrais émettre un avis favorable sur cette seule partie de l'amendement.
Mme Nadine Grelet-Certenais . - J'entends la position de notre rapporteur et je rectifie mon amendement afin de supprimer ses I et II. Je reprendrai, le cas échéant en séance publique, les dispositions supprimées dans un nouvel amendement.
L'amendement COM-383 est adopté.
L'amendement COM-173 rect. ter est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-47 rect. bis de notre collègue Jean-Pierre Decool vise à intégrer le carnet de vaccination électronique dans l'espace numérique de santé. Cet amendement est satisfait car l'état des vaccinations figure déjà dans le dossier médical partagé, qui est un élément constitutif de l'espace numérique de santé. Avis défavorable.
L'amendement COM-47 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-382 permet de rendre accessibles les données de santé à travers l'espace numérique de santé. L'article 12 du projet de loi prévoit que l'espace numérique de santé pourra permettre à son titulaire d'accéder à ses constantes de santé éventuellement produites par des applications ou des objets connectés. Cette description semble néanmoins présenter des limites : elle exclut certaines données de santé produites actuellement et non répertoriées, telles que les images médicales ou les électrocardiogrammes.
Cette rédaction ne tient pas non plus compte de la possibilité que d'autres types de données, non encore connus à la date d'adoption du texte de loi, puissent être produits à l'avenir. L'amendement a donc pour objectif de proposer une définition plus ouverte des données susceptibles d'être accessibles à travers l'espace numérique de santé, en faisant référence à l'ensemble des données utiles à la prévention, la coordination, la qualité et la continuité des soins.
L'amendement COM-382 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-323 vise à intégrer dans l'espace numérique de santé un répertoire des associations d'usagers du système de santé agréées comprenant leurs coordonnées. Les usagers pourraient alors les solliciter dans le cadre de la prévention, de leur accès aux soins et de la connaissance et la défense de leurs droits.
L'amendement COM-323 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-354 de notre collègue Jean-François Longeot, rapporteur pour avis, permet d'intégrer les informations sur la disponibilité des professionnels de santé dans l'espace numérique de santé. Il me parait toutefois satisfait. Il est en effet prévu que les services numériques intégrés dans l'espace numérique de santé doivent renseigner les usagers sur l'offre de soins. Il peut s'agir de services développés par l'assurance maladie ou par des opérateurs privés, comme l'application Doctolib. Il est préférable de ne pas alourdir la loi en déclinant tous les items intégrés dans cet espace. Avis défavorable.
L'amendement COM-54 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-355 de notre collègue Jean-François Longeot, rapporteur pour avis, souhaite intégrer dans l'espace numérique de santé un outil de saisine du conciliateur de l'organisme local d'assurance maladie. Cet amendement est également satisfait. Il est en effet prévu que cet espace numérique comporte tout service visant à informer l'usager sur l'offre de soins et sur ses droits. L'assurance maladie précise sur son site la procédure à suivre pour saisir le conciliateur. L'ensemble de ces outils pourra être reporté dans l'espace numérique de santé, sans qu'il soit besoin de le préciser dans la loi.
L'amendement COM-355 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-196 rect. de notre collègue Nadine Grelet-Certenais vise à intégrer dans l'espace numérique de santé des données relatives à l'accompagnement social et médico-social. Avis favorable.
L'amendement COM-196 rect. est adopté.
L'amendement rédactionnel COM-254 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-255 vise à renforcer les obligations applicables aux autorités publiques dans le déploiement de l'espace numérique de santé et aux services et outils numériques en santé en termes d'accessibilité aux personnes rencontrant des difficultés dans l'accès à Internet ou aux outils informatiques, ou présentant un handicap.
L'amendement COM-255 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-174 rect. de notre collègue Nadine Grelet-Certenais interdit l'accès à l'espace numérique de santé lors de la conclusion ou de l'application de tout contrat. L'accès au dossier médical partagé est effectivement interdit à l'occasion de la conclusion ou dans le cadre de l'application d'un contrat exigeant l'évaluation de santé d'une des parties, par exemple pour un contrat d'assurance emprunteur. Il est justifié d'étendre cette interdiction à toutes les données de santé figurant dans l'espace numérique de santé. J'émets un avis favorable à cet amendement et demande le retrait de l'amendement COM-126 rect ter de notre collègue Claude Malhuret dont la rédaction est moins précise.
L'amendement COM-174 rect est adopté et l'amendement COM-126 rect ter est retiré.
M. Alain Milon , rapporteur . - Mon amendement COM-256 vise à préciser que, lorsque le titulaire de l'espace numérique de santé est une personne mineure mais reste placé sous l'autorité de ses représentants légaux qui peuvent avoir accès à son espace numérique de santé, son DMP ou son dossier pharmaceutique, il ou elle peut s'opposer à la saisie de données relatives aux prises en charge et aux remboursements intervenus dans le cadre d'un parcours de santé sexuelle et reproductive ou de contraception.
L'amendement COM-256 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-102 de notre collègue Jean-Pierre Grand précise les conditions d'accès du mineur à son espace numérique de santé et de confidentialité des données le concernant. Dans l'état actuel du texte, les personnes mineures pourront bien disposer d'un accès direct à leur espace numérique de santé, toujours sous l'autorité de leurs parents. L'identifiant de l'espace sera connu du titulaire comme de son représentant légal. En revanche, s'il s'agit de permettre à tous les mineurs de plus de 15 ans d'avoir accès à leur espace numérique de santé sans l'accord de leurs parents, il faudrait dans ce cas revoir la loi informatique et liberté et tout particulièrement son article 59 ou prévoir une dérogation. Prévoir un accès direct et autonome des mineurs à leur espace pourrait effectivement permettre de les responsabiliser dans une démarche d'éducation à la santé. Je propose à l'auteur de réexaminer ce sujet pour la séance.
En ce qui concerne la confidentialité des données relatives à la prise en charge de la santé sexuelle et reproductive des mineurs, mon amendement COM-256 permet de régler la question de façon plus complète. Avis défavorable.
L'amendement COM-102 n'est pas adopté.
M. Alain Milon, rapporteur. - L'amendement COM-175 rect. de notre collègue Laurence Rossignol poursuit le même objet que l'amendement précédent dans une rédaction différente. Avis défavorable également.
L'amendement COM-175 rect. n'est pas adopté.
L'article 12 est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - L'amendement COM-103 propose de supprimer l'article 12 bis. Celui-ci participe d'une meilleure traçabilité des dispositifs médicaux implantables ; mon avis est défavorable.
L'amendement COM-103 n'est pas adopté.
L'article 12 bis est adopté sans modification.
Article 12 ter A (nouveau)
L'article 12 ter A est adopté sans modification.
M. Alain Milon , rapporteur . - L'amendement COM-172 de notre collègue Nadine Grelet-Certenais précise le champ de l'habilitation du Gouvernement à légiférer par ordonnance en matière de services dématérialisés. Cette précision permet de rappeler que les modalités d'identification des usagers du système de santé incluent également celles des bénéficiaires de l'aide médicale de l'État. J'émets par conséquent un avis favorable.
L'amendement COM-172 est adopté.
L'article 12 ter est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - L'amendement COM-177 est un amendement de suppression d'article. Le bénéfice du dossier médical partagé (DMP) en termes de prévention et de coordination des parcours de soins dépend de sa généralisation à l'ensemble des assurés et de sa bonne appropriation, tant par le titulaire que par les professionnels de santé. La création automatique de cet outil pour toutes les personnes nées à compter du 1 er janvier 2021 permettra de familiariser les prochaines générations au suivi dématérialisé de leur état de santé et de mieux les sensibiliser aux enjeux de santé publique, tels que l'actualisation de leurs vaccinations. Cette création automatique est, du reste, une des propositions de la mission de Dominique Pon et Annelore Coury sur le virage numérique en santé. Le consentement de la personne sera toujours nécessaire pour le maintien du DMP à sa majorité. Je suis donc défavorable à la suppression de cet article.
L'amendement COM-177 n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-384 vise à généraliser l'ouverture du DMP pour tous les usagers du système de santé. La loi ne prévoit, à ce stade, qu'une ouverture à l'initiative de la personne et le projet de loi met en place, par dérogation, une ouverture automatique uniquement pour les personnes nées à compter du 1 er janvier 2021 sauf opposition de leur représentant légal.
Après des débuts difficiles depuis la création du DMP par la loi de 2004 sur l'assurance maladie, 4,7 millions de DMP sont aujourd'hui créés. On reste néanmoins loin des 40 millions de dossiers pharmaceutiques auxquels sont connectées 99,9 % des officines. Pour que les patients s'approprient enfin le DMP et que les professionnels de santé le renseignent afin de renforcer la coordination des soins, il importe, comme pour l'espace numérique de santé, d'accélérer sa généralisation, tout en ménageant la possibilité pour la personne concernée d'exercer son droit d'opposition. Le titulaire de l'espace se verra ainsi informé par la Cnam, préalablement à l'ouverture de son dossier, de la possibilité d'exercer son droit d'opposition avant que cette ouverture soit effective.
L'amendement COM-384 est adopté.
L'article 12 quater est adopté dans la rédaction issue des travaux de la commission.
Article 12 quinquies (nouveau)
M. Alain Milon , rapporteur . - L'amendement COM-127 rect. bis vise à encadrer par voie réglementaire le versement de documents relatifs à la santé au travail au DMP, qui participe pourtant du décloisonnement de la médecine du travail et de la médecine de ville et hospitalière. Il pourrait s'agir de fiches d'exposition professionnelle à des substances toxiques ou des fiches d'aménagement de poste. Faisons confiance au médecin du travail pour identifier les documents qui pourraient éclairer le médecin de ville ou hospitalier sur l'état de santé du patient, voire sur l'origine professionnelle d'une pathologie. Avis défavorable.
L'amendement COM-127 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-128 rect. bis vise à supprimer l'intégration du dossier médical en santé au travail dans le DMP. Celle-ci a pour objectif de permettre aux professionnels de santé, à l'hôpital et en ville, de connaître les éléments de l'environnement professionnel du patient susceptibles d'éclairer son état de santé, notamment l'exposition à des substances toxiques ou la mise en place d'aménagements de poste. J'émets donc un avis défavorable.
L'amendement COM-128 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-257 vise à préciser que les professionnels de santé habilités des établissements de santé ont également accès au dossier médical en santé au travail. Dans sa rédaction issue de l'Assemblée nationale, il est prévu que ce dossier soit consultable par le médecin traitant, le médecin coordonnateur des établissements et services médico-sociaux, le médecin régulateur du centre de réception et de régulation des appels d'aide médicale urgente et les professionnels de santé prenant en charge une personne hors d'état d'exprimer sa volonté. Il convient de préciser également que cet accès est de droit pour les professionnels de santé concernés, sauf opposition du patient.
L'amendement COM-257 est adopté.
L'article 12 quinquies est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 12 quinquies
M. Alain Milon , rapporteur . - Mon amendement COM-324 vise à préciser la possibilité, pour des professionnels de santé authentifiés et habilités, d'accéder à ou d'échanger des informations dans le DMP d'un patient à l'occasion de soins délivrés sur le territoire d'un autre État membre de l'Union européenne. Il renvoie à un décret la définition des conditions de cette accessibilité et les exigences d'authentification et de consentement correspondantes. Il s'agit de rendre conforme le droit français au droit européen en matière de soins de santé transfrontaliers.
L'amendement COM-324 est adopté et devient article additionnel.
M. Alain Milon , rapporteur . - L'amendement COM-88 rect. de notre collègue Élisabeth Doineau tend à préciser les conditions d'accès à la psychiatrie par téléconsultation. L'avenant n° 6 à la convention médicale a posé le principe selon lequel le patient doit être connu du médecin qui réalise la téléconsultation, celle-ci ne pouvant être réalisée que si elle a été précédée dans les douze mois d'au moins une consultation physique. Toutefois, la convention prévoit des exceptions à ce principe. Les spécialistes que l'on peut déjà consulter en accès direct, sans passer par son médecin traitant, peuvent être consultés directement en téléconsultation. Cela vaut pour les psychiatres, les neuropsychiatres, les gynécologues, les pédiatres, les ophtalmologues, les stomatologues et les spécialistes de la chirurgie orale ou maxillo-faciale. Considérant que l'amendement est satisfait, je vous propose donc de le retirer ; à défaut, mon avis sera défavorable.
Mme Élisabeth Doineau . - Si j'ai déposé cet amendement, c'est que je considère qu'il n'est pas satisfait. J'ai rencontré des membres de la plateforme Doctoconsult qui m'ont confirmé qu'en pratique, certaines téléconsultations de psychiatrie ne peuvent être prises en charge faute d'une consultation physique. Cet amendement rendrait possible ces consultations. Il y a de véritables carences en matières psychiatrique : dans certains territoires, on ne peut pas obtenir de rendez-vous dans les douze mois.
M. Alain Milon , rapporteur . - Ceci ne résulte pas d'obstacles juridiques mais d'un manque de connaissance de la convention de la part des caisses primaires d'assurance maladie (CPAM).
Mme Élisabeth Doineau . - Je présenterai à nouveau cet amendement en séance afin que la ministre des solidarités et de la santé soit informée de cette situation.
L'amendement COM-88 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-140 de notre collègue Véronique Guillotin a le même objet et je considère de même qu'il est satisfait.
Mme Véronique Guillotin . - Les CPAM considèrent que le problème ne relève pas de leur niveau.
M. Alain Milon , rapporteur . - Il faut leur rappeler les dérogations prévues dans la convention médicale.
M. René-Paul Savary . - En matière de télésanté, les décrets d'application vont plus loin que l'intention du législateur et leur interprétation peut varier selon les CPAM.
L'amendement COM-140 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-84 vise à élargir aux professionnels médicaux les activités de télésoin. Toutefois, les téléconsultations avec les professionnels médicaux sont d'ores et déjà possibles dans le cadre de la télémédecine. L'article L. 6316-1 du code de la santé publique, relatif à la télémédecine, précise d'ailleurs que la consultation peut inclure, outre le professionnel médical, d'autres professionnels apportant leurs soins au patient, comme par exemple un masseur-kinésithérapeute. Considérant que l'amendement est satisfait, mon avis est donc défavorable.
L'amendement COM-84 n'est pas adopté.
L'amendement rédactionnel COM-258 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-356 de notre collègue Jean-François Longeot, rapporteur pour avis, vise à prendre en compte les inégalités d'accès au haut débit dans le déploiement du télésoin. Comme le précise l'amendement dans son objet, plusieurs solutions opérationnelles sont d'ores et déjà prévues pour permettre aux personnes les plus éloignées du numérique à haut débit de bénéficier des téléconsultations, sans qu'il soit besoin de le rappeler dans la loi. Des dispositifs de médiation sanitaire et numérique sont déjà mis en place, notamment dans le cadre du projet Emmaüs Connect. En outre, des travaux sont actuellement menés pour garantir d'ici 2020 un accès au haut débit partout sur le territoire et généraliser la couverture mobile en 4G. J'émets donc un avis défavorable.
L'amendement COM-356 n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-259 modifie par coordination les critères pris en compte dans la mise en oeuvre du télésoin. En effet, l'article 13 bis supprime la mention selon laquelle il est tenu compte « des déficiences de l'offre de soins dues à l'insularité et l'enclavement géographique » dans la définition par décret des actes de télémédecine et de leurs conditions de mise en oeuvre. Il convient donc d'en faire de même pour les activités de télésoin à l'article 13.
L'amendement COM-259 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-104 de notre collègue Élisabeth Doineau vise à préciser les missions des pharmaciens dans le cadre du télésoin. Toutefois, l'entretien d'accompagnement d'un patient atteint d'une pathologie chronique fait déjà pleinement partie du bilan partagé de médication réalisé par le pharmacien. L'avenant n° 12 à la convention pharmaceutique précise en effet que le pharmacien doit évaluer la chronicité des traitements au regard d'une même finalité thérapeutique dans le cadre du bilan partagé de médication. Je vous propose donc de retirer cet amendement ; à défaut, mon avis sera défavorable.
Mme Corinne Imbert . - Je suis du même avis que le rapporteur.
Mme Élisabeth Doineau . - Je réfléchirai à une nouvelle rédaction en vue de la séance publique.
L'amendement COM-104 est retiré.
L'article 13 est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 13
M. Alain Milon , rapporteur . - L'amendement COM-178 de notre collègue Nadine Grelet-Certenais tend à inscrire dans le code de la sécurité sociale que les sages-femmes peuvent pratiquer des activités de télésanté. Les sages-femmes, en tant que profession médicale, entrent bien dans le champ de la télémédecine défini à l'article L. 6316-1 du code de la santé publique et peuvent donc exercer en cabinet comme en téléconsultation. Il n'y a donc pas lieu de le rappeler également dans le code de la sécurité sociale, même si cela a été fait pour les médecins. Du reste, cela supposerait de le faire également pour les chirurgiens-dentistes et les odontologues pour aller au bout de la logique de l'amendement. Je vous propose donc de retirer cet amendement ; à défaut, mon avis sera défavorable.
L'amendement COM-178 est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-357 , présenté par notre collègue Jean-François Longeot, rapporteur pour avis, précise que le pouvoir réglementaire doit prendre en compte les déficiences de l'offre de soins dans les zones sous-denses pour définir les conditions de mise en oeuvre et de prise en charge financière des activités de télémédecine. L'article 13 bis procède précisément à la suppression d'une mention qui s'est révélée, en pratique, inopérante : on définit le recours à la télémédecine pour une utilisation en tout point du territoire. En outre, les téléconsultations présentent également un bénéfice pour les personnes invalides, qu'elles se trouvent ou non en zones sous-denses. Du reste, l'avenant n° 6 à la convention médicale précise déjà que la mise en place d'organisations territoriales de la télémédecine a pour objectif de permettre aux patients « d'accéder à un médecin, par le biais notamment de la téléconsultation, compte tenu de leur éloignement des offreurs de soins ». En ce qui concerne la prévention de l'exclusion numérique, comme je l'ai rappelé pour un amendement précédent sur l'article 13, elle est d'ores et déjà prise en compte au travers de solutions opérationnelles sans qu'il soit indispensable de le rappeler dans la loi. Mon avis est donc défavorable.
L'amendement COM-357 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-78 rect. de notre collègue Élisabeth Doineau propose de conserver, à l'article L. 6316-1 du code de la santé publique, la mention de la prise en compte des déficiences de l'offre de soins. Or, l'avenant n° 6 à la convention nationale médicale prévoit déjà un développement de la télémédecine dans le souci de faciliter l'accès au médecin en tout point du territoire.
L'Assemblée nationale a supprimé la mention de la prise en compte des déficiences de l'offre de soins car il n'y a pas de raison de restreindre le développement de la télémédecine aux zones présentant une telle déficience, les téléconsultations permettant également la prise en charge de personnes isolées et ne pouvant se déplacer alors même qu'elles résident dans une zone où l'offre de soins est satisfaisante. Je vous propose donc de retirer cet amendement ; à défaut, mon avis sera défavorable.
Mme Élisabeth Doineau . - Je réfléchirai à une nouvelle rédaction.
L'amendement COM-78 rect. est retiré.
L'article 13 bis est adopté sans modification.
M. Alain Milon , rapporteur . - L'amendement COM-129 rect. bis de notre collègue Claude Malhuret tend à maintenir la condition de l'examen clinique préalable à toute prescription électronique. Compte tenu du déploiement de la télémédecine, cette condition n'apparaît plus opérante. Dans le cadre du développement de la téléprescription, il convient donc de supprimer l'article 34 de la loi n° 2004-810 du 13 août 2004 relative à l'assurance maladie. Avis défavorable.
L'amendement COM-129 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-179 de notre collègue Bernard Jomier tend à supprimer la généralisation de la transmission dématérialisée des arrêts de travail. À l'heure actuelle, le médecin prescrivant un arrêt de travail doit remplir non seulement le formulaire papier à transmettre à l'assurance maladie, mais également le dossier médical du patient sur son ordinateur. La dématérialisation permettra précisément de supprimer cette double saisie : les informations saisies sur le formulaire électronique seront automatiquement intégrées au dossier médical. Je vous propose donc de retirer cet amendement ; à défaut, mon avis sera défavorable.
M. Bernard Jomier . - La dématérialisation est déjà mise en oeuvre pour les feuilles de soins, pour lesquelles le taux de dématérialisation est de plus de 90 %. Pour les arrêts de travail, le médecin doit imprimer et remettre au patient le formulaire papier : la procédure est particulièrement longue et chronophage, c'est pourquoi il n'y a qu'un taux de dématérialisation de l'ordre de 30 %. C'est en réalité une question de niveau conventionnel.
M. Alain Milon , rapporteur . - Une négociation est en cours entre la Cnam et les syndicats de médecins pour mettre au point une dématérialisation efficace des arrêts de travail. Je préférerais maintenir cette disposition dans le texte pour les contraindre à aboutir. Nous ferons un bilan de cette mesure dans un an.
M. Bernard Jomier . - C'est la Cnam qui a fait introduire cette disposition par l'Assemblée nationale afin d'être en position de force dans les négociations ; je reste favorable à sa suppression.
M. Alain Milon , rapporteur . - Quand la feuille de soins dématérialisée a été rendue obligatoire, cela a fonctionné. Je pense qu'il faut procéder de la même manière pour les arrêts de travail : si la loi rend la dématérialisation obligatoire, les négociations aboutiront. Je maintiens donc mon avis défavorable.
L'amendement COM-179 est adopté ; l'amendement COM-342 est retiré.
L'article 13 est adopté dans la rédaction issue des travaux de la commission.
Article(s) additionnel(s) avant le chapitre I er du titre IV : Dispositions de simplification
Les amendements COM-26, COM-28 et COM-29 sont déclarés irrecevables en application de l'article 45 de la Constitution et de l'article 48, alinéa 3, du Règlement du Sénat et les articles 15 et 16 sont adoptés sans modification.
M. Alain Milon , rapporteur . - J'approuve la suppression des bulletins d'interruption volontaire de grossesse prévue par l'article 17. Mon amendement COM-341 vise à supprimer des dispositions de nature règlementaire qui résultent des travaux de l'Assemblée nationale.
L'amendement COM-341 est adopté.
L'article 17 est adopté dans la rédaction issue des travaux.
M. Alain Milon , rapporteur . - Mon amendement COM-339 vise à supprimer l'article 17 bis, qui constitue une demande de rapport.
L'amendement COM-339 est adopté et l'article 17 bis est supprimé.
M. Alain Milon , rapporteur . - L'amendement COM-130 vise à apporter une précision concernant la rédaction de la lettre de liaison par une sage-femme qui ne me semble pas utile.
L'amendement COM-130 est rejeté.
L'article 17 ter est adopté sans modification.
Articles additionnels après l'article 17 ter (nouveau)
Les amendements COM-181 COM-182 sont déclarés irrecevables en application de l'article 45 de la Constitution et de l'article 48, alinéa 3 du Règlement du Sénat.
Article 18
Les amendements COM-325 et COM-261 de coordination sont adoptés.
L'article 18 est adopté dans la rédaction issue des travaux de la commission.
Articles additionnels après l'article 18
M. Alain Milon , rapporteur . - Je suis défavorable à l'amendement COM-48 qui vise à retirer au médecin traitant du résident d'un Ehpad son pouvoir de prescription. L'extension du pouvoir de prescription aux médecins coordonnateurs des Ehpad, pour laquelle notre commission a oeuvré, ne doit pas se faire au détriment de celui du médecin traitant. Je suis également défavorable à l'amendement COM-49 qui, s'il propose un repli par rapport au précédent, n'en est pas moins préjudiciable à la liberté de choix du résident.
Les amendements COM-48 et COM-49 ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-50 propose des simplifications des modalités de calcul et de transmission du chiffre d'affaires des pharmaciens qui relèvent du domaine règlementaire.
L'amendement COM-50 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-51 prétend alléger la procédure d'approbation des conventions pharmaceutiques en supprimant la cosignature par les ministres de l'agriculture et de l'économie des arrêtés approuvant ces conventions. Il me semble que ces ministres sont concernés par l'application des conventions pharmaceutiques et que la mesure proposée ne constitue pas une réelle simplification pour les professionnels concernés.
L'amendement COM-51 n'est pas adopté.
L'amendement COM-183 est déclaré irrecevable en application de l'article 45 de la Constitution et de l'article 48, alinéa 3, du Règlement du Sénat.
M. Alain Milon , rapporteur . - L'amendement COM-205 prévoit la généralisation des EPRD à l'ensemble des structures médico-sociales du milieu du handicap. Il est en grande partie satisfait dans la mesure où les seules exceptions prévues par le droit en vigueur concernent les établissements à caractère expérimental.
Je profite de la discussion de cet amendement pour rappeler que, bien que la commission se soit toujours montrée favorable à l'extension du périmètre des CPOM et des EPRD, elle ne considère pas que cette dernière soit un remède suffisant aux problèmes que rencontre actuellement l'offre médico-sociale à destination des personnes handicapées. En l'occurrence, l'habillage excessif de l'offre médico-sociale en CPOM et EPRD présente le risque d'une offre en silos.
L'amendement COM-205 est retiré.
L'amendement COM-90 est déclaré irrecevable en application de l'article 40 de la Constitution.
Article 18 bis (nouveau)
L'article 18 bis est adopté sans modification.
Articles additionnels après l'article 18 bis (nouveau)
L'amendement COM-89 est déclaré irrecevable en application de l'article 45 de la Constitution et de l'article 48, alinéa 3, du Règlement du Sénat.
M. Alain Milon , rapporteur . - La rédaction de l'amendement COM-220 est ambiguë et s'insère mal dans le texte de l'article. Son objectif est de permettre la représentation d'un membre ordinal « correspondant » dans les URPS, alors que ces instances ont la spécificité d'être élues. Cela ne paraît pas conforme à leur vocation.
L'amendement COM-220 n'est pas adopté.
Article 19
M M. Alain Milon , rapporteur . - L'amendement COM-86 modifie le sens de l'habilitation du Gouvernement à prendre par ordonnance des mesures pour faciliter la constitution des CPTS et définir des structures juridiques permettant la rémunération des personnes qui en sont membres. En ajoutant l'idée d'une rémunération équitable, il introduit un dispositif contraignant alors que l'objectif du texte est de lever les obstacles au développement de l'exercice coordonné. J'y suis donc défavorable.
L'amendement COM-86 n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-262 vise à supprimer l'habilitation donnée au Gouvernement pour déterminer par ordonnance les modalités de rémunération des assistants médicaux des maisons de santé. La création des assistants médicaux fait actuellement l'objet de négociations conventionnelles. Il semble par conséquent prématuré de renvoyer à une ordonnance la question de leur rémunération alors que leur fonction n'est encore définie par aucun texte.
L'amendement COM-262 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-326 vise à préciser que l'ARS de la Réunion doit définir un seul territoire de démocratie sanitaire à l'échelle de cette collectivité.
L'amendement COM-326 est adopté.
Les amendements rédactionnels COM-327 et COM-263 sont successivement adoptés.
L'article 19 est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 19
M. Alain Milon , rapporteur . - Conformément à des préconisations émises dans le cadre du rapport de la MECSS sur les ARS publié en 2014, visant à renforcer le rôle du conseil de surveillance de ces agences pour lui permettre d'être un "contre-pouvoir" de son directeur général, mon amendement COM-328 propose :
- de rééquilibrer la composition entre les différents collèges de ce conseil et de supprimer la disposition selon laquelle des membres peuvent disposer de plusieurs voix ;
- de confier la présidence du conseil de surveillance des ARS à un élu local, en lieu et place de la présidence de droit confiée au préfet de région ;
- de renforcer les prérogatives de ce conseil en lui permettant de se saisir de toute question relevant du champ de compétences de l'ARS.
M. Gérard Dériot , président. - En 2009, nous avions obtenu que le conseil de surveillance de l'ARS soit présidé par le préfet de région et non par un de ses directeurs régionaux.
M. René-Paul Savary . - On pourrait préciser que l'élu local président le conseil de surveillance de l'ARS doit être le président du conseil régional.
M. Dominique Théophile . - Les CHU sont présidés soit par un élu soit par une personnalité qualifiée. Ne devrait-on pas prévoir une règle similaire ?
Mme Élisabeth Doineau . - Je m'abstiendrai car je me demande si confier la présidence du conseil de surveillance de l'ARS à un élu régional ne pourrait pas conduire à des conflits d'intérêt.
L'amendement COM-328 est adopté et devient un article additionnel.
M. Alain Milon , rapporteur . - Mon amendement COM-264 vise à supprimer l'article 19 bis A qui vise à prévoir la participation de parlementaires au sein des conseils de surveillance des ARS. Or, des élus locaux siègent déjà au sein de ces instances. On voit là les limites de la suppression du cumul des mandats pour les parlementaires. Sur la forme, cet article restreint la participation à un député et un sénateur élus dans le ressort de la région, sans préciser les modalités selon lesquelles ils seront désignés.
L'amendement COM-264 est adopté, l'article 19 bis A est supprimé et les amendements COM-96 et COM-363 deviennent sans objet.
Article 19 bis (nouveau)
L'article 19 bis est adopté sans modification.
M. Alain Milon , rapporteur . - Mon amendement COM-265 vise à supprimer la mention d'un avis de la HAS sur les propositions d'intégration d'actes dérogatoires dans les compétences réglementaires des professionnels de santé. En effet, la HAS est déjà représentée parmi les membres du comité national des coopérations interprofessionnelles qui formule ces propositions et les décrets d'actes des professionnels de santé ne relèvent pas de son champ de compétences.
L'amendement COM-265 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-266 vise à préciser que les conseils nationaux professionnels et les ordres des professions concernées sont associés aux travaux du comité national des coopérations interprofessionnelles chargé de piloter le déploiement des protocoles nationaux de coopération, d'en assurer le suivi et l'évaluation.
L'amendement COM-266 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-267 a pour objet de mieux associer les représentants des professionnels de santé à la rédaction des protocoles nationaux et de leur modèle économique :
- en rendant systématique et non plus « éventuel » l'appui apporté par les conseils nationaux professionnels ;
- en impliquant également les ordres des professions concernées dans leur élaboration.
L'amendement COM-267 est adopté.
L'article 19 ter est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon , rapporteur . - Mon amendement COM-268 , identique à l'amendement COM-235, vise à supprimer l'article 19 quater. Il apparaît en effet prématuré de chercher à sécuriser les pratiques professionnelles des assistants médicaux alors que les négociations sur les fonctions des assistants médicaux ne sont pas achevées.
Les amendements COM-268 et COM-235 sont adoptés et l'amendement COM-131 devient sans objet.
M. Alain Milon , rapporteur . - L'amendement COM-208 vise à mettre en place un dispositif d'isolement prophylactique des personnes atteintes d'infections hautement contagieuses. Le code de la santé publique prévoit déjà la possibilité pour le préfet de prendre toute mesure individuelle permettant de lutter contre la propagation internationale des maladies, notamment l'isolement ou la mise en quarantaine. L'amendement est donc satisfait.
L'amendement COM-208 est retiré.
L'article 20 est adopté sans modification.
Article 20 bis (nouveau)
L'article 20 bis est adopté sans modification.
M. Alain Milon , rapporteur . - Je demande le retrait des amendements COM-148 et COM-149 au profit respectivement des amendements COM-330 et COM-329 qui ont le même objet, à savoir préciser le dispositif proposé par le Gouvernement pour apporter une solution à la situation des praticiens diplômés hors Union européenne.
M. Bernard Jomier . - Je suis d'accord pour retirer l'amendement n° 148, mais il faudrait préciser si la condition d'exercice s'apprécie de manière continue ou non.
L'amendement COM-148 est retiré.
M. Yves Daudigny . - Je retire également l'amendement COM-149 mais il conviendra de préciser que les praticiens exerçant dans des établissements privés sont également concernés.
L'amendement COM-149 est retiré.
Les amendements COM-330 et COM-329 sont adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-132 rect. bis ouvre le dispositif transitoire de validation des compétences aux seuls Padhue titulaires d'un diplôme permettant un exercice « effectif et licite » dans le pays d'obtention. L'avis est défavorable.
L'amendement COM-132 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - La rédaction proposée par l'amendement COM-54 rect. bis correspond à un amendement déjà adopté à l'Assemblée nationale, elle est donc satisfaite par le texte que nous examinons. Avis défavorable.
L'amendement COM-54 rect. bis n'est pas adopté.
L'amendement COM-72 rect. est retiré.
M. Alain Milon , rapporteur . - L'amendement COM-73 rect. propose une extension de la procédure d'autorisation d'exercice aux Padhue exerçant sous contrat administratif. Il ne me paraît pas opportun d'élargir la procédure d'autorisation d'exercice à des praticiens qui, comme l'indique votre objet, effectuent des tâches de contrôle de qualité. Avis défavorable.
L'amendement COM-73 rect. n'est pas adopté.
M. Alain Milon , rapporteur . - La préoccupation exprimée par l'amendement COM-141 est satisfaite par mes amendements COM-329 et COM-330 , dont la rédaction me paraît préférable. Avis défavorable.
L'amendement COM-141 n'est pas adopté.
M. Alain Milon , rapporteur . - Contrairement à ce que l'amendement COM-133 rect. bis suggère, il n'est pas nécessaire de prévenir l'ordre des médecins dans la mesure où les Padhue concernés n'auront pas accès au plein exercice avant la validation de leur candidature par la commission nationale d'autorisation d'exercice. Avis défavorable.
L'amendement COM-133 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-52 rect. bis constitue une solution-balai visant à intégrer dans la procédure d'autorisation d'exercice l'ensemble des Padhue dont le parcours individuel ne leur permet pas de satisfaire aux conditions d'exercice et de présence proposées par l'article 21. J'ai moi-même été sensibilisé à la situation de ces personnes, et je suis bien conscient que le dispositif proposé ne permettra pas de couvrir l'ensemble des situations individuelles. Nous payons aujourd'hui l'absence de choix clair effectué dans les deux dernières décennies. Pour autant, je ne suis pas favorable à un tel élargissement de la procédure d'autorisation d'exercice.
L'amendement COM-52 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-134 rect. traite de la composition des commissions régionales de spécialité chargées d'instruire les demandes d'autorisation d'exercice. Cet amendement semble être de nature réglementaire.
L'amendement COM-338 rédactionnel du rapporteur est adopté.
L'amendement COM-135 rect. bis devient sans objet.
L'amendement COM-136 rect. bis de précision rédactionnelle n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-137 prévoit une audition obligatoire de tous les candidats, ce qui conduirait au ralentissement de la procédure, et viderait de son sens la pré-instruction des dossiers au niveau régional. Avis défavorable.
L'amendement COM-137 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-138 rect. bis soulève la question de la différence entre les autorisations d'exercice temporaire sous supervision des Padhue, sans inscription au tableau de l'ordre, et le régime du fellowship prévu par l'article L. 4111-1-2 du code de la santé publique. Celui-ci permet l'accueil au sein d'établissements de santé français de praticiens étrangers venus se former ou approfondir la maîtrise d'une pratique ou de techniques de pointe ; ces praticiens bénéficient dans ce cadre d'une autorisation temporaire d'exercice, avec inscription au tableau de l'ordre. L'amendement suggère de marquer la différence entre les deux dispositifs en requalifiant les autorisations des Padhue d'autorisations d'exercice « dérogatoire ». L'adoption de cet amendement poserait un problème de cohérence rédactionnelle, car il ne couvre pas toutes les occurrences de l'article.
L'amendement COM-138 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-55 rect. bis est sans objet.
L'amendement COM-55 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-53 rect. bis est semblable à l'amendement COM-52 . Avis défavorable.
L'amendement COM-53 rect. bis n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-333 permet de déléguer au directeur général du Centre national de gestion (CNG), dans le cadre de la procédure prévue pour les candidats aux professions de médecin et de pharmacien, la décision du ministre chargé de la santé permettant l'affectation des lauréats des épreuves de vérification des connaissances pour la réalisation de leur parcours de consolidation des compétences.
L'amendement COM-333 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-331 vise à prévoir pour les sages-femmes le même dispositif d'affectation ministérielle que celui proposé au IV de l'article 21 pour les médecins, les chirurgiens-dentistes et les pharmaciens.
L'amendement COM-331 est adopté.
L'amendement COM-58 rect. est retiré.
M. Alain Milon , rapporteur . - Mon amendement COM-332 vise à mettre en place une mesure transitoire permettant aux lauréats des épreuves de vérification de compétences antérieures à celles qui seront organisées à compter de 2020 de continuer à bénéficier du dispositif en vigueur pour la réalisation de leurs fonctions probatoires.
L'amendement COM-332 est adopté.
L'amendement COM-71 rect. est retiré.
L'article 21 est adopté dans la rédaction issue des travaux de la commission.
Articles additionnels après l'article 21
M. Alain Milon , rapporteur . - Mon amendement COM-334 étend à la Martinique et à la Guadeloupe le dispositif ouvrant aux praticiens à diplôme hors Union européenne un accès dérogatoire à l'autorisation d'exercice afin de répondre à l'insuffisante densité du maillage sanitaire de ces territoires. Ce dispositif en vigueur en Guyane permet au directeur général de l'ARS d'autoriser, par arrêté, un médecin ressortissant d'un pays hors Union européenne ou titulaire d'un diplôme de médecine, quel que soit le pays dans lequel ce diplôme a été obtenu, à exercer dans la région. Cette extension pourrait notamment permettre l'installation sur les territoires antillais de médecins cubains, qui ne disposent plus de la possibilité d'exercer au Brésil dans le cadre des dispositifs conclus avec les précédents gouvernements.
M. Alain Milon , rapporteur . - L'amendement COM-106 rect. a le même objet que l'article additionnel que je vous propose d'insérer. Il sera donc satisfait à une différence près : je ne propose pas, à ce stade, une extension à l'océan Indien, où l'impact de la mesure doit faire l'objet d'un examen plus poussé dans le contexte de la mise en place d'une ARS de plein exercice et de l'extension du dispositif du médecin traitant à Mayotte. Avis défavorable.
L'amendement COM-334 est adopté et devient article additionnel.
L'amendement COM-106 rect. n'est pas adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-269 vise à augmenter le nombre de membres du collège de la Haute Autorité de santé d'une unité, comme c'était le cas jusqu'en 2017, afin de faire place à un membre issu du secteur social et médico-social. Il semble en effet, a contrario, difficile d'inclure un tel représentant parmi les six membres actuels du collège hors président, au risque de réduire encore le nombre de représentants issus du corps médical.
L'amendement COM-269 est adopté.
L'amendement COM-120 rect. est retiré.
L'article 22 est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 22
M. Alain Milon , rapporteur . - La prise en charge de médicaments expérimentaux dans le cadre d'essais cliniques est, depuis le second semestre 2017, subordonnée à l'avis conforme de la HAS et de l'union nationale des caisses d'assurance maladie (Uncam). Or ce dispositif se révèle en pratique fortement redondant avec la procédure d'autorisation des essais cliniques impliquant les comités de protection des personnes (CPP) et l'ANSM qui apprécient d'ores et déjà la pertinence de la recherche pour la santé publique et le rapport bénéfices/risques attendu du médicament. Je propose donc par l'amendement COM-260 de supprimer l'avis conforme de la HAS et de l'Uncam, la décision ministérielle de prise en charge pouvant déjà se fonder sur les observations du CPP et de l'ANSM.
Les amendements identiques COM-260 et COM-211 rect. sont adoptés et deviennent article additionnel.
Article 22 bis (nouveau)
L'article 22 bis est adopté sans modification.
Article 22 ter (nouveau)
L'article 22 ter est adopté sans modification.
Article additionnel après l'article 22 ter
Les amendements COM-185 et COM-186 sont déclarés irrecevables en application de l'article 45 de la Constitution et de l'article 48, alinéa 3, du Règlement du Sénat.
M. Alain Milon , rapporteur . - Les amendements COM-9 et COM-187, qui sont identiques, concernent la représentation des usagers dans les instances disciplinaires des ordres. Il paraît discutable d'intégrer des représentants des usagers au sein des juridictions disciplinaires compétentes pour sanctionner les manquements des praticiens à leurs règles déontologiques. L'avis est défavorable.
Les amendements COM-9 et COM-187 ne sont pas adoptés.
M. Alain Milon , rapporteur . - L'amendement COM-184 traite du rôle des ordres en matière d'égalité homme-femme et de lutte contre les violences sexistes. La définition générale des missions des ordres permet d'intégrer les dimensions spécifiques évoquées par l'amendement. D'après le code de la santé publique, les ordres doivent veiller en effet aux principes de moralité, aux devoirs professionnels et au respect des règles édictées par le code de déontologie. Il n'est pas besoin de décliner dans la loi des principes qui doivent être au coeur de la déontologie des professionnels de santé. L'avis est défavorable.
L'amendement COM-184 n'est pas adopté.
M. Alain Milon , rapporteur . - L'objet de l'amendement COM-188 est le même mais dans le cadre des relations de soins. La commission de conciliation n'est qu'une procédure préalable de règlement des litiges avant transmission des plaintes. Une victime n'est pas tenue d'accepter la conciliation et peut demander au président du conseil départemental de transmettre sa plainte. Au surplus, une victime peut saisir d'autres autorités (ARS, ministre chargé de la santé, procureur). L'abus d'autorité d'un médecin envers une patiente est un manquement déontologique, et plus particulièrement en cas d'abus sexuels. L'abus constitue également déjà une circonstance aggravante devant les juridictions.
La loi et le règlement prévoient déjà des modes d'information entre les juridictions disciplinaires et le procureur de la République, énoncés par la circulaire du 24 septembre 2013 relative aux relations entre les parquets et les ordres des professions de santé. Ainsi, un ordre qui traite d'un manquement aux règles déontologiques doit informer le procureur dans l'hypothèse où le manquement constitue une infraction pénale, et à l'inverse, le procureur doit également informer les ordres des sanctions pénales infligées. Aussi, si le sujet est grave et mérite d'être traité avec toute l'attention nécessaire par l'ensemble des acteurs, l'amendement peut être considéré comme satisfait. L'avis est donc défavorable.
L'amendement COM-188 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-150 propose de faire passer le nombre de membres du Conseil national de l'ordre des médecins de 56 à 58, afin de renforcer la représentation du conseil interrégional Antilles-Guyane. Celle-ci passerait de 2 à 3 binômes soit au même niveau que la région Auvergne-Rhône-Alpes. Cela entraînerait une surreprésentation, ne serait-ce qu'au regard de la population des régions concernées qui s'inscrivent dans un rapport de 1 à 8. L'avis est défavorable.
L'amendement COM-150 n'est pas adopté.
M. Alain Milon , rapporteur . - L'ordonnance du 16 février 2017 relative aux ordres des professions de santé, dont le projet de loi envisage la ratification, a introduit un système d'élections des conseillers ordinaux par binômes paritaires, avec des dérogations possibles quand les effectifs de chaque sexe sont trop réduits. Pour les masseurs-kinésithérapeutes, la dérogation n'a pas pris en compte le fonctionnement des élections différencié par collège selon le mode d'exercice salarié ou libéral, ce qui a posé des difficultés pratiques lors des dernières élections départementales, à défaut notamment de candidatures masculines de professionnels salariés.
Mon amendement COM-270 propose donc de restreindre par collège le seuil minimal en deçà duquel il pourrait être dérogé à la règle des binômes paritaires.
L'amendement COM-270 est adopté.
M. Alain Milon , rapporteur . - Mon amendement COM-335 vise à compléter les missions des ordres des pédicures-podologues et des masseurs-kinésithérapeutes afin de leur confier, à l'instar de celui des infirmiers notamment, une mission de promotion de la qualité des soins. Cela conduit à reconnaître des actions déployées par ces instances pour diffuser des démarches de qualité auprès de chacune de ces professions, par exemple par la diffusion de référentiels de bonnes pratiques.
L'amendement COM-335 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-92 concerne la tenue des audiences des chambres disciplinaires de l'ordre des médecins et des chirurgiens-dentistes. Le code de la santé publique prévoit aujourd'hui que la chambre disciplinaire de première instance de l'ordre des médecins et des chirurgiens-dentistes siège auprès du conseil régional ou interrégional et que les audiences se tiennent dans le département où siège ce conseil.
Cela tient au fait que l'organisation de la juridiction ordinale repose sur une répartition de compétences en fonction de ressorts territoriaux.
De surcroît, l'amendement n'ouvre cette possibilité que pour les ordres des chirurgiens-dentistes et des médecins, ce qui créerait des divergences de pratiques entre professions de santé. L'avis est défavorable.
L'amendement COM-92 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-91 concerne la composition du Conseil national de l'ordre des chirurgiens-dentistes. L'ordonnance de février 2017 dont le projet de loi propose la ratification a porté de 19 à 22 le nombre de membres du conseil national de l'ordre des chirurgiens-dentistes. L'amendement porte ce nombre à 24 en opérant quelques rééquilibrages régionaux entre régions ou inter-régions. C'est une demande de l'ordre qui paraît opportune et ne rencontre pas d'opposition. L'avis est favorable.
L'amendement COM-91 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-94 propose une sanction complémentaire à l'interdiction d'exercer concernant l'interdiction de gérer toute structure. L'avis est défavorable.
L'amendement COM-94 n'est pas adopté.
L'amendement rédactionnel COM-212 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-213 encadre les dispositifs « anti-cadeaux », en apportant des précisions sur la portée des dispositions introduites par l'Assemblée nationale à l'initiative du Gouvernement. L'avis est favorable.
L'amendement COM-213 est adopté.
M. Alain Milon , rapporteur . - L'amendement COM-93 propose un alignement de la durée des mandats des assesseurs des sections des assurances sociales avec celle des membres du conseil de l'ordre des chirurgiens-dentistes. Il n'y a pas d'incohérence entre les deux codes car dans les deux cas, le renouvellement se fait par moitié tous les trois ans. Conserver le mandat de six ans permet de garantir la stabilité et le fonctionnement pérenne des sections des assurances sociales des chambres disciplinaires. L'avis est défavorable.
L'amendement COM-93 n'est pas adopté.
M. Alain Milon , rapporteur . - L'objet de l'amendement COM-121 paraît déjà satisfait par la rédaction du IV de l'article L. 5126-4 du code de la santé publique dans sa rédaction résultant de l'ordonnance de décembre 2016 sur les pharmacies à usage intérieur. Par ailleurs les dispositions issues de l'ordonnance de 2016 ne modifient pas les conditions d'autorisation des pharmacies à usage intérieur des services d'incendie et de secours qui restent autorisées par les ARS après avis du conseil de l'Ordre des pharmaciens, à l'instar de la procédure d'autorisation des pharmacies à usage intérieur des établissements de santé. L'avis est défavorable.
L'amendement COM-121 n'est pas adopté.
M. Alain Milon , rapporteur . - L'amendement COM-221 traite de la compétence de l'ordre des pharmaciens concernant les pharmacies à usage intérieur des services d'incendie et de secours. L'avis est défavorable.
L'amendement COM-221 n'est pas adopté.
L'article 23 est adopté dans la rédaction issue des travaux de la commission.
Article additionnel après l'article 23
M. Alain Milon , rapporteur . - L'amendement COM-77 concerne les modalités de remplacements des pharmaciens en charge de la gérance d'une pharmacie à usage intérieur. Les modalités de diplôme précisées par cet amendement sont régies par des dispositions réglementaires. Cette précision ne relève donc pas du champ de la loi. L'avis est défavorable.
Mme Élisabeth Doineau . - Il faut tenir compte du fait que, dans certains territoires, il est difficile de trouver des pharmaciens de ce niveau. Mon amendement proposait d'apporter une réponse à cette difficulté ; je le déposerai de nouveau en séance publique pour alerter le Gouvernement sur ce sujet.
L'amendement COM-77 n'est pas adopté.
Article 24 (nouveau)
L'article 24 est adopté sans modification.
M. Alain Milon , rapporteur . - Mon amendement COM-271 ajuste la rédaction de la disposition insérée par cet article concernant la présidence des réunions communes des conseils départementaux de l'ordre des sages-femmes et de l'ordre des médecins et étend ces mêmes dispositions, par harmonisation, aux réunions conjointes également prévues par le code de la santé publique entre les conseils des médecins et des chirurgiens-dentistes.
L'amendement COM-271 est adopté.
L'article 25 est adopté dans la rédaction issue des travaux de la commission.
M. Alain Milon . - Mon amendement COM-336 vise à supprimer cet article. Une réflexion sur les perspectives de création d'une faculté de médecine de plein exercice aux Antilles est très attendue et le moment est opportun pour la mener. Toutefois, le Gouvernement ayant déjà engagé des travaux en ce sens, comme les ministres de la santé et de l'enseignement supérieur ont déjà eu l'occasion de l'indiquer au Sénat. Il n'est pas utile d'inscrire une demande de rapport dans la loi.
L'amendement COM-336 est adopté.
L'article 26 est supprimé.
M. Alain Milon . - Mon amendement COM-272 vise à supprimer cet article qui prévoit une demande de rapport. Les obstacles à l'IVG et l'accès à l'IVG dans les territoires ont déjà été traités dans des rapports du Haut Conseil à l'égalité entre les femmes et les hommes et de l'inspection générale des affaires sociales. La demande de rapport prévue par l'article 27 n'apparaît donc pas nécessaire.
L'amendement COM-272 est adopté.
L'article 27 est supprimé.
Le projet de loi est adopté dans la rédaction issue des travaux de la commission.
TABLEAU DES SORTS
|
Auteur |
N° |
Objet |
Sort de l'amendement |
|
Article(s) additionnel(s) après l'article 7 sexies C (nouveau) |
|||
|
M. CHASSEING |
59 rect. |
Extension des compétences des pharmaciens d'officine au contrôle de la tension artérielle et la prescription de médicaments monodoses pour une cystite |
Retiré |
|
Article(s) additionnel(s) après l'article 7 sexies (nouveau) |
|||
|
M. MILON, rapporteur |
303 |
Négociations conventionnelles sur un avantage maternité au bénéfice de professionnels de santé |
Adopté |
|
M. DECOOL |
22 rect. ter |
Expérimentation de la rétrocession entre officines de stocks de médicaments signalés en rupture ou tension d'approvisionnement |
Irrecevable (48-3) |
|
M. DECOOL |
23 rect. bis |
Pouvoir de substitution du pharmacien en cas de rupture de stock d'un médicament essentiel |
Retiré |
|
M. MARSEILLE |
83 |
Possibilité de négociations conventionnelles sur le versement d'une aide financière aux auxiliaires médicaux interrompant leur activité pour cause de maternité ou de paternité |
Rejeté |
|
Article 7 septies (nouveau)
|
|||
|
M. MILON, rapporteur |
304 |
Suppression de l'article |
Adopté |
|
M. LONGEOT |
369 |
Proposition d'un médecin traitant |
Satisfait
|
|
Article(s) additionnel(s) après l'article 7 septies (nouveau) |
|||
|
Mme MICOULEAU |
6 |
Lutte contre les refus de soins |
Irrecevable (48-3) |
|
M. AMIEL |
207 |
Lutte contre les refus de soins |
Irrecevable (48-3) |
|
M. JOMIER |
198 |
Lutte contre les refus de soins |
Irrecevable (48-3) |
|
M. CHASSEING |
63 rect. |
Libre choix du patient et non-discrimination en matière de transport sanitaire |
Irrecevable (48-3) |
|
Article 8
|
|||
|
M. MILON, rapporteur |
305 |
Complémentarité entre les hôpitaux de proximité et l'offre ambulatoire |
Adopté |
|
M. LONGEOT |
372 |
Complémentarité entre les hôpitaux de proximité et l'offre ambulatoire |
Adopté |
|
M. LONGEOT |
370 |
Sortie des hôpitaux de proximité des GHT |
Rejeté |
|
M. LONGEOT |
371 rect. |
Prise en compte du projet territorial de santé et coopération de l'hôpital de proximité avec les professionnels de ville |
Rejeté |
|
Mme RAIMOND-PAVERO |
17 |
Avis des collectivités territoriales concernant les missions des hôpitaux de proximité |
Rejeté |
|
M. JOMIER |
193 |
Précision des missions des hôpitaux de proximité |
Rejeté |
|
M. MILON, rapporteur |
306 |
Amendement rédactionnel |
Adopté |
|
Mme ROSSIGNOL |
167 |
Mission des hôpitaux de proximité de lutte contre la désertification médicale |
Rejeté |
|
Mme MICOULEAU |
7 |
Mission des hôpitaux de proximité en matière de permanence des soins |
Rejeté |
|
M. CHASSEING |
62 rect. |
Mission des hôpitaux de proximité en matière de permanence des soins |
Rejeté |
|
M. DAUDIGNY |
168 |
Mission des hôpitaux de proximité en matière de permanence des soins |
Rejeté |
|
Mme VAN HEGHE |
169 |
Accès à des plateaux de télésanté |
Rejeté |
|
M. MILON, rapporteur |
307 |
Complémentarité avec l'offre libérale en matière de consultations spécialisées |
Adopté |
|
M. LONGEOT |
373 |
Complémentarité avec l'offre libérale en matière de consultations spécialisées |
Adopté |
|
M. JOMIER |
170 |
Présence d'un dispositif spécialisé post-accident d'exposition au VIH au sein des hôpitaux de proximité |
Rejeté |
|
Mme SOLLOGOUB |
117 |
Réalisation d'activités de chirurgie ambulatoire par les hôpitaux de proximité |
Rejeté |
|
M. JOMIER |
192 |
Exclusion des seules activités de chirurgie nécessitant une anesthésie générale |
Rejeté |
|
M. MILON, rapporteur |
309 |
Ciblage sur les actes chirurgicaux programmés |
Adopté |
|
M. MILON, rapporteur |
308 |
Amendement rédactionnel |
Adopté |
|
M. LONGEOT |
374 |
Fixation par arrêté de la liste des hôpitaux de proximité |
Rejeté |
|
M. LONGEOT |
375 |
Suppression du renvoi à des ordonnances |
Rejeté |
|
Article(s) additionnel(s) après l'article 8 |
|||
|
M. KAROUTCHI |
217 rect. bis |
Conditions d'exercice des sages-femmes en établissements de santé |
Rejeté |
|
Mme ROSSIGNOL |
180 |
Suppression de la clause conscience des professionnels de santé pour la réalisation d'une interruption volontaire de grossesse |
Rejeté |
|
Article(s) additionnel(s) après l'article 9 |
|||
|
M. GRAND |
99 |
Concertation des fédérations hospitalières dans les négociations conventionnelles |
Irrecevable (48-3) |
|
M. LUREL |
109 rect. |
Précision des critères sur lesquels reposent les coefficients géographiques majorant les tarifs hospitaliers outre-mer |
Irrecevable (48-3) |
|
M. LUREL |
110 rect. |
Coefficients géographiques majorant les tarifs hospitaliers outre-mer |
Irrecevable (48-3) |
|
Mme JASMIN |
233 |
Possibilité pour les GHT d'outre-mer de soumettre à l'ARS un accord-cadre d'accompagnement et de financement pluriannuel |
Irrecevable (48-3) |
|
M. LUREL |
111 rect. |
Exonération de TVA à l'importation et d'octroi de mer des biens de prévention sanitaire adressés à titre gratuit |
Irrecevable (48-3) |
|
Mme GUILLOTIN |
139 |
Demande d'un bilan de l'application du décret relatif aux praticiens intérimaires dans les établissements publics |
Rejeté |
|
Article 10
|
|||
|
M. MILON, rapporteur |
310 |
Mise en place d'une commission médicale de groupement conditionnée à l'accord des CME |
Adopté |
|
M. MILON, rapporteur |
311 |
Désignation des membres de la commission médicale de groupement parmi les membres des CME |
Adopté |
|
M. JOMIER |
171 rect. |
Rôle des CME et composition de la commission médicale de groupement |
Adopté |
|
M. DECOOL |
45 rect. bis |
Renforcement de la place des élus locaux au sein du comité stratégique des GHT |
Retiré |
|
M. MILON, rapporteur |
312 |
Mutualisation optionnelle de la fonction de gestion des ressources humaines |
Adopté |
|
M. LONGEOT |
376 |
Fonctions gérées par le GHT |
Rejeté |
|
M. GRAND |
100 |
Compétences de la commission médicale d'établissement |
Adopté |
|
M. MILON, rapporteur |
313 |
Suppression de la mutualisation des investissements |
Adopté |
|
Mme SOLLOGOUB |
118 |
Suppression du renvoi à des ordonnances |
Rejeté |
|
M. MILON, rapporteur |
314 |
Volontariat des établissements dans les démarches de fusion de leurs instances |
Adopté |
|
Article
10 bis A (nouveau)
|
|||
|
M. MILON, rapporteur |
315 |
Amendement rédactionnel |
Adopté |
|
Article 10 ter (nouveau)
|
|||
|
M. MILON, rapporteur |
252 |
Suppression d'article |
Adopté |
|
M. LONGEOT |
362 |
Suppression d'article |
Adopté |
|
M. GRAND |
95 |
Élargissement de la participation des parlementaires au conseil de surveillance des établissements publics de santé |
Satisfait
|
|
Mme SOLLOGOUB |
119 |
Participation des parlementaires au sein du conseil de surveillance des établissements de santé |
Satisfait
|
|
Article(s) additionnel(s) après l'article 10 ter (nouveau) |
|||
|
M. JOMIER |
189 |
Prérogatives du conseil de surveillance des établissements de santé |
Adopté |
|
M. JOMIER |
190 |
Précision des missions du conseil de surveillance des établissements de santé |
Retiré |
|
M. JOMIER |
191 |
Délibération du conseil de surveillance des établissements de santé sur les orientations stratégiques et financières |
Adopté |
|
Article 11
|
|||
|
M. MILON, rapporteur |
316 |
Intégration du GIR au SNDS |
Adopté |
|
M. GRAND |
101 |
Contribution à l'alimentation du SNDS |
Rejeté |
|
M. DECOOL |
46 rect. bis |
Précision des finalités du SNDS |
Rejeté |
|
M. MILON, rapporteur |
317 |
Rédactionnel |
Adopté |
|
M. MILON, rapporteur |
318 |
Rédactionnel |
Adopté |
|
M. MILON, rapporteur |
319 |
Rédactionnel |
Adopté |
|
M. MILON, rapporteur |
320 |
Rédactionnel |
Adopté |
|
M. MILON, rapporteur |
321 |
Rédactionnel |
Adopté |
|
M. THÉOPHILE |
209 |
Nom du comité de la PDS chargé de l'examen de l'intérêt public des demandes de traitement |
Retiré |
|
Mme GRELET-CERTENAIS |
146 |
Traitement de données de santé à caractère personnel par l'Etat à des finalités de recherche |
Rejeté |
|
Mme GRELET-CERTENAIS |
147 |
Suivi du dispositif de l'article 11 |
Rejeté |
|
Article
11
bis
A (nouveau)
|
|||
|
M. THÉOPHILE |
210 |
Transmission des données de santé |
Retiré |
|
M. MILON, rapporteur |
322 |
Rédactionnel |
Adopté |
|
Article(s) additionnel(s) avant l'article 12 |
|||
|
M. MILON, rapporteur |
253 |
Renforcement des exigences d'interopérabilité dans le numérique en santé |
Adopté |
|
Article 12
|
|||
|
M. MILON, rapporteur |
383 |
Principe de l'ouverture automatique de l'espace numérique de santé pour tous les usagers du système de santé |
Adopté |
|
Mme GRELET-CERTENAIS |
173 rect. bis |
Modalités d'ouverture et d'accès de l'espace numérique de santé |
Adopté avec modification |
|
M. DECOOL |
47 rect. bis |
Intégration du carnet de vaccination électronique dans l'espace numérique de santé |
Rejeté |
|
M. MILON, rapporteur |
382 |
Données de santé accessibles à travers l'espace numérique de santé |
Adopté |
|
M. MILON, rapporteur |
323 |
Intégration dans l'espace numérique de santé d'un répertoire des associations d'usagers du système de santé agréées |
Adopté |
|
M. LONGEOT |
354 |
Informations sur la disponibilité des professionnels de santé dans l'espace numérique de santé |
Rejeté |
|
M. LONGEOT |
355 |
Intégration dans l'espace numérique de santé d'un outil de saisine du conciliateur de l'organisme local d'assurance maladie |
Rejeté |
|
Mme GRELET-CERTENAIS |
196 rect. |
Intégration dans l'espace numérique de santé des données relatives à l'accompagnement social et médico-social |
Adopté |
|
M. MILON, rapporteur |
254 |
Amendement de clarification |
Adopté |
|
M. MILON, rapporteur |
255 |
Exigences d'accessibilité applicables à l'espace numérique de santé |
Adopté |
|
Mme GRELET-CERTENAIS |
174 rect. |
Interdiction de l'accès à l'espace numérique de santé lors de la conclusion ou de l'application de tout contrat |
Adopté |
|
M. MALHURET |
126 rect. ter |
Interdiction de l'accès à l'espace numérique de santé lors de la conclusion ou de l'application de tout contrat |
Adopté |
|
M. MILON, rapporteur |
256 |
Confidentialité des données relatives aux prises en charge des mineurs en matière de santé sexuelle et reproductive |
Adopté |
|
M. GRAND |
102 |
Conditions d'accès du mineur à son espace numérique de santé et confidentialité des données le concernant |
Rejeté |
|
Mme ROSSIGNOL |
175 rect. |
Confidentialité des données de santé du mineur relatives à certaines prises en charge dans son espace numérique de santé |
Rejeté |
|
Article
12
bis
(nouveau)
|
|||
|
M. GRAND |
103 |
Suppression de l'article |
Rejeté |
|
Article
12
ter
(nouveau)
|
|||
|
Mme GRELET-CERTENAIS |
172 |
Précision du champ d'habilitation du Gouvernement à légiférer par ordonnances |
Adopté |
|
Article 12 quater (nouveau)
|
|||
|
Mme GRELET-CERTENAIS |
177 |
Suppression de l'article |
Rejeté |
|
M. MILON, rapporteur |
384 |
Ouverture automatique du dossier médical partagé pour tous les usagers du système de santé |
Adopté |
|
Article
12
quinquies
(nouveau)
|
|||
|
M. MALHURET |
127 rect. bis |
Documents susceptibles d'être versés par la médecine du travail au dossier médical partagé |
Rejeté |
|
M. MALHURET |
128 rect. bis |
Suppression de l'intégration du dossier médical en santé au travail dans le dossier médical partagé |
Rejeté |
|
M. MILON, rapporteur |
257 |
Accès des professionnels de santé au dossier médical en santé au travail |
Adopté |
|
Article(s) additionnel(s) après l'article
12
quinquies
(nouveau)
|
|||
|
M. MILON, rapporteur |
324 |
Accès des professionnels de santé au dossier médical partagé en cas de prise en charge dans un autre État membre de l'Union européenne |
Adopté |
|
Article 13
|
|||
|
Mme DOINEAU |
88 rect. |
Conditions d'accès aux consultations de psychiatrie par téléconsultation |
Retiré |
|
Mme GUILLOTIN |
140 |
Conditions d'accès aux consultations de psychiatrie par téléconsultation |
Retiré |
|
M. MARSEILLE |
84 |
Professionnels de santé participant aux activités de télésoin |
Rejeté |
|
M. MILON, rapporteur |
258 |
Amendement rédactionnel |
Adopté |
|
M. LONGEOT |
356 |
Prise en compte des inégalités d'accès au haut débit dans le déploiement du télésoin |
Rejeté |
|
M. MILON, rapporteur |
259 |
Critères pris en compte dans la mise en oeuvre du télésoin |
Adopté |
|
Mme DOINEAU |
104 |
Missions des pharmaciens dans le cadre du télésoin |
Retiré |
|
Article(s) additionnel(s) après l'article 13 |
|||
|
Mme GRELET-CERTENAIS |
178 |
Réalisation d'activités de télémédecine par les sages-femmes |
Retiré |
|
Article
13
bis
(nouveau)
|
|||
|
M. LONGEOT |
357 |
Critères dans la définition des conditions de mise en oeuvre et de prise en charge financière des activités de télémédecine |
Rejeté |
|
Mme DOINEAU |
78 rect. |
Développement de la télémédecine dans les zones présentant des déficiences de l'offre de soins |
Retiré |
|
Article 14
|
|||
|
M. MALHURET |
129 rect. bis |
Maintien de l'examen clinique préalable à toute prescription |
Rejeté |
|
M. JOMIER |
179 rect. ter |
Suppression de l'obligation de transmission dématérialisée de l'arrêt de travail |
Adopté |
|
M. MILON, rapporteur |
342 |
Délai pour la fixation conventionnelle du calendrier de mise en oeuvre de la dématérialisation des arrêts de travail |
Retiré |
|
Article(s) additionnel(s) avant le chapitre I er : Dispositions de simplification |
|||
|
M. DECOOL |
26 rect. bis |
Pouvoir de sanction financière de l'ANSM en cas de manquements des acteurs concernés sur l'approvisionnement continu du marché en médicaments |
Irrecevable (48-3) |
|
M. DECOOL |
28 rect. bis |
Abattement fiscal en faveur des entreprises pharmaceutiques investissant en France dans la production de médicaments ou de substances pharmaceutiques actives essentiels |
Irrecevable (48-3) |
|
M. DECOOL |
29 rect. ter |
Crédit d'impôt sur les sociétés en faveur des entreprises pharmaceutiques investissant en France dans la production de médicaments ou de substances pharmaceutiques actives essentiels |
Irrecevable (48-3) |
|
Article 17
|
|||
|
M. MILON, rapporteur |
341 |
Suppression des bulletins d'interruption volontaire de grossesse |
Adopté |
|
Article 17
bis
(nouveau)
|
|||
|
M. MILON, rapporteur |
339 |
Suppression d'une demande de rapport |
Adopté |
|
Article
17
ter
(nouveau)
|
|||
|
M. MALHURET |
130 rect. bis |
Précision concernant la rédaction de la lettre de liaison par une sage-femme |
Rejeté |
|
Article(s) additionnel(s) après l'article 17 ter (nouveau) |
|||
|
Mme ROSSIGNOL |
181 |
Prescription par les sages-femmes d'examens de dépistage en santé sexuelle pour les hommes |
Irrecevable (48-3) |
|
M. DAUDIGNY |
182 |
Inscription de l'entretien prénatal précoce dans les consultations obligatoires du suivi de grossesse |
Irrecevable (48-3) |
|
Article 18
|
|||
|
M. MILON, rapporteur |
325 |
Coordination |
Adopté |
|
M. MILON, rapporteur |
261 |
Coordination |
Adopté |
|
Article(s) additionnel(s) après l'article 18 |
|||
|
M. DECOOL |
48 rect. bis |
Médecin traitant en EHPAD |
Rejeté |
|
M. DECOOL |
49 rect. bis |
Médecin traitant en EHPAD |
Rejeté |
|
M. DECOOL |
50 rect. bis |
Fixation par arrêté des modalités de calcul et de transmission du chiffre d'affaires des pharmaciens. |
Rejeté |
|
M. DECOOL |
51 rect. bis |
Allègement de la procédure d'approbation des conventions pharmaceutiques |
Rejeté |
|
M. MARSEILLE |
85 rect. |
Harmonisation de la reìglementation des bassins et piscines des cabinets libeìraux de masso-kineìsitheìrapie avec celle applicable aux eìtablissements de santeì autoriseìs aÌ dispenser des soins de suite et reìadaptation |
Rejeté |
|
M. DAUDIGNY |
183 |
Suppression de la dérogation à l'utilisation de la dénomination commune internationale dans les prescriptions de médicaments biologiques |
Irrecevable (48-3) |
|
M. THÉOPHILE |
205 |
Généralisation des EPRD à l'ensemble des structures médico-sociales du milieu du handicap |
Retiré |
|
M. GENEST |
90 |
Personnel des GCSMS |
Irrecevable (40) |
|
Article(s) additionnel(s) après l'article 18 bis (nouveau) |
|||
|
Mme DOINEAU |
89 |
Exonération des supports relatifs à la localisation de centres ou maisons de santé de la taxe locale sur la publicité extérieure |
Irrecevable (48-3) |
|
Mme SOLLOGOUB |
220 |
Participation d'un représentant de l'ordre au sein des URPS |
Rejeté |
|
Article 19
|
|||
|
M. MARSEILLE |
86 rect. |
Garantie d'une rémunération équitable entre les professionnels membres d'une communauté professionnelle territoriale de santé. |
Rejeté |
|
M. MILON, rapporteur |
262 |
Réduction du champ de l'habilitation à légiférer par ordonnance sur l'exercice coordonné |
Adopté |
|
M. MILON, rapporteur |
326 |
Adaptation des territoires de démocratie sanitaire à La Réunion |
Adopté |
|
M. MILON, rapporteur |
327 |
Ajustement rédactionnel |
Adopté |
|
M. MILON, rapporteur |
263 |
Rectification d'une référence obsolète |
Adopté |
|
Article(s) additionnel(s) après l'article 19 |
|||
|
M. MILON, rapporteur |
328 |
Rôle et composition du conseil de surveillance des ARS |
Adopté |
|
Article
19
bis
A (nouveau)
|
|||
|
M. MILON, rapporteur |
264 |
Suppression de l'article |
Adopté |
|
M. GRAND |
96 rect. |
Modalités de désignation des parlementaires participant au conseil de surveillance de l'ARS |
Satisfait
|
|
M. LONGEOT |
363 |
Présence de deux députés et deux sénateurs aux conseils de surveillance des ARS |
Satisfait
|
|
Article 19
ter
(nouveau)
|
|||
|
M. MILON, rapporteur |
265 |
Suppression de l'avis de la HAS |
Adopté |
|
M. MILON, rapporteur |
266 |
Association des conseils nationaux professionnels et des ordres au comité national |
Adopté |
|
M. MILON, rapporteur |
267 |
Implication des conseils nationaux professionnels et des ordres dans la rédaction des protocoles nationaux |
Adopté |
|
Article
19
quater
(nouveau)
|
|||
|
M. MILON, rapporteur |
268 |
Suppression de l'article |
Adopté |
|
M. LUCHE |
235 |
Suppression de l'article |
Adopté |
|
M. MALHURET |
131 rect. bis |
Réécriture de l'article |
Satisfait
|
|
Article 20
|
|||
|
M. AMIEL |
208 |
Dispositif d'isolement prophylactique des personnes atteintes d'infections hautement contagieuses |
Retiré |
|
Article 21
|
|||
|
M. JOMIER |
148 |
Remplacement de la condition de présence en établissement de santé au 31 octobre 2018 par une condition de présence pendant au moins trois mois au cours de l'année 2018 |
Retiré |
|
M. DAUDIGNY |
149 |
Extension du champ de la validation des compétences aux Padhue ayant satisfait à la condition d'exercice dans un établissement médico-social |
Retiré |
|
M. MILON, rapporteur |
329 |
Élargissement de l'accès à la procédure temporaire d'autorisation d'exercice aux Padhue qui auront satisfait à la condition d'exercice dans un établissement social ou médico-social |
Adopté |
|
M. MILON, rapporteur |
330 |
Reformulation de la condition de présence un jour donné (au 31 octobre 2018) en une condition de présence sur un intervalle (entre le 1 er octobre 2018 et le 31 janvier 2019) |
Adopté |
|
M. MALHURET |
132 rect. bis |
Ouverture du dispositif transitoire de validation des compétences aux seuls Padhue titulaires d'un diplôme permettant un exercice "effectif et licite" dans le pays d'obtention |
Rejeté |
|
M. DECOOL |
54 rect. bis |
Éligibilité au dispositif de validation des compétences des Padhue ayant exercé comme professionnels de santé |
Rejeté |
|
M. CHASSEING |
72 rect. |
Modification des conditions d'accès à la procédure d'autorisation d'exercice : exclusion des Padhue ayant exercé en ESPIC et intégration de ceux ayant exercé en Ehpad |
Retiré |
|
M. CHASSEING |
73 rect. |
Extension de la procédure d'autorisation d'exercice aux Padhue exerçant sous contrat administratif |
Rejeté |
|
Mme GUILLOTIN |
141 |
Extension de la procédure d'autorisation d'exercice : - aux Padhue ayant exercé dans un établissement ou service médico-social public ou privé d'intérêt collectif et dans une structure de soins publique ou privée d'intérêt collectif - à ceux ayant exercé avant le 31 octobre 2018 - et à ceux ayant exercé comme professionnels administratifs en santé. |
Rejeté |
|
M. MALHURET |
133 rect. bis |
Transmission au conseil départemental de l'ordre des médecins de l'attestation d'exercice temporaire reçue dans le cadre de l'inscription dans la procédure de validation des compétences |
Rejeté |
|
M. DECOOL |
52 rect. bis |
Ouverture de la procédure de validation des compétences aux Padhue médecins ne répondant pas aux conditions d'exercice et de présence |
Rejeté |
|
M. MALHURET |
134 rect. |
Composition des commissions régionales de spécialité chargées d'instruire les demandes d'autorisation d'exercice |
Rejeté |
|
M. MILON, rapporteur |
338 |
Rédactionnel |
Adopté |
|
M. MALHURET |
135 rect. bis |
Rédactionnel |
Satisfait
|
|
M. MALHURET |
136 rect. bis |
Rédactionnel |
Rejeté |
|
M. MALHURET |
137 |
Audition obligatoire de l'ensemble des candidats par la commission nationale d'autorisation d'exercice |
Rejeté |
|
M. MALHURET |
138 rect. bis |
Requalification des "attestations permettant un exercice temporaire" en "attestations dérogatoires permettant de poursuivre l'activité" |
Rejeté |
|
M. DECOOL |
55 rect. bis |
Insertion du mot "moins" |
Rejeté |
|
M. DECOOL |
53 rect. bis |
Ouverture de la procédure de validation des compétences aux Padhue chirurgiens-dentistes, sages-femmes et pharmaciens ne répondant pas aux conditions d'exercice et de présence |
Rejeté |
|
M. MILON, rapporteur |
333 |
Possibilité de déléguer au directeur général du CNG, dans le cadre de la procédure prévue pour les candidats aux professions de médecin et de pharmacien, la décision du ministre chargé de la santé permettant l'affectation des lauréats des épreuves de vérification des connaissances pour la réalisation de leur parcours de consolidation des compétences |
Adopté |
|
M. MILON, rapporteur |
331 |
Harmonisation visant à prévoir pour les sages-femmes le même dispositif d'affectation ministérielle que celui proposé pour les médecins, les chirurgiens-dentistes et les pharmaciens |
Adopté |
|
M. CHASSEING |
58 rect. |
Possibilité pour les Padhue sollicitant l'exercice en France d'être temporairement affectés en cabinet libéral |
Retiré |
|
M. MILON, rapporteur |
332 |
Mesure transitoire permettant aux lauréats des épreuves de vérification de compétences antérieures à celles qui seront organisées à compter de 2020 de continuer à bénéficier du dispositif en vigueur pour la réalisation de leurs fonctions probatoires |
Adopté |
|
M. CHASSEING |
71 rect. |
Applicabilité des dispositions régissant la procédure pérenne d'autorisation d'exercice à l'ensemble des établissements de santé |
Retiré |
|
Article(s) additionnel(s) après l'article 21 |
|||
|
M. MILON, rapporteur |
334 |
Extension à la Martinique et à la Guadeloupe du dispositif ouvrant un accès dérogatoire à l'autorisation d'exercice aux Padhue |
Adopté |
|
M. LUREL |
106 rect. |
Extension de la dérogation aux conditions d'accès à l'autorisation d'exercice de la médecine applicable en Guyane |
Rejeté |
|
Article 22
|
|||
|
M. MILON, rapporteur |
269 |
Présence au sein du collège de la Haute Autorité de santé d'une personnalité qualifiée dans les secteurs social et médico-social |
Adopté |
|
M. POADJA |
120 rect. |
Modalités d'adaptation et d'extension à la Polynésie française et à la Nouvelle-Calédonie de dispositions du code de la santé publique |
Retiré |
|
Article(s) additionnel(s) après l'article 22 |
|||
|
M. MILON, rapporteur |
260 |
Procédure de prise en charge des médicaments expérimentaux ou auxiliaires |
Adopté |
|
M. THÉOPHILE |
211 rect. |
Procédure de prise en charge de médicaments expérimentaux ou auxiliaires |
Adopté |
|
Article(s) additionnel(s) après l'article 22 ter (nouveau) |
|||
|
Mme ROSSIGNOL |
185 |
Signalement des situations de violences par les professionnels de santé |
Irrecevable (48-3) |
|
Mme ROSSIGNOL |
186 |
Expérimentation dans le cadre du FIR de la mise en place de maisons médicalisées dédiées à l'accueil de victimes de violences |
Irrecevable (48-3) |
|
Article 23
|
|||
|
Mme MICOULEAU |
9 |
Représentation des usagers dans les instances disciplinaires des ordres |
Rejeté |
|
M. JOMIER |
187 |
Représentation des usagers dans les instances disciplinaires des ordres |
Rejeté |
|
Mme ROSSIGNOL |
184 |
Rôle des ordres en matière d'égalité homme-femme et de lutte contre les violences sexistes |
Rejeté |
|
Mme ROSSIGNOL |
188 |
Lutte contre les violences sexuelles et sexistes dans le cadre des relations de soins |
Rejeté |
|
Mme JASMIN |
150 |
Composition du Conseil national de l'ordre des médecins |
Rejeté |
|
M. MILON, rapporteur |
270 |
Précision sur les modalités d'élection des conseillers ordinaux des masseurs-kinésithérapeutes |
Adopté |
|
M. MILON, rapporteur |
335 |
Mission des ordres en matière de promotion de la santé |
Adopté |
|
M. PRINCE |
92 |
Tenue des audiences des chambres disciplinaires de l'ordre des médecins et des chirurgiens-dentistes |
Rejeté |
|
M. PRINCE |
91 |
Composition du Conseil national de l'ordre des chirurgiens-dentistes |
Adopté |
|
M. PRINCE |
94 |
Sanction complémentaire à l'interdiction d'exercer concernant l'interdiction de gérer toute structure |
Rejeté |
|
M. THÉOPHILE |
212 |
Clarifications rédactionnelles |
Adopté |
|
M. THÉOPHILE |
213 |
Encadrement des dispositifs "anti-cadeaux" |
Adopté |
|
M. PRINCE |
93 |
Alignement de la durée des mandats des assesseurs des sections des assurances sociales avec celle des membres du conseil de l'ordre des chirurgiens-dentistes |
Rejeté |
|
M. MALHURET |
121 rect. bis |
Compétence de l'ordre des pharmaciens concernant les pharmacies à usage intérieur des SDIS |
Rejeté |
|
Mme SOLLOGOUB |
221 |
Compétence de l'ordre des pharmaciens concernant les pharmacies à usage intérieur des SDIS |
Rejeté |
|
Article(s) additionnel(s) après l'article 23 |
|||
|
Mme DOINEAU |
77 rect. |
Modalités de remplacements des pharmaciens en charge de la gérance d'une pharmacie à usage intérieur (PUI) |
Rejeté |
|
Article 25 (nouveau)
|
|||
|
M. MILON, rapporteur |
271 |
Modification rédactionnelle et harmonisation |
Adopté |
|
Article 26 (nouveau)
|
|||
|
M. MILON, rapporteur |
336 |
Suppression de l'article |
Adopté |
|
Article 27 (nouveau)
|
|||
|
M. MILON, rapporteur |
272 |
Suppression de l'article |
Adopté |
LISTE DES PERSONNES ENTENDUES
___________
• Guy Vallancien , chirurgien et universitaire, membre de l'Académie nationale de chirurgie
• Conférence des doyens des facultés de pharmacie
Bernard Muller , président et professeur université de Bordeaux
Jean-Pierre Gies , professeur université de Strasbourg
• Conférence des doyens des facultés de chirurgie dentaire
Corinne Taddéi-Gross , présidente et professeur à la faculté dentaire de Strasbourg
Ariane Berdal , doyen d'odontologie (Paris Diderot)
Anne Dautel , doyen d'odontologie (Rennes)
• Conférence des doyens des facultés de médecine
Jean Sibilia , président de la Conférence des doyens de médecine
• Conférence nationale des directeurs et enseignants en maïeutique
Véronique Lecointe, directrice de département de maïeutique - sites d'enseignements de Montpellier-Nîmes de l'UFR de médecine de l'université de Montpellier
Isabelle Vaast, directrice du département de maïeutique de l'UFR de médecine de l'université catholique de Lille
• Institut santé
Frédéric Bizard, président fondateur de l'Institut santé, économiste spécialiste des questions de protection sociale et de santé
Jean-Marc Ayoubi , chef de service de gynécologie obstétrique hôpital Foch, professeur à la faculté de médecine de l'UVSQ et membre de l'Institut santé
René Frydman , membre du conseil d'orientation stratégique, professeur de gynécologie obstétrique
Olivier Saint-Lary , membre du Conseil d'orientation stratégique, vice-président du CNGE, professeur de médecine générale
Nathalie Kerjean-Pons , secrétaire générale, pharmacienne hospitalière et chef de service à l'AP-HP
• Jean-Paul Saint-André , ancien président de l'université d'Angers, auteur d'un rapport sur la réforme du 1 er cycle des études de santé
• Association nationale des étudiants en médecine de France
Clara Bonnavion , présidente
Thomas Iampietro , vice-président chargé des perspectives professionnelles
• Inter syndicale nationale des internes
Antoine Reydellet, président
Isabelle Riom , première vice-présidente
• Inter syndicale nationale autonome représentative des internes de médecine générale (ISNAR-IMG)
Lucie Garcin, présidente
Pierre Guillet , premier vice-président
• Regroupement autonome des généralistes jeunes installés et remplaçants
Laure Dominjon, secrétaire générale adjointe
Barbara Trailin , première vice-présidente
• Association des médecins français à diplôme hors Union européenne
Alexandre Sedkaoui, président
Lynda Preure , membre du bureau national
Arezki Zaou , membre du bureau national
• Association nationale des étudiants en pharmacie de France
Robin Tocqueville-Perrier , président
Guillaume Racle , vice-président
Antoine Soula , vice-président
• Union nationale des étudiants en chirurgie dentaire
Edouard Lequertier, président
• Association nationale des étudiants sages-femmes
Julie Kerbart , présidente
• Fédération nationale des étudiants en kinésithérapie
Antoine Dugast, président
Marine Bercy , vice-présidente en charge de l'enseignement supérieur
• Syndicat national des praticiens à diplôme hors union européenne
Samia Laoufi , membre du bureau national
Mohand Said Benoufella , membre du conseil d'administration
Nefissa Lakhdara , membre du conseil d'administration
• Collectif de praticiens à diplôme hors Union européenne résidant en France
Rachida Hireche , diplômée en médecine générale, travaillant actuellement en tant qu'infirmière dans un établissement d'hébergement pour les personnes âgées dépendantes Ehpad
Nedia Ben Younes , médecin ORL, ayant son diplôme de formation médicale spécialisée approfondie en France, en recherche de poste médical
Amin Nacer , diplômé en médecine générale, ayant la capacité de gériatrie en tant que médecin généraliste à Paris. Travaillant en tant qu'infirmier dans un Ehpad
Tarek Oumnia , diplômé en chirurgie-dentaire, chirurgien-dentiste formateur en France dans une école nationale de qualification des assistants dentaires
• Task force numérique en santé
Laura Létourneau, déléguée opérationnelle
• Caisse nationale de l'assurance-maladie
Annelore Coury, directrice déléguée à la gestion et à l'organisation des soins et inspectrice des affaires sociales
Annika Dinis , directrice du programme 2
• Fédération des associations générales étudiantes
Marianne Faddoul , représentante de la Fage à la Cnam
Enrique Barroso Rodrigues , vice-président innovation sociale
Marine Ribals , vice-présidente en charge des affaires académiques
• Union nationale des étudiants de France
Abdoulaye Diarra, vice-président
• Syndicat national jeunes médecins généralistes
Benoît Blaes , vice-président
• Syndicat des médecins libéraux
Sophie Bauer , secrétaire générale
William Joubert , secrétaire général
• Fédération des médecins de France
Jean-Paul Hamon , président
• Syndicat des médecins généralistes
Jacques Battistoni , président
Margot Bayart , première vice-présidente
• Association nationale des centres hospitaliers locaux
Dominique Colas , président
• France Assos Santé
Mariannick Lambert , membre du bureau
Gérard Raymond , vice-président
Alexis Vervialle, chargé de mission offre de soins
• Conférence nationale des présidents de CME de CHS
Christian Müller, président
• Conférence nationale des présidents de CME de CH
Thierry Godeau, président
Jean-Marie Woehl, vice-président
• Conférence nationale des présidents de CME de CHU
François-René Pruvot, président
Emmanuelle Defever , directrice de cabinet
• Régions de France (ARF)
Francoise Jeanson , présidente de la commission santé de Région de France, conseillère régionale de Nouvelle-Aquitaine
Michel Boussaton , conseiller régional d'Occitanie, membre de la commission santé
Marie-Reine du Bourg , conseillère parlementaire
Claire Bernard , conseillère santé
• Assemblée des départements de France
André Accary, président du département de Saône-et-Loire en charge du dossier de l'accès aux soins
Yoann Charlot, directeur de cabinet
Jean-Michel Rapinat, directeur des politiques sociales
Marylène Jouvien, chargée des relations avec le Parlement
• Association des maires de France et des présidents d'intercommunalité
Isabelle Maincion , vice-présidente, maire de La Ville aux Clercs
Nelly Jacquemot , responsable du département action sociale
Sarah Reilly, conseillère technique
• Union des syndicats de pharmaciens d'officine
Gilles Bonnefond , président
Bénédicte Bertholom , responsable des affaires réglementaires
• Fédération des syndicats pharmaceutiques de France
Philippe Besset , président
Éric Garnier , vice-président
Pierre Fernandez , directeur général
• Syndicat de masseurs-kinésithérapeutes
Mickaël Mulon , président
Yvan Tourjansky , vice-président
• Syndicat représentatif des masseurs-kinésithérapeutes rééducateurs
Laurène Ployart , déléguée générale
Ludwig Serre , secrétaire général chargé de la vie conventionnelle
• Syndicat national des infirmiers et infirmières libéraux
John Pinte , vice-président
• Fédération nationale des infirmiers
Daniel Guillerm, président
• Serge Uzan , conseiller spécial auprès du président de Sorbonne université, président du comité de pilotage de la recertification des médecins
• Fédération hospitalière de France
Zaynab Riet , déléguée générale
Frédéric Martineau, conseiller médical
Alexis Thomas , directeur de cabinet
Marc Bourquin , conseiller stratégique
Marie Houssel, responsable du pôle RH
• Fédération de l'hospitalisation privée
Lamine Gharbi , président
Michel Ballereau , délégué général
Béatrice Noëllec , directrice des relations institutionnelles
• Fédération des établissements hospitaliers et d'aide à la personne
Marie-Sophie Desaulle , présidente
Christine Schibler , directrice de l'offre de soins et des parcours de santé
Jean-Christian Sovrano , directeur de l'autonomie et des parcours de vie
• Unicancer
Patrice Viens, président
Pascale Flamant , déléguée générale
Sandrine Boucher , directrice stratégie médicale et performance
• Fédération nationale des établissements d'hospitalisation à domicile
Elisabeth Hubert, présidente
Nicolas Noiriel, délégué national
Laure Boisserie-Lacroix , conseiller médical
Nicolas Deniau , interne de santé publique
• Conseil national de l'Ordre des médecins
François Arnault, délégué général aux relations internes chargé des propositions ordinales en faveur des territoires
• Conseil national de l'Ordre des infirmiers
Patrick Chamboredon, président
Yann de Kerguenec , directeur
• Conseil national de l'Ordre des pharmaciens
Carine Wolf-Thal, présidente
Caroline Lhopiteau , directeur général
• Ordre national des chirurgiens-dentistes
Serge Fournier , président
Myriam Garnier , vice-présidente
• Conseil national de l'Ordre des masseurs-kinésithérapeutes
Pascale Mathieu , présidente
Jean-François Dumas , secrétaire général
• Conseil national de l'Ordre des pédicures-podologues
Éric Prou, président
Guillaume Brouard , secrétaire général
• Conseil national de l'Ordre des sages-femmes
Anne-Marie Curat , présidente
Isabelle Derrendinger , secrétaire générale
Jean-Marc Delahaye , responsable des relations institutionnelles
• Haute Autorité de santé
Dominique Le Guludec , présidente
Katia Julienne , directrice générale
Christine Vincent , secrétaire générale adjointe
Pierre de Montalembert , chef de cabinet
• Direction générale de l'enseignement supérieur et de l'insertion professionnelle
Brigitte Plateau , directrice générale de l'enseignement supérieur et de l'insertion professionnelle
Amaury Fléges , chef du service de la stratégie des formations et de la vie étudiante
Franck Jarno , sous-directeur des formations et de l'insertion professionnelle
Jean-Christophe Paul , chef du département des formations de santé
Antoine Tesnière , conseiller scientifique santé
• Caisse nationale de l'assurance maladie
Nicolas Revel , directeur général
• Direction générale de l'offre de soins
Cécile Courrèges, directrice générale, inspectrice générale des affaires sociales
Marie-Anne Jacquet , sous-directrice du pilotage de la performance des acteurs de l'offre de soins
Ève Robert , cheffe de projet d'accès territorial aux soins
Thomas Deroche , sous-directeur de la régulation de l'offre de soins
Mathias Albertone , sous-directeur des ressources humaines du système de santé
Axel Essid, chargé de mission
Michel Varroud-Vial , conseiller médical soins primaires et professionnels libéraux
François Lemoine , conseiller en segment recherche
* 1 http://www.senat.fr/espace_presse/actualites/201905/organisation_territoriale_de_la_sante.html
* 2 Avis du 24 mai 2018 sur la stratégie de transformation de notre système de santé.
* 3 Rapport n° 205 (2018-2019) de Mme Martine Berthet, fait au nom de la commission des affaires sociales, déposé le 13 décembre 2018, sur la proposition de loi visant à sécuriser l'exercice des Padhue.
* 4 http://www.senat.fr/espace_presse/actualites/201905/organisation_territoriale_de_la_sante.html
* 5 http://www.senat.fr/espace_presse/actualites/201905/organisation_territoriale_de_la_sante.html
* 6 Cf. les commentaires de chacun de ces articles pour plus d'informations.
* 7 Rapport d'information n° 737 (2017-2018) - 27 septembre 2018.
* 8 Rapport d'information n° 318 (2013-2014) - 28 janvier 2014.
* 9 Rapport d'information n° 400 (2013-2014), 26 février 2014.
* 10 La nouvelle maquette de formation proposée constitue un modèle intermédiaire entre les deux grands modèles internationaux de formation des professionnels de santé : le modèle « undergraduate entry » (sélection à l'entrée) et le modèle « graduate entry » (sélection d'étudiants ayant validé un bachelor/licence). Ainsi que l'a rappelé Jean-Paul Saint-André devant votre rapporteur, le modèle français de formation des professionnels médicaux se caractérise également par une professionnalisation précoce des étudiants. Ceux-ci bénéficient d'une formation pratique organisée très tôt dans leur cursus, mais d'une formation scientifique théorique plus réduite que dans la plupart des autres pays comparables.
* 11 Direction générale de l'offre de soins du ministère des Solidarités et de la Santé.
* 12 L'expérimentation prévue au paragraphe III de l'article 1 er , dans sa rédaction issue de l'Assemblée nationale, introduit par ailleurs la notion de formations communes entre filières médicales et paramédicales.
* 13 Direction générale de l'enseignement supérieur et de l'insertion professionnelle.
* 14 Les candidats admissibles pourront par exemple être ceux dont les résultats académiques les situent dans le premier quartile de leur promotion.
* 15 Par exemple les UE de chimie pour la filière pharmaceutique.
* 16 L'étude d'impact indique sur ce point que « le droit à tenter deux fois sa chance d'accéder aux études médicales, pharmaceutiques, odontologiques et maïeutiques est (...) maintenu grâce à la possibilité de concourir à différents moments du parcours choisi ».
* 17 Selon les responsables universitaires de la filière maïeutique, il semble que la situation soit particulièrement insatisfaisante pour la formation des futures sages-femmes : alors que l'activité de ces professionnels se développe largement en milieu libéral, l'accueil des étudiants dans ce contexte repose actuellement sur le bénévolat des professionnels en exercice.
* 18 Les sujets proposés ayant déjà été utilisés dans certains centres de préparation, et donc portés à la connaissance de certains candidats.
* 19 Cette disposition découle de l'application de l'article 24 de la directive 2005/36/CE modifiée du Parlement européen et du Conseil relative à la reconnaissance des qualifications professionnelles des professions réglementées, qui fixe la durée de la formation médicale de base à six années d'études ou 5 500 heures d'enseignement théorique et pratique dispensées dans une université ou sous la surveillance d'une université.
* 20 Ce propos est cependant nuancé par la DGESIP, qui indique que « si la part accordée au contrôle de connaissance sera nécessairement minorée par rapport aux modalités actuelles d'évaluation, elle devra néanmoins représenter une part prépondérante compte tenu de son importance pour garantir la qualité de la formation ».
* 21 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 22 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 23 Le rapport évoque à ce titre toute condamnation, interdiction d'exercice, sinistralité particulière ou preuves d'insuffisances professionnelles qui pourraient être constatées à l'endroit du professionnel évalué.
* 24 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires (HPST).
* 25 Loi n° 2012-1404 du 17 décembre 2012 de financement de la sécurité sociale pour 2013.
* 26 Il s'agit, aux termes de l'article, des « zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins ».
* 27 Décret n° 2017-1002 du 10 mai 2017 relatif aux conditions de rémunération de l'examen nécessaire à l'établissement du certificat de décès au domicile du patient.
* 28 Résultant du décret n° 2017-632 du 25 avril 2017 relatif aux conditions de détermination des zones caractérisées par une offre de soins insuffisante ou par des difficultés dans l'accès aux soins ou dans lesquelles le niveau de l'offre est particulièrement élevé.
* 29 Il est à noter que cette catégorie est couverte par la précédente ; dans la mesure où son régime relève également du code de l'éducation, elle est cependant spécifiquement visée par le texte du projet de loi.
* 30 Professeurs des université-praticiens hospitaliers et maîtres de conférences des universités-praticiens hospitaliers.
* 31 En application du décret n° 2016-1426 du 21 octobre 2016 relatif à la limite d'âge et à la prolongation d'activité des personnels médicaux, pharmaceutiques et odontologiques hospitaliers.
* 32 Article L. 1434-10 du code de la santé publique.
* 33 « La promotion de la santé dans tous les milieux de vie, notamment dans les établissements d'enseignement et sur le lieu de travail, et la réduction des risques pour la santé liés à l'alimentation, à des facteurs environnementaux et aux conditions de vie susceptibles de l'altérer ».
* 34 Art. L. 1434-3 du code de la santé publique.
* 35 Art. L. 1434-10 du code de la santé publique.
* 36 Des amendements visant au même objectif étaient présentés, par ailleurs, par des députés de plusieurs autres groupes.
* 37 L'article L. 1411-12 du code de la santé publique dispose ainsi que « Les soins de deuxième recours, non couverts par l'offre de premier recours, sont organisés dans les mêmes conditions que celles prévues au premier alinéa de l'article L. 1411-11 » qui définit les soins de premier recours.
* 38 Cf. article 1 er bis de la proposition de loi n° 281 (2018-2019) adoptée par l'Assemblée nationale.
* 39 Voir le rapport de notre collègue Loïc Hervé fait au nom de la commission des lois (n° 554, 2017-2018)
* 40 En application de l'article R. 1434-33 du code de la santé publique, les conseils territoriaux de santé comptent entre 34 et 50 membres répartis en 5 catégories :
1° Collège des professionnels et offreurs des services de santé (représentants des établissements, professionnels et structures de santé, des établissements et services médico-sociaux, de la prévention, représentants d'organismes oeuvrant dans le champ de la lutte contre la pauvreté et la précarité) ;
2° Collège des usagers et associations d'usagers ;
3° Collège des collectivités territoriales ou de leurs groupements ;
4° Collège des représentants de l'État et des organismes de sécurité sociale ;
5° Deux personnalités qualifiées.
* 41 Cet article est issu, dans sa rédaction actuelle, de la loi de modernisation de notre système de santé de janvier 2016 (article 65).
* 42 Cette possibilité a été introduite par la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007 (article 51).
* 43 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé - Article 124.
* 44 Sur ces protocoles, cf. le commentaire de l'article 19 ter.
* 45 Avenants n° 11 du 20 juillet 2017 et n° 12 du 21 novembre 2017 à la convention nationale pharmaceutique.
* 46 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019 (article 39).
* 47 Rapport d'enquête n° 1185 de M. Philippe Vigier sur l'égal accès aux soins des Français sur l'ensemble du territoire et sur l'efficacité des politiques publiques mises en oeuvre pour lutter contre la désertification médicale en milieu rural et urbain, 18 juillet 2018.
* 48 Cf. article 5 (supprimé) de la proposition de loi n° 281, adoptée le 31 janvier 2019.
Un amendement de même portée avait été présenté, sans être voté en séance publique, par la députée du groupe La République En Marche Delphine Bagarry lors de l'examen du projet de loi de financement de la sécurité sociale pour 2019.
* 49 La commission avait émis initialement un avis défavorable mais son rapporteur, Thomas Mesnier, s'y est déclaré favorable à titre personnel en séance.
* 50 Art. D. 4151-25 du code de la santé publique.
* 51 §1 et 4 de l'article 71 de la directive 2001/83/CE.
* 52 Article 66 de la loi n° 2016-1827 du 23 décembre 2016 de financement de la sécurité sociale pour 2017 et arrêtés des 10 mai 2017 et 8 juin 2018.
* 53 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 54 En outre, les optométristes, dont la profession n'est pas à l'heure actuelle reconnue par les textes, sont, en pratique, soit salariés au sein de cabinets ou de services d'ophtalmologie, où ils effectuent le plus souvent des examens préparatoires à la consultation médicale, soit, pour la majorité d'entre eux, opticiens-optométristes.
* 55 Source : Cour des comptes.
* 56 Source : Cour des comptes.
* 57 Art. L. 4362-10 du code de la santé publique, créé par la loi de financement de la sécurité sociale pour 2007.
* 58 Loi n° 2015-1702 du 21 décembre 2015 de financement de la sécurité sociale pour 2016 - Article 67.
* 59 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 60 « Coopération entre professionnels de santé : améliorer la qualité de prise en charge, permettre la progression dans le soin et ouvrir la possibilité de définir de nouveaux métiers ». Rapport d'information n° 318 (2013-2014) de Mme Catherine Génisson et M. Alain Milon, fait au nom de la commission des affaires sociales, déposé le 28 janvier 2014.
* 61 Rapport d'information n° 737 (2017-2018) de M. Jean-Pierre Decool, fait au nom de la mission d'information du Sénat sur la pénurie de médicaments et de vaccins, déposé le 27 septembre 2018.
* 62 Cf. article 1 er ter de la proposition de loi n° 281, adoptée par l'Assemblée nationale, enregistrée à la Présidence du Sénat le 31 janvier 2019.
* 63 Loi n° 2014-1554 du 22 décembre 2014 - article 52. Ces dispositions ont été complétées par le décret n° 2016-658 du 20 mai 2016 relatif aux hôpitaux de proximité et à leur financement.
* 64 Depuis la loi n° 2016-1827 du 23 décembre 2016 de financement de la sécurité sociale pour 2017.
* 65 Arrêté du 23 juin 2016 relatif à l'organisation, au financement et au versement des ressources des hôpitaux de proximité.
* 66 Art. L. 162-23-15 du code de la sécurité sociale. Rappelons que la loi de financement de la sécurité sociale pour 2010 avait donné un délai aux hôpitaux locaux, financé par dotation, pour appliquer la T2A, dont l'échéance avait été reportée du 1 er janvier 2012 au 1 er mars 2015.
* 67 Agence technique d'information sur l'hospitalisation.
* 68 « Refonder la tarification hospitalière au service du patient », rapport d'information n° 703 (2011-2012), par Jacky Le Menn et Alain Milon au nom de la Mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, Sénat, 25 juillet 2012.
* 69 Cette ordonnance a été prise sur le fondement de l'article 204 de la loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 70 Outre des groupes thématiques par activité de soins (cancer, périnatalité, médecine d'urgence, chirurgie, activités de greffe, génétique, assistance médicale à la procréation, etc.) quatre groupes de travail portent sur des sujets transversaux : ils concernent les activités d'anesthésie, l'hospitalisation à domicile, la qualité et sécurité, et enfin la territorialisation .
* 71 Institut national du Cancer.
* 72 Agence nationale d'appui à la performance.
* 73 Cf. rapport n° 111 (2018-2019) sur le projet de loi de financement de la sécurité sociale pour 2019 de Jean-Marie Vanlerenberghe, Catherine Deroche, Bernard Bonne, Gérard Dériot, René-Paul Savary et Élisabeth Doineau, commission des affaires sociales, 7 novembre 2018. Commentaire de l'article 29 sexies ouvrant la possibilité de récupérer auprès des établissements de santé les sommes indûment facturées au titre des activités pour lesquelles ils ne disposent pas d'autorisation (art. L. 162-22-17 du code de la sécurité sociale).
* 74 Art. R. 6132-9 du code de la santé publique.
* 75 Cf. compte rendu intégral de la séance publique du vendredi 22 mars 2019, Assemblée nationale.
* 76 Rapport d'information n° 703 (2011-2012) précité.
* 77 Ce projet est négocié par le directeur et les organisations syndicales représentées au sein du comité technique d'établissement, ce dernier comité étant chargé d'en assurer le suivi et d'en établir le bilan.
* 78 Celle-ci a été complétée en mars 2017 par un second volet consacré aux professionnels exerçant en ambulatoire.
* 79 En application de l'article L. 1112-3 du code de la santé publique, la commission des relations avec les usagers et de la qualité de la prise en charge mise en place dans chaque établissement de santé a pour mission de veiller au respect des droits des usagers et de contribuer à l'amélioration de la qualité de l'accueil des personnes malades et de leurs proches et de la prise en charge.
* 80 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 81 Loi n° 78-17 du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés.
* 82 Règlement (UE) 2016/679 du 27 avril 2016.
* 83 Loi n° 2018-493 du 20 juin 2018 relative à la protection des données personnelles.
* 84 Ces personnes sont énumérées à l'article R. 1461-12 du CSP.
* 85 Loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique.
* 86 Ordonnance n° 2018-1125 du 12 décembre 2018 prise en application de l'article 32 de la loi n° 2018-493 du 20 juin 2018 relative à la protection des données personnelles et portant modification de la loi n° 78-17 du 6 janvier 1978 relative à l'informatique, aux fichiers et aux libertés et diverses dispositions concernant la protection des données à caractère personnel.
* 87 A. CHEVALLIER et G. TAUBER, « Big data et protection sociale : au-delà de la lutte contre la fraude, des opportunités à saisir pour améliorer l'accès aux droits », Regards , 2017/2, p. 205-215.
* 88 Dans sa rédaction résultant du décret n° 2018-137 du 26 février 2018 relatif à l'hébergement de données de santé à caractère personnel.
* 89 21 st Century Cures Act du 13 décembre 2016.
* 90 PON, Dominique, et Coury, Annelore, Accélérer le virage numérique , rapport final du chantier « Numérique » des consultations sur la stratégie de transformation du système de santé, septembre 2018.
* 91 Directeur général de la clinique Pasteur de Toulouse et président du groupement hospitalier coopératif privé SantéCité.
* 92 Directrice déléguée à la gestion et à l'organisation des soins de la Cnam.
* 93 Pon, Dominique, et Coury, Annelore, Accélérer le virage numérique , rapport final du chantier « Numérique » des consultations sur la stratégie de transformation du système de santé, septembre 2018.
* 94 Feuille de route « Accélérer le virage numérique », conférence de la ministre des solidarités et de la santé du 25 avril 2019, dossier d'information.
* 95 Règlement (UE) 2016/679 du Parlement européen et du Conseil du 27 avril 2016 relatif à la protection des personnes physiques à l'égard du traitement des données à caractère personnel et à la libre circulation de ces données, et abrogeant la directive 95/46/CE (règlement général sur la protection des données).
* 96 Délibération en date du 31 janvier 2019 de la Cnil sur le projet de loi.
* 97 Rapport d'information de MM. Julien Borowczyk et Pierre Dharréville au nom de la commission des affaires sociales de l'Assemblée nationale, en conclusion des travaux d'une mission d'information relative aux dispositifs médicaux, n° 1734, déposé le mercredi 6 mars 2019.
* 98 Règlement (UE) 2017/745 du Parlement européen et du Conseil du 5 avril 2017 relatif aux dispositifs médicaux, modifiant la directive 2001/83/CE, le règlement (CE) n° 178/2002 et le règlement (CE) n° 1223/2009 et abrogeant les directives du Conseil 90/385/CEE et 93/42/CEE.
* 99 Charlotte Lecocq, Bruno Dupuis, Henri Forest, Hervé Lanouzière, Santé au travail : vers un système simplifié pour une prévention renforcée , rapport fait à la demande du Premier ministre, août 2018.
* 100 Professeur Paul Frimat, Mission relative à la prévention et a` la prise en compte de l'exposition des travailleurs aux agents chimiques dangereux , rapport fait à la demande de la ministre du travail, août 2018.
* 101 Cf. loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018, article 54.
* 102 Cf. « Accès aux soins : promouvoir l'innovation en santé dans les territoires », rapport d'information n° 686 (2016-2017), par MM. Jean-Noël Cardoux et Yves Daudigny, mission d'évaluation et de contrôle de la sécurité sociale, Sénat, 26 juillet 2017.
* 103 La convention nationale des orthophonistes a été conclue entre les caisses nationales d'assurance maladie et la fédération nationale des orthophonistes le 31 octobre 1996 et son avenant n° 16 a été publié au Journal officiel le 26 octobre 2017.
* 104 Conventions de l'article L. 162-5 du code de la sécurité sociale pour les médecins généralistes et spécialistes, convention de l'article L. 162-9 du même code pour les chirurgiens-dentistes et les sages-femmes.
* 105 Décret n° 80-280 du 16 avril 1980 portant création du conseil supérieur de la pharmacie.
* 106 Décret n° 2017-1605 du 24 novembre 2017 relatif au travail temporaire des praticiens intérimaires dans les établissements publics de santé.
* 107 Loi n° 2017-220 du 23 février 2017 ratifiant l'ordonnance n° 2016-966 du 15 juillet 2016 portant simplification de procédures mises en oeuvre par l'Agence nationale de sécurité du médicament et des produits de santé et comportant diverses dispositions relatives aux produits de santé
* 108 Article L. 5124-17-3 du code de la santé publique.
* 109 Loi n° 85-11 du 3 janvier 1985 relative aux comptes consolidés de certaines sociétés commerciales et entreprises publiques.
* 110 Décret n° 86-221 du 17 février 1986 pris pour l'application de la loi n° 85-11 du 3 janvier 1985 relative aux comptes consolidés de certaines sociétés commerciales et entreprises publiques et portant dispositions diverses relatives à l'établissement des comptes annuels, article 13.
* 111 Loi n° 2015-1776 du 28 décembre 2015 relative à l'adaptation de la société au vieillissement.
* 112 Compte rendu intégral des débats, séance du 16 novembre 2018.
* 113 Loi n° 2004-806 du 9 août 2004 relative à la politique de santé publique.
* 114 Cf. étude d'impact du projet de loi.
* 115 « Pour une meilleure efficacité du dispositif de protection des aires de captage d'eau potable ». Rapport de mission interministérielle d'étude n° 13017 CGAAER, CGEDD, IGAS, juin 2014.
* 116 Directive 2001/82/CE du Parlement européen et du Conseil du 6 novembre 2001 instituant un code communautaire relatif aux médicaments vétérinaires.
* 117 Directive 2004/28/CE du Parlement européen et du Conseil du 31 mars 2004.
* 118 Loi n° 2014-1170 du 13 octobre 2014 d'avenir pour l'agriculture, l'alimentation et la forêt.
* 119 Directive 2000/60/CE du Parlement européen et du Conseil du 23 octobre 2000 établissant un cadre pour une politique communautaire dans le domaine de l'eau.
* 120 Loi n° 2004-338 du 21 avril 2004 portant transposition de la directive 2000/60/CE du Parlement européen et du Conseil du 23 octobre 2000 établissant un cadre pour une politique communautaire dans le domaine de l'eau.
* 121 Directive 2013/64/UE du Conseil du 17 décembre 2013.
* 122 L'échéance de transposition laissée par la directive 2013/64/UE étant fixée au 31 décembre 2018, elle est à ce jour dépassée.
* 123 Article 80 de la loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 124 Loi n° 2016-1547 du 18 novembre 2016 de modernisation de la justice du XXI e siècle.
* 125 Compte rendu intégral des débats, troisième séance du 22 mars 2019.
* 126 Loi n° 2019-222 du 23 mars 2019 de programmation 2018-2022 et de réforme pour la justice.
* 127 Ce texte, adopté par le Sénat le 7 novembre 2018, n'a pas été inscrit à l'ordre du jour de l'Assemblée nationale.
* 128 Rapport n° 96 (2018-2019) de M. Olivier Cadic et Mme Marta de Cidrac, fait au nom de la commission spéciale, déposé le 30 octobre 2018.
* 129 Rapport n° 96 (2018-2019) de M. Olivier Cadic et Mme Marta de Cidrac, fait au nom de la commission spéciale, déposé le 30 octobre 2018.
* 130 Loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 131 Loi n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé.
* 132 Ordonnance n° 2018-17 du 12 janvier 2018 relative aux conditions de création et de fonctionnement des centres de santé.
* 133 Loi n° 2011-940 du 10 août 2011 modifiant certaines dispositions de la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 134 Ordonnance n° 2010-331 du 25 mars 2010 portant extension et adaptation aux collectivités régies par l'article 74 de la Constitution, à la Nouvelle-Calédonie, aux Terres australes et antarctiques françaises ainsi qu'à La Réunion et à la Guadeloupe de dispositions de la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 135 Au 1 er janvier 2019, le plafond d'emploi de l'ARS-OI est de 417 équivalents temps plein (ETP), dont 118 ETP localisés à Mayotte.
* 136 Compte rendu intégral des débats, troisième séance du vendredi 22 mars 2019.
* 137 Ordonnance n° 96-1122 du 20 décembre 1996 relative à l'amélioration de la santé publique, à l'assurance maladie, maternité, invalidité et décès, au financement de la sécurité sociale à Mayotte et à la caisse de sécurité sociale de Mayotte.
* 138 « Les agences régionales de santé : une innovation majeure, un déficit de confiance ». Rapport d'information fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales sur les agences régionales de santé, par MM. Jacky Le Menn et Alain Milon, 26 février 2014.
* 139 Cf. infra, article 19 quater .
* 140 « Promouvoir l'excellence sanitaire française dans l'Océan Indien ». Rapport d'information n° 738 (2015-2016) de MM. Alain Milon, Gilbert Barbier, Mmes Laurence Cohen, Chantal Deseyne et M. Jean-Louis Tourenne, fait au nom de la commission des affaires sociales - 29 juin 2016.
* 141 L'article L. 2324-4 du code du travail a été abrogé à compter du 1 er janvier 2018 par l'ordonnance n° 2017-1386 du 22 septembre 2017.
* 142 Loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 143 « Les agences régionales de santé : une innovation majeure, un déficit de confiance », rapport d'information n° 400 (2013-2014), de MM. Jacky Le Menn et Alain Milon, fait au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, Sénat, 26 février 2014.
* 144 Cf. art. L. 162-23-15 du code de la sécurité sociale.
* 145 Cf. sur ce point le chantier « Inscrire la qualité et la pertinence au coeur des organisations et des pratiques » piloté par le Pr Dominique Le Guludec, présidente de la HAS, Alain-Michel Ceretti, président de France Assos Santé, et le Pr Olivier Lyon-Caen, médecin conseil national de la Cnam.
* 146 « Refonder la tarification hospitalière au service du patient », rapport d'information n° 703 (2011-2012) de Jacky Le Menn et Alain Milon, au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, Sénat, 25 juillet 2012.
* 147 « Améliorer la pertinence des soins : un enjeu majeur pour notre système de santé », rapport d'information n° 668 (2016-2017) de Jean-Marie Vanlerenberghe, rapporteur général, au nom de la mission d'évaluation et de contrôle de la sécurité sociale et de la commission des affaires sociales, Sénat, 20 juillet 2017.
* 148 Aux termes de l'article L. 4021-3 du code de la santé publique, les conseils nationaux professionnels regroupent, pour chaque profession de santé ou, le cas échéant, chaque spécialité, les sociétés savantes et les organismes professionnels. Ils sont notamment chargés de proposer un parcours pluriannuel de développement professionnel continu. Le décret n° 2019-17 du 9 janvier 2019 a précisé leurs missions, composition et fonctionnement.
* 149 Décret n° 2018-125 du 21 février 2018 relatif au cadre d'expérimentations pour l'innovation dans le système de santé prévu à l'article L. 162-31-1 du code de la sécurité sociale.
* 150 « Coopération entre professionnels de santé : améliorer la qualité de la prise en charge, permettre la progression dans le soin et ouvrir la possibilité de définir de nouveaux métiers », rapport d'information n° 318 (2013-2014), par Catherine Génisson et Alain Milon, au nom de la commission des affaires sociales, Sénat, 28 janvier 2014.
* 151 Les conseils nationaux professionnels, mentionnés à l'article L. 4021-3 du code de la santé publique, regroupent, pour chaque profession de santé ou, le cas échéant, pour chaque spécialité, les sociétés savantes et les organismes professionnels. Le décret n° 2019-17 du 9 janvier 2019 assigne notamment à ces conseils la mission de « contribuer à analyser et à accompagner l'évolution des métiers et des compétences des professionnels de santé ».
* 152 Cf. article L. 162-5 du code de la sécurité sociale (27°), introduit par l'article 42 de la loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019. Cet article renvoie aux négociations conventionnelles le soin de déterminer « les conditions et modalités de participation financière au recrutement de personnels salariés intervenant auprès de médecins exerçant dans le cadre d'un exercice coordonné et ayant vocation à les assister dans leur pratique quotidienne et améliorer ainsi l'accès aux soins. »
* 153 Devenu l'article 54 de la loi n° 2018-1203 du 22 décembre 2018 de financement de la sécurité sociale pour 2019.
* 154 Organisation de la réponse du système de santé en situations sanitaires exceptionnelles.
* 155 Loi n° 2018-1245 du 27 décembre 2018 visant à sécuriser l'exercice des praticiens diplômés hors Union européenne.
* 156 Article 83 de la loi n° 2006-1640 du 21 décembre 2006 de financement de la sécurité sociale pour 2007.
* 157 Loi n° 2012-157 du 1er février 2012 relative à l'exercice des professions de médecin, chirurgien-dentiste, pharmacien et sage-femme pour les professionnels titulaires d'un diplôme obtenu dans un État non membre de l'Union européenne.
* 158 Article 92 de la loi n° 2016-1888 du 28 décembre 2016 de modernisation, de développement et de protection des territoires de montagne.
* 159 Pour les pharmaciens, cette commission est prévue par l'article L. 4221-12 du code de la santé publique.
* 160 Les médecins possédant la nationalité marocaine, tunisienne ou andorrane sont également autorisés à exercer.
* 161 Ordonnance n° 2005-56 du 26 janvier 2005 relative à l'extension et à l'adaptation du droit de la santé et de la sécurité sociale dans les départements d'outre-mer, à Mayotte et à Wallis et Futuna.
* 162 Ordonnance n° 2010-331 du 25 mars 2010 portant extension et adaptation aux collectivités régies par l'article 74 de la Constitution, à la Nouvelle-Calédonie, aux Terres australes et antarctiques françaises ainsi qu'à La Réunion et à la Guadeloupe de dispositions de la loi n° 2009-879 du 21 juillet 2009 portant réforme de l'hôpital et relative aux patients, à la santé et aux territoires.
* 163 Loi n° 2017-1836 du 30 décembre 2017 de financement de la sécurité sociale pour 2018.
* 164 Décret n° 2018-467 du 11 juin 2018 relatif à l'intégration de l'agence nationale de l'évaluation et de la qualité des établissements et services sociaux et médico-sociaux au sein de la Haute Autorité de santé.
* 165 À la suite de la publication du décret n° 2016-1537 du 16 novembre 2016 et d'un arrêté du 22 mai 2017.
* 166 Art. L. 1123-7 et L. 1123-12 du code de la santé publique.
* 167 Dans le cadre du programme hospitalier de recherche clinique (PHRC), par exemple.
* 168 Règlement (CE) n° 765/2008 du Parlement européen et du Conseil du 9 juillet 2008 fixant les prescriptions relatives à l'accréditation et à la surveillance du marché pour la commercialisation des produits et abrogeant le règlement (CEE) n° 339/93 du Conseil.
* 169 A l'heure actuelle, seul un cabinet de conseil suisse bénéficie de l'habilitation délivrée par la HAS aux organismes extérieurs d'évaluation.
* 170 Haut Conseil de la famille, de l'enfance et de l'âge et conseil national consultatif des personnes handicapées, commission pour la lutte contre la maltraitance et la promotion de la bientraitance, Note d'orientation pour une action globale d'appui à la bientraitance dans l'aide à l'autonomie , rapport remis le 24 janvier 2019 à la ministre des solidarités et de la santé.
* 171 Loi n° 2017-1841 du 30 décembre 2017 ratifiant l'ordonnance n° 2017-644 du 27 avril 2017 relative à l'adaptation des dispositions législatives relatives au fonctionnement des ordres des professions de santé.
* 172 Décisions n° 409412, n° 409869-409874 et n° 409871-409875 du Conseil d'État statuant au contentieux, 25 mai 2018. Tant qu'une ordonnance n'a pas été ratifiée par le Parlement, elle n'a qu'une valeur règlementaire et peut donc faire l'objet de recours devant le Conseil d'État.
* 173 Ces dispositions sont également applicables, par renvoi à cet article, aux professions paramédicales.
* 174 Il s'agit des ordonnances n° 2015-896 du 23 juillet 2015 portant réforme du régime d'assurance vieillesse applicable à Saint-Pierre-et-Miquelon et n° 2015-897 du 23 juillet 2015 relative au régime d'assurance vieillesse applicable à Mayotte.
* 175 Il s'agit de l'ordonnance n° 2016-1809 du 22 décembre 2016 relative à la reconnaissance des qualifications professionnelles de professions réglementées.
* 176 Rapport n° 10 (2017-2018) sur le projet de loi ratifiant l'ordonnance n° 2017-644 du 27 avril 2017, de Corinne IMBERT, au nom de la commission des affaires sociales, Sénat, 5 octobre 2017.
* 177 Magali Léo et Gérald Kierzek, rapport sur l'amélioration de l'information des usagers et des professionnels de santé sur le médicament, remis au Gouvernement le 3 septembre 2018.
* 178 Compte rendu intégral des débats, séance du 30 avril 2019.